Congresos
← vista completaPublicado el 1 de agosto de 2004 | http://doi.org/10.5867/medwave.2004.07.1064
Disfagia: valor de los estudios de motilidad
Dysphagia: value of motility studies
Resumen
Este texto completo es la transcripción editada y revisada de la conferencia dictada en el XXX Congreso Chileno de Gastroenterología, realizado en Viña del Mar entre los días 27 al 29 de noviembre de 2003.
Presidente del Congreso: Dr. Juan Carlos Weitz V.
Secretaria Ejecutiva del Congreso: Dra. María Teresa Vergara A.
Editor Científico: Dr. Juan Carlos Glasinovic.
La disfagia es un síntoma común. Muchos médicos, que no se han especializado en enfermedades del esófago, creen que el manejo clínico de la disfagia es fácil: se obtiene el síntoma del paciente, se hace la endoscopía y se llega al diagnóstico. Lo anterior es cierto en algunas ocasiones, pero, con frecuencia se encuentran pacientes con una historia clínica no muy clara o con disfagia intermitente, en los que se realiza la endoscopía como método inicial de estudio, pero no se encuentra nada.
Estudio de la disfagia con endoscopía negativa
Lo primero es realizar una buena anamnesis en el paciente con disfagia, la que puede entregar más información que en otros aspectos de la gastroenterología. Por ejemplo, una historia detallada en un paciente con dispepsia, en la mayoría de los casos no ayuda a obtener un diagnóstico preciso; en cambio, en la disfagia puede ser reveladora.
Es necesario precisar si el problema es intermitente o continuo, si se presenta con sólidos, líquidos o con ambos, si se asocia a dolor, si es progresiva. En el ejercicio hospitalario, con frecuencia la historia clínica queda en manos de un médico con poca experiencia, y el único dato que se registra es la presencia de disfagia, lo que no conduce a nada.
La endoscopía es el primer método de investigación que sigue a la anamnesis y, hoy en día, la radiología, realizada por un radiólogo experto en el tema, puede ser de gran valor, siendo el tercer paso de investigación después de la endoscopía, en contraste con lo que ocurría hace veinte años, cuando la radiología precedía a la endoscopía. Posteriormente vienen los estudios de motilidad.
Manometría esofágica y estudios de motilidad
Hace algunos años, la Asociación Estadounidense de Gastroenterología publicó una pauta con respecto al uso de la manometría, pero sus recomendaciones no se relacionan con mi ejercicio clínico, por lo que las siguientes pautas son propias, sin apoyo de otros autores. Según ellas, las tres indicaciones principales de la manometría en disfagia son las siguientes:
- estudiar una disfagia efectiva, persistente, que no se explica por endoscopía ni radiología;
- evaluar a pacientes candidatos a cirugía antirreflujo;
- investigar algunos casos de dolor al pecho de causa no cardiológica.
Cuando se somete a un paciente a este estudio, se debe considerar previamente si va a ser realmente de utilidad. Hace unos 10 años, realizamos un estudio en 38 pacientes nuevos que consultaron por síntomas de acalasia. Los síntomas fueron registrados en forma prospectiva, es decir, en todos los pacientes que consultaban se registraban sistemáticamente los síntomas antes de hacer un diagnóstico, analizándose retrospectivamente a los 38 pacientes nuevos con acalasia.
Todos tenían disfagia a sólidos, todos menos uno tenían disfagia a líquidos y el 75% se quejaba de dolor al pecho. Este es un síntoma muy común en acalasia, al que se atribuye escasa importancia y que suele persistir después de tratar esta enfermedad con éxito; en 5% de los pacientes constituye un problema, pero en la mayoría de los casos, afortunadamente, no lo es. Disminuye paulatinamente con el tiempo, pero veinte años después, en 80% de los pacientes con dolor al pecho inicialmente.
De los pacientes de nuestro estudio, 60% presentaban baja de peso. Es interesante notar que 37% de los pacientes habían recibido tratamiento por síntomas de reflujo. Se sabe desde antiguo que, en las primeras etapas de la acalasia, las características clínicas prácticamente no se distinguen del reflujo gastroesofágico patológico, en alrededor de un paciente de cada tres, excepto que la disfagia también está presente.
En un tercio de los pacientes estudiados con bario no se diagnosticó la enfermedad, de modo que el bario no siempre tiene valor diagnóstico, y casi la mitad tenía una endoscopía digestiva alta realizada en otro lugar, con informe normal. Entonces, el concepto de que la acalasia se diagnostica con radiología o endoscopía no tiene validez.
Esto se debe a que antiguamente, la acalasia se presentaba con un esófago grande, dilatado, que se reconocía fácilmente con la radiografía de esófago con bario, mientras que hoy es más frecuente ver un esófago levemente dilatado, tal vez con el clásico pico de pájaro, pero generalmente con cambios más sutiles, de modo que un radiólogo que no conozca esta enfermedad fácilmente puede no percibirlos.
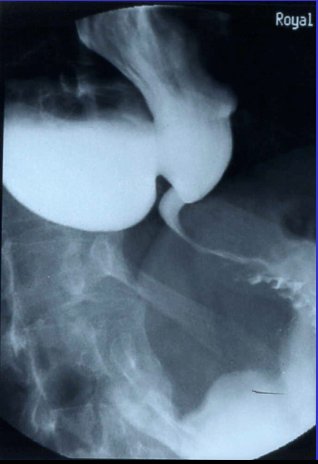
El siguiente caso corresponde a un paciente que tenía disfagia, por lo que se le realizó una endoscopía, que mostró algo raro en el esófago inferior, por lo que se investigó con bario. Por último, se le hizo manometría, que fue absolutamente compatible con acalasia. El cardias no tenía alteraciones significativas ni patología importante, y había un enorme divertículo epifrénico, con un inmenso almacenamiento de bario, como se puede ver en la Figura 1.
 Tamaño completo
Tamaño completo Figura 1. Radiografía de esófago-estómago-duodeno que muestra hallazgos radiológicos típicos de acalasia, con un divertículo esofágico.
Los que conocen bien la acalasia sabrán que la visión quirúrgica clásica, vigente desde hace muchos años, es que el divertículo epifrénico es secundario a la acalasia, como el divertículo faríngeo es secundario a la imposibilidad de relajar el esfínter esofágico superior. El divertículo no se toma en cuenta y se trata al paciente con métodos convencionales. Este paciente se interesó por la dilatación neumática, si estábamos dispuestos a hacerla; nuestro grupo la había hecho, pero con divertículos epifrénicos pequeños. ¿Ustedes realizarían una dilatación neumática con un divertículo tan grande?
Aplicación clínica de las pruebas de motilidad esofágica
El ideal es usar nuestras pruebas, especialmente las de motilidad, de manera correcta. Con tal fin, se debe disponer de un control de calidad estricto en cuanto a su ejecución, lo que exige contar con un buen laboratorio de fisiología, un buen equipo técnico y un registro e interpretación de los datos en forma escrupulosa y crítica. Si no se cuenta con estos tres requisitos, no vale la pena hacer el examen.
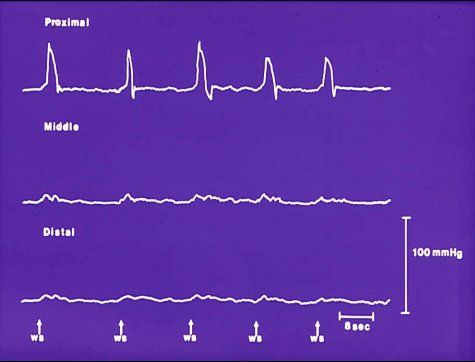
Otra situación en que a veces corresponde realizar la prueba de motilidad esofágica es en el paciente candidato a cirugía antirreflujo. Por ejemplo, en un caso claro de esofagitis por reflujo, cuyo manejo previo había sido razonable, pero no adecuado, con inhibidores de la bomba de protones, al paciente se le explicó la cirugía, que él deseaba, y se le realizó manometría, que se ve en la figura 2.
 Tamaño completo
Tamaño completo Figura 2. Manometría en paciente con esofagitis por reflujo.
La imagen es antigua; la manometría tiene un trazado de tres canales, con separación de 5 cm. Se observaron contracciones peristálticas en respuesta a tragos de agua, pero en los dos canales distales no se observó actividad peristáltica en ningún momento. La pérdida de peristalsis en el esófago distal, ¿es una contraindicación absoluta para la cirugía antirreflujo? ¿Una contraindicación relativa? ¿O cabe desentenderse de ella completamente? La responsabilidad del gastroenterólogo es interpretar el examen y aconsejar al paciente y al cirujano correctamente. Muchas veces, sin embargo, los colegas obtienen estos trazados y no saben qué decir al respecto. La interpretación prudente, cuidadosa e informada es fundamental.
Espasmo esofágico distal: ¿una nueva entidad clínica?
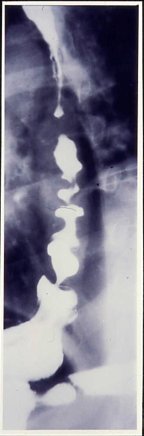
El espasmo esofágico distal (Figura 3), es una entidad clínica que no se observa con mucha frecuencia. La gran mayoría de los pacientes tiene una deglución de bario normal, pero si esto se ve en un paciente sintomático, el diagnóstico está claro.
 Tamaño completo
Tamaño completo Figura 3. Radiografía de esófago-estómago-duodeno en espasmo esofágico distal.
El espasmo esofágico distal es una de las entidades más infrecuentes de las enfermedades categorizadas por manometría. En mi opinión, existen alteraciones de la función esofágica que aún no están categorizadas, porque no se comprenden bien, ofreciendo un campo fértil de investigación.
Algunos años atrás pensamos que habíamos encontrado una entidad que no existía en la literatura y que tampoco existe hoy. El paciente tiene peristalsis normal en el esófago superior, pero en los 10 a 15 cm inferiores presenta espasmos esofágicos, los cuales no son difusos ni afectan a todo el esófago sino sólo, intermitentemente, al esófago distal.
Como un gran número de pacientes pasan por nuestro laboratorio, quisimos estudiarlos con más cuidado y evaluamos tres grupos de pacientes retrospectivamente, a partir de nuestros registros manométricos.
- Primero, individuos que presentaban características manométricas de espasmo esofágico difuso clásico: contracciones simultáneas en más de 20% de las degluciones, pero con cierto grado de peristalsis.
- Individuos con espasmo esofágico distal: peristalsis normal en la mayor parte del esófago, pero contracciones simultáneas en los 10 cm distales, o menos, con peristalsis normal intermitente en todo el esófago. El estudio con deglución de agua no cumplió con los criterios de los grupos anteriores.
- En otro grupo de pacientes, se estudió con manometría mientras deglutían pan. El estudio de la deglución de agua no justificaba su inclusión en uno de los otros grupos, pero hubo deglución simultánea con pan, y al menos una de esas degluciones evocaba síntomas que el paciente sufría.
Entonces, tenemos 53 pacientes clásicos, 36 en la categoría de espasmo distal y sólo 12 en el grupo del estudio del pan. Estos tres estudios juntos representan sólo 6,7% de todos los que realizamos en ese período, y los siguientes son algunos resultados.
En cuanto a la ocurrencia de síntomas individuales al momento de la presentación, tenemos por norma registrar todos los síntomas del paciente antes de investigarlo, de manera que estos datos no están sesgados por el diagnóstico clínico. Hubo más síntomas de reflujo en el grupo con espasmo distal que en el grupo clásico; la disfagia fue similar; la odinofagia fue infrecuente en ambos grupos y el dolor pectoral, la dolencia principal de casi todos estos pacientes, no sólo tenía la misma frecuencia, sino también las mismas características en ambos grupos.
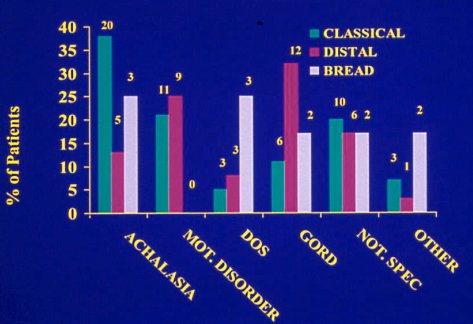
Con respecto al diagnóstico planteado por el médico que derivó, en el grupo clásico, se diagnosticó acalasia en casi 40%. La enfermedad por reflujo gastroesofágico se relaciona más con el espasmo esofágico distal (Figura 4).
 Tamaño completo
Tamaño completo Figura 4. Hipótesis diagnóstica del médico que deriva.
En cuanto al síntoma dolor al pecho, no hubo una diferencia estadísticamente significativa entre el grupo de espasmo clásico y el distal con respecto a la ubicación del dolor, y las características de éste también fueron similares en los dos grupos.
El estudio de exposición a ácido no mostró diferencias en los dos grupos. Lo que sí varió fue la correlación del síntoma con el reflujo. Hay individuos cuyo tiempo de exposición al ácido fue normal, en los que se puede ver que los síntomas no tenían relación con el reflujo, con excepción de un grupo pequeño. En cambio, en el grupo cuyo tiempo de exposición al ácido fue excesivo sí se ve una diferencia: el espasmo distal tiene más correlación que el clásico.
Esto plantea que la exposición al ácido en estos pacientes está gatillando episodios de dolor que aparentan ser espasmos distales. No hemos publicado esto aún, porque los datos no son suficientes para concluir que el espasmo distal es una entidad relacionada con un espasmo secundario al ácido, que afecta el esófago distal.
En mi opinión, hay entidades que producen síntomas en los pacientes y que no se encuentran en la literatura. No conozco los mecanismos, pero debemos caracterizar la enfermedad antes de explorar los mecanismos. Por lo tanto, aquí hay síntomas que merecen más estudios.
Conclusiones
Ante el síntoma disfagia, lo primero es una buena y detallada anamnesis, para caracterizar los síntomas; luego se debe realizar la endoscopía. A veces, con estos dos pasos basta para hacer el diagnóstico. Luego vienen los exámenes radiológicos, y la manometría sería el siguiente paso, que puede ser estática o convencional, en un laboratorio, con agua y, a veces, con pan. Otras veces se utiliza manometría ambulatoria.
Luego es preciso detenerse y revisar todos los pasos, para asegurarse de que se han interpretado correctamente los datos. A veces se obtienen más diagnósticos.
Con respecto a la naturaleza de esta entidad, estimo que es una enfermedad que aún está esperando que la descubran, expliquen y caractericen, lo que ofrece un campo de investigación futura.

