Publicado el 1 de agosto de 2009 | http://doi.org/10.5867/medwave.2009.08.4067
Enfrentamiento terapéutico del recién nacido con encefalopatía hipóxico isquémica
Therapeutical approach of the newborn with hypoxic ischemic encephalopathy
Resumen
Este texto completo es una transcripción editada de la conferencia que se dictó en el XLVIII Congreso Chileno de Pediatría realizado en Viña del Mar entre el 26 y el 29 de Noviembre de 2008. El congreso fue organizado por la Sociedad Chilena de Pediatría bajo la presidencia de la Dra. Lidya Tellerías C.
Introducción
La fisiopatología de la encefalopatía hipóxico-isquémica (EHI) se desencadena a partir de un fenómeno hipóxico que activa el proceso de glicólisis anaeróbica, punto de partida de diferentes líneas metabólicas que generan factores perjudiciales para el cerebro. Por una parte disminuye la molécula de ATP, lo que aumenta la cantidad de glutamato, el cual interactúa con el receptor N-metil D-aspartato (NMDA) para provocar un incremento de la concentración de calcio a nivel intracelular, con liberación de radicales libres a partir del ácido araquidónico e incremento del óxido nítrico. Por otra parte la glicólisis anaeróbica incrementa el nivel de adenosina y, a través de esto, el nivel de hipoxantina y xantina, que al igual que todos los otros factores mencionados producen daño neurológico. Para revertir este proceso se ha invertido mucho tiempo en el estudio y desarrollo de terapias específicas como: inhibidores de la xantina oxidasa (allopurinol) para reducir los niveles de xantinas; antioxidantes (lazeroides o superóxido dismutasa); bloqueadores de los receptores NMDA (sulfato de magnesio, dextrometorfano, ketamina), inhibidores del óxido nítrico y terapia con hipotermia, que también lograría los últimos dos objetivos. Sin embargo los avances en estas terapias aún son insuficientes (1) (Fig.1).
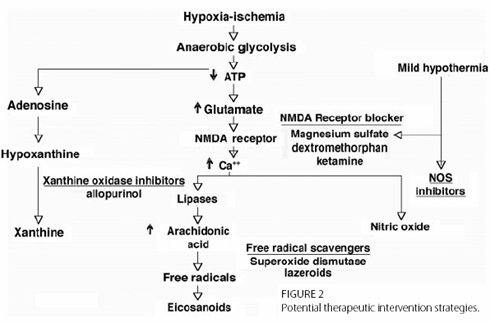 Tamaño completo
Tamaño completo Neuroprotección
En el campo de la neuroprotección, lo que más se ha investigado es la hipotermia. Estudios experimentales han demostrado que la hipotermia disminuye el consumo cerebral de oxígeno, retarda la disminución de la relación energética fosfocreatín/fosforo inorgánico, suprime la actividad citotóxica de los aminoácidos excitatorios, inhibe la actividad sintetasa de oxido nítrico y disminuye los niveles de interleuquina 1 (IL-1) beta, disminuye la liberación de citoquinas tóxicas para la glía y disminuye la actividad de radicales libres, lo que a su vez reduce la apoptosis. Sin embargo, los trabajos de investigación que se han realizado aplicando esta teoría al campo clínico no han tenido los resultados esperados.
Gluckman estudió los efectos de la hipotermia sistémica en pacientes con encefalopatía neonatal en 116 pacientes en los que se aplicó enfriamiento selectivo de la cabeza mediante hipotermia sistémica leve. Los datos se compararon con los de un grupo control de 118 individuos. Como requisito de inclusión todos debían tener un electroencefalograma (EEG) previo, con el objetivo de determinar la gravedad de las lesiones antes de la intervención. En el análisis global no se encontraron diferencias significativas, pero al separar a los pacientes según nivel de gravedad al ingreso se encontró una diferencia significativa en muerte y daño grave a los dieciocho meses en aquellos con EEG intermedio. Se concluyó que en este estudio, el beneficio de la hipotermia se obtuvo en los pacientes con daño intermedio y por lo tanto, con alguna potencialidad de mejoría (2).
En una revisión sistemática de varios estudios relacionados con el uso de hipotermia para el tratamiento de la EHI neonatal (3) se logró identificar 16 estudios de los cuales seis se excluyeron por tratarse de estudios retrospectivos o series de casos; de los diez restantes sólo se incluyó a ocho estudios, de los cuales cuatro mostraban resultados según eficacia y los restante presentaban resultados sobre seguridad. Los criterios de inclusión consideraron determinados niveles de puntaje Apgar, pH y gases en sangre de cordón antes y después del nacimiento, más la necesidad de medidas de reanimación. Los criterios de exclusión incluyeron enfermedades metabólicas y congénitas, entre otras. En todos los estudios se determinó la forma de aplicar la hipotermia, la temperatura a alcanzar, la naturaleza aleatoria de la selección, la aplicación de un sistema ciego para los resultados y la realización de seguimientos completos. Los resultados mostraron diferencias significativas en cuanto a discapacidad neurológica en los sobrevivientes, a favor del grupo tratado, También se evaluó el resultado en cuanto a parálisis cerebral grave, índice de desarrollo mental y psicomotor alterados (<70), déficit visual y auditivo grave, presencia de epilepsia, necesidad de soporte vital y muerte. Al separar los resultados según gravedad de encefalopatía no se encontró diferencia significativa en los pacientes con encefalopatía grave, pero sí la hubo en aquellos con encefalopatía moderada, tanto en muerte y daño grave como en parálisis cerebral, en varios de los estudios (Tabla I).
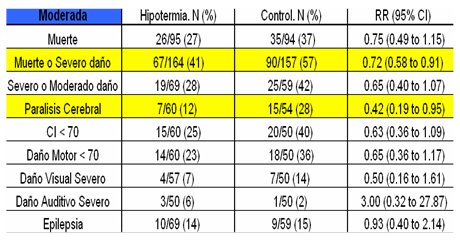 Tamaño completo
Tamaño completo En el año 2005 se publicó en New England Journal of Medicine un trabajo acerca de la hipotermia corporal global en recién nacidos con EHI que entregó resultados primarios sobre muerte y discapacidad y resultados secundarios en relación a sobrevivencia, presencia de parálisis cerebral y ceguera, entre otros aspecto (4). Posteriormente, en 2008, el mismo autor publicó en Pediatrics un segundo trabajo dedicado sólo a resultados secundarios (5). Lo interesante es que en el primer trabajo, en los resultados primarios se encontraron diferencias significativas respecto a muerte y discapacidad moderada o grave, mientras que en la publicación de 2008 no hubo diferencias significativas en muerte y discapacidad, ni tampoco las hubo al analizar las complicaciones o secuelas de las encefalopatías moderadas y graves por separado.
Un dato importante de este estudio es que la refrigeración de los pacientes se inició con una mediana de 35,5 minutos después de ser seleccionados para el estudio, pero el tiempo medio que tardó el proceso desde el nacimiento de los pacientes fue 5 horas, lo que demuestra que se cuenta con una ventana de tiempo determinado para inducir hipotermia. El problema surge en la práctica clínica, ya que, a diferencia de los estudios experimentales no siempre es posible reconocer el momento en que se produce la noxa que desencadena el fenómeno hipóxico isquémico, por lo tanto es difícil precisar el momento adecuado para iniciar la terapia. Otros datos importantes, que resultan alarmantes para aquellos centros que incorporan tanto la hipotermia activa mediante máquinas especializadas para inducción, como la pasiva, mediante la manipulación de los controles de incubadoras o cunas radiantes, indican que un recién nacido nunca alcanzó la temperatura de equilibrio y que ocurrieron 40 eventos con temperatura <32° C después de logrado el enfriamiento inicial, es decir, hubo sobreenfriamiento, en 27% de los pacientes; y 10 lactantes tuvieron temperatura <32º C tras lograr el equilibrio, es decir, de los pacientes que se sobreenfriaron previamente 10 volvieron a desarrollar el mismo estado. En el grupo sometido a hipotermia 43 pacientes presentaron convulsiones y a 44 se les administró anticonvulsivantes, mientras que en el grupo control esto ocurrió en 48 y 45 pacientes respectivamente. Finalmente, de los 32 pacientes con encefalopatía grave en el primer grupo, 33% recibió soporte inotrópico, en cambio, de los 38 pacientes con encefalopatía grave en el grupo control sólo 25% recibió apoyo inotrópico; llama la atención la gran cantidad de pacientes que no recibió este tipo de apoyo inotrópico en estas circunstancias.
Tras el análisis de los estudios anteriores surge una serie de dudas sobre la hipotermia:
- ¿Cuáles son los criterios de selección de pacientes?
- ¿Cuándo se debe iniciar?
- ¿Cuál debe ser la duración del proceso en la práctica clínica? Actualmente existe consenso en que debe durar aproximadamente tres días.
- ¿Cuál es la seguridad de la hipotermia? La hipotermia tiene efectos secundarios.
- ¿Se debe administrar sedación? Aún no existe respuesta para esta pregunta.
- ¿Cómo se debe proporcionar el recalentamiento? En general se ha aplicado el esquema de aumentar en 0,5º C, pero no hay trabajos de seguimiento prolongado de la temperatura corporal del paciente.
- ¿Puede ser más eficaz la hipotermia si se administra simultáneamente con otros agentes neuroprotectores? Las investigaciones hoy en día se dirigen a este aspecto.
Otros elementos neuroprotectores
Los opiáceos elevan los niveles de adenosina, un nucleósido endógeno con actividad neuroprotectora e inducen hiperpolarización neuronal; esto disminuye el calcio intracelular, que se considera como la principal causa de los daños fisiopatológicos. En un trabajo retrospectivo que se publicó en 2005 en Pediatric Research, se describe lo que ocurrió en 17 pacientes que recibieron analgesia con opiáceos (morfina o fentanilo) y en 35 pacientes que no la recibieron (6). Todos los pacientes eran recién nacidos de término con asfixia; ambos grupos fueron similares en alteraciones del tono muscular y del EEG. Se utilizó una escala de puntaje de daño según la resonancia nuclear magnética (a mayor número de alteraciones y según la ubicación de éstas, mayor puntaje) y según la magnitud del compromiso neuromotor, manifestado como cuadriplejia y alteraciones del tono, entre otras. Los pacientes que recibieron tratamiento con opiáceo tuvieron resultados favorables en comparación con el grupo control (Tabla II).
 Tamaño completo
Tamaño completo El allopurinol es un inhibidor de la xantina oxidasa, enzima que regula el metabolismo de la hipoxantina hacia la formación de radicales libres, aumenta la acumulación de adenosina y previene modificaciones en la afinidad iónica del receptor NMDA, lo que atenúa el daño tóxico. La Tabla III expone el resultado de un estudio experimental en el que se observó el efecto del allopurinol y la deferoxamina sobre el daño cerebral por reperfusión en lechones recién nacidos tras un episodio de hipoxia e isquemia. Para ello se evaluó el cuociente fosfocreatina/fósforo inorgánico (PCr/Pi ratio) en los grupos que recibieron placebo, allopurinol y dexeforamina antes del episodio, a la hora de transcurrido y a las 24 horas tras finalizar el mismo. Se encontró una diferencia significativa en los resultados a favor de allopurinol y dexeforamina (7).
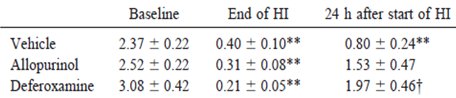 Tamaño completo
Tamaño completo En otro estudio realizado en 1998, se evaluó el efecto del uso de allopurinol sobre la formación de radicales libres después de la asfixia, la hemodinamia y la actividad eléctrica cerebral, en un grupo de pacientes y un grupo control formado por 11 pacientes cada uno (8). Hubo un resultado final adverso, definido como muerte o anomalías neurológicas en el momento del alta, en 18% de los pacientes tratados con allopurinol y en 54% de los del grupo control; no obstante la incidencia de pH bajo en cordón umbilical y Apgar bajo a los 5 minutos fue similar en ambos grupos. En este trabajo también se midió el nivel de sustancias pro-oxidantes ligadas a hierro, que es una forma de evaluar radicales libres; y se encontró una diferencia significativa desde el segundo día en el grupo tratado con allopurinol, en comparación con el grupo control (Fig. 2).
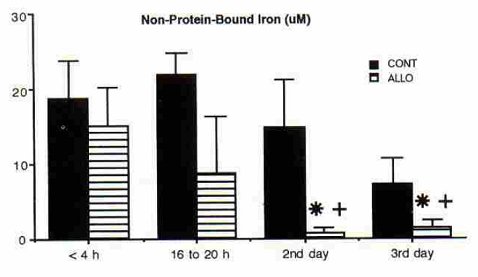 Tamaño completo
Tamaño completo Los barbitúricos reducen la excitabilidad neuronal porque disminuyen los potenciales de acción dependientes de calcio y aumentan las corrientes intracelulares de cloro mediadas por receptor GABA; y porque disminuyen el metabolismo cerebral y el consumo de oxígeno. Sin embargo, en una revisión de la base de datos Cochrane no se encontró una diferencia significativa en cuanto a muerte o presencia de discapacidad grave en los sobrevivientes del grupo de pacientes tratados con barbitúricos, en comparación con los no tratados.
Cabe señalar que los trabajos analizados en esta revisión: Goldberg en 1986, Ruth en 1991 y Hall en 1998, se realizaron con metodologías muy diferentes; por ejemplo Goldberg no utilizó fenobarbital (FBB), sino tiopental para provocar un estado de coma inducido en un grupo de 17 pacientes, y estableció a 15 pacientes como grupo control; sin embargo, a los controles no se les administró placebo y por otra parte, 14 de los pacientes tratados con tiopental y 12 de los del grupo control recibieron además FBB; además, los pacientes tratados con tiopental desarrollaron varios episodios de hipotensión, lo que agravó las consecuencias de la asfixia (9). De lo expuesto se deduce que este trabajo no se debió incluir en la revisión. Por su parte, Ruth evaluó el efecto de altas dosis de FBB para prevenir el daño cerebral post asfixia en 21 pacientes y 17 controles, en un seguimiento de seis años en el cual incluyó a neonatos con asfixia grave, definida por puntaje Apgar entre 0 y 3 a los 5 minutos o que necesitaron asistencia ventilatoria por más de 30 minutos después de nacer; sin embargo, no encontró diferencias significativas.
El estudio de Hall, que se publicó en 1998, incorporó a recién nacidos de término o postérmino con historia de asfixia grave, documentada por pH arterial inicial igual o menor de 7,0 y exceso de base igual o superior a -15 mEq/L, con Apgar igual o inferior a 3 a los cinco minutos de edad o en los que existió fracaso para iniciar la respiración espontánea antes de 10 minutos (10). En este trabajo se incluyó a 20 pacientes que recibieron FBB antes de las cuatro horas y 20 pacientes del grupo control, pero en el transcurso del estudio hubo un porcentajes de pérdida muy significativo: 5 pacientes del grupo experimental y 4 del grupo control, lo que redujo el tamaño muestral a tal punto que las diferencias observadas no fueron estadísticamente significativas, a pesar de la clara diferencia encontrada en el número de sobrevivientes sin daño alguno, de sobrevivientes sin daño neurológico y de fallecidos, como se aprecia en la Tabla IV. De lo expuesto se deduce que la revisión Cochrane no comparó trabajos representativos sobre neuroprotección por barbitúricos.
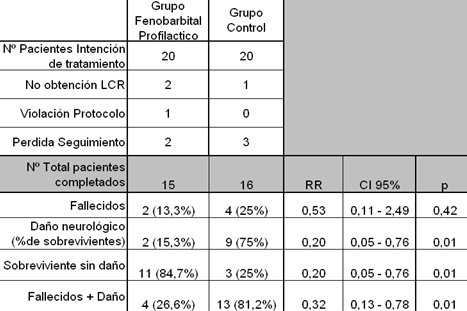 Tamaño completo
Tamaño completo Manejo de la encefalopatía hipóxico isquémica
Temperatura. Aún no está claro si los pacientes deben ser enfriados o no, pero sí existe consenso en que no se deben sobrecalentar. En un trabajo publicado en 2008 en Pediatrics, se evaluó el resultado de daño en pacientes sometidos a protocolos de hipotermia, los que se dividieron en cuartiles según las temperaturas máximas que alcanzaron. Los pacientes de los cuartiles más altos de temperatura (37 a 38° C) tuvieron mucha mayor tasa de daño o muerte (11).
Glicemia. En un estudio que se publicó en 2004, se comparó a 27 niños con acidosis, definida como pH 6,89, e hipoglicemia, con 158 pacientes con acidosis pero sin hipoglicemia. Se encontró que 55,5% de los pacientes del primer grupo presentaron daño neurológico grave, mientras que en el segundo grupo sólo 16% presentó daño neurológico; la diferencia resultó significativa. Además se demostró que el riesgo de tener un puntaje neurológico anormal es 18,5 veces mayor en presencia de hipoglicemia (12). Otros datos disponibles indican que los niveles de glicemia son menores mientras mayor es el grado de asfixia, debido al consumo de energía; y a la inversa, los niveles de ácido úrico aumentan a medida que aumenta la gravedad de la asfixia, de modo que existe una relación directa entre el nivel de glicemia y el puntaje Apgar y una relación indirecta entre la glicemia y el estadio de la encefalopatía (13).
Gasto cardíaco y hemodinamia. Los pacientes asfixiados tienen compromiso de la función miocárdica, de magnitud variable. Liu, en un estudio que se publicó en 2007, analizó los cambios en la función cardíaca en pacientes asfícticos a través de la medición de la fracción de acortamiento del ventrículo izquierdo (FAVI) y del gasto cardíaco. El autor encontró un valor de FAVI antes de 24 horas en el grupo en estudio de 23%, lo que mejoró con el transcurso de los días, mientras que en el grupo control el valor fue de 31%. El gasto cardíaco fue 1,2 L/min en el grupo control y 0,7 L/min en el grupo experimental, es decir, alrededor de 60% del gasto cardíaco del grupo control. Este resultado demuestra que es imprescindible entregar apoyo a la bomba con fármacos inotrópicos en los neonatos con EHI (14).
Otro grupo evaluó la función cardíaca a través de la medición de frecuencia cardíaca, tiempo de eyección del ventrículo izquierdo, velocidad media del flujo aórtico, volumen de eyección y gasto cardíaco en pacientes con hipotermia: a los 33º C, durante el recalentamiento a 35º C y a los 37º C, en 169, 216 y 254 pacientes respectivamente. Los autores encontraron un descenso significativo del gasto cardíaco asociado a la disminución de la temperatura, pero el trabajo no permitió dilucidar si la reducción del gasto cardíaco fue secundaria a la hipotermia o a la reducción del consumo de oxígeno causada por ésta (15).
A continuación se analizará los elementos básicos del manejo de la EHI, que son los siguientes:
- Prevención de la asfixia intrauterina.
- Mantención de adecuada ventilación.
- Mantención de adecuada perfusión.
- Mantención de glicemia adecuada.
- Control de las convulsiones.
- Otros potenciales tratamientos.
Prevención de la asfixia intrauterina
En una investigación que se realizó en el hospital Padre Hurtado, se mantuvo el porcentaje de cesáreas entre 1999 y 2004 en un promedio de 23,2% con el objetivo de evaluar la prevención de la EHI, previo acuerdo entre neonatólogos y obstetras para desarrollar guías clínicas y efectuar auditorías periódicas de la actividad asistencial, lo que se concretó en la creación de un indicador de calidad en neonatología: la tasa de incidencia de EHI (16). El diagnóstico de EHI se estableció en aquellos recién nacidos que presentaron Apgar bajo (3 al minuto uno ó 6 al minuto cinco) y/o pH de cordón en arteria umbilical <7,10, junto a signos clínicos característicos en el examen neurológico definidos según la clasificación de Sarnat-Sarnat. Los resultados demostraron una disminución de la EHI total, así como de la EHI grados II y III, al mismo tiempo que se contuvo la tasa de cesáreas y la mayor parte de los pacientes con EHI correspondió al grado I, condición que tiene buen pronóstico (Tabla V).
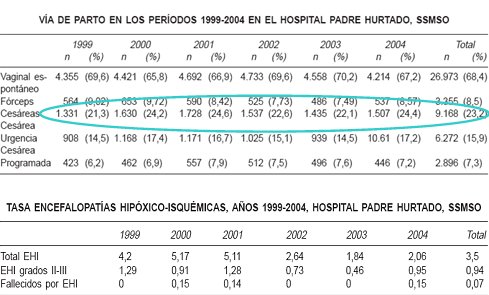 Tamaño completo
Tamaño completo Ventilación adecuada
La mantención de una adecuada ventilación implica prevenir apneas y vigilar los niveles de oxígeno y la presión parcial de CO2 (pCO2). Se sabe que la anoxia prolongada provoca aumento del ácido láctico y disminuye las sustancias energéticas, de modo que es imprescindible monitorizar en forma continua la saturación de oxígeno, manejar oportuna y eficientemente las apneas y convulsiones y mantener la vía aérea despejada. No obstante se debe evitar la hiperoxia, puesto que ésta aumenta los radicales libres y reduce en 20 a 30% el flujo sanguíneo cerebral (FSC).
El efecto de la apnea y la bradicardia sobre el FSC es bien conocido: en presencia de bradicardia de 60 a 80 latidos por minuto el flujo se reduce en alrededor de 40% (17, 18). Por otra parte los cambios bruscos en los niveles de pCO2 condicionan marcados cambios en el FSC: cuando el paciente hiperventila este flujo disminuye en 36% y cuando deja de hiperventilar se produce un efecto de rebote que se traduce en aumentos de hasta 200% en el FSC (19).
Perfusión cerebral adecuada
La mantención de una perfusión cerebral adecuada constituye el aspecto crítico del manejo del paciente asfíctico; para conseguir este objetivo se debe aplicar el concepto de curso de circulación cerebral pasiva, que se refiere a que los cambios en la presión arterial influyen directamente en la circulación cerebral; se debe considerar la alteración de la autorregulación del FSC; se debe determinar la presión arterial normal para cada paciente; se debe hacer énfasis en el manejo de la hipo o hipertensión, de la anemia y de la hiperviscosidad; finalmente, es muy importante recordar que un paciente asfíctico no tolera la ligadura de cordón de la misma forma que un paciente normal.
La presión arterial se debe mantener estable, ya que la pérdida de la autorregulación cerebral tras la asfixia deja al cerebro especialmente vulnerable frente a la hipotensión arterial que acompaña a la EHI (20). La hipotensión propia de la EHI se debe inicialmente, las primeras dos a cuatro horas, a la hipovolemia y posteriormente es causada por un factor cardiogénico, excepto en los pacientes que nacen con asfixia grave y por lo tanto ya tienen falla miocárdica. El compromiso hipovolémico se explica por: la presencia de vasoconstricción fetal prenatal como fenómeno de compensación; la hipotensión fetal secundaria a la apnea; la ligadura precoz del cordón debido a la asfixia, lo que favorece la hipovolemia; y la restricción del aporte de fluidos como parte de las medidas que se toman para prevenir el desarrollo de edema cerebral. Posteriormente la disfunción miocárdica genera shock cardiogénico, que se debe evaluar a través de FAVI y manejar con fármacos vasoactivos en caso necesario.
Glicemia adecuada
En un estudio experimental en ratas a las que se indujo hipoglicemia por medio de administración de insulina, se observó que la hipoglicemia se asocia a baja tolerancia frente a la anoxia, con muerte precoz (21).
Control de convulsiones
Las convulsiones provocan marcados cambios en la presión arterial, la cual se incrementa en cada crisis aumentando el FSC, lo que puede originar una hemorragia y finalizar con daño cerebral. Éste es el principal mecanismo de daño secundario a las convulsiones, pero hay muchos otros mecanismos fisiopatológicos involucrados, entre ellos la hipoventilación o apnea que provoca, por una parte, disminución de la pO2 lo que genera colapso cardiovascular con la consiguiente reducción del FSC; y por otra parte aumenta la pCO2, lo que aumenta el riesgo de hemorragia al igual que el aumento de la presión arterial. Otros mecanismos involucran: aumento de la liberación de aminoácidos excitatorios; y disminución de la molécula de ATP, que deriva en incremento de la glicólisis y disminución del pH y de la glucosa cerebral (Fig. 3).
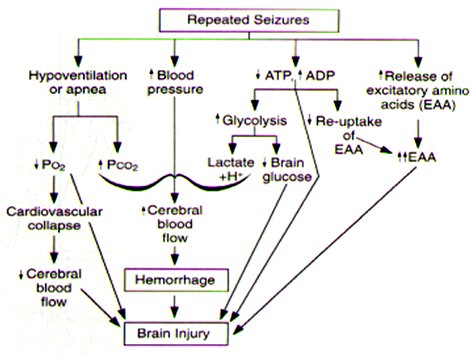 Tamaño completo
Tamaño completo Otros tratamientos potenciales de la EHI
En este apartado se encuentra la hipotermia, la cual no se debe considerar como el eje del tratamiento de la EHI.
Conclusiones en el manejo de la EHI
- El manejo de la EHI debe ser anticipatorio a los eventos.
- El grado de encefalopatía sólo se conocerá posteriormente, por lo tanto el manejo se orienta a evitar el agravamiento del cuadro.
- El manejo agresivo y precoz es la mejor conducta.
- Los pasos concretos a seguir son: optimizar la perfusión cerebral y la glicemia; prevenir las complicaciones; proteger otros parénquimas; evitar la hipertermia; proveer apoyo de bomba y manejar eficazmente las convulsiones.
- El apoyo de bomba implica mantener volemia adecuada y mantener el nivel de calcemia normal, junto con la administración de drogas vasoactivas como dopamina o dobutamina.
En la Fig. 4 se resume el diseño de un estudio que sigue las actuales líneas de investigación, incluyendo los criterios de incorporación, la intervención a realizar y la forma en que se llevará a cabo el seguimiento (22).
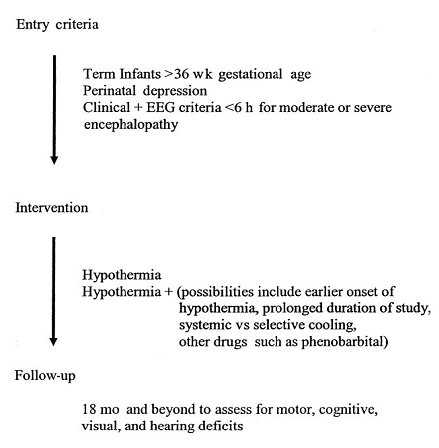 Tamaño completo
Tamaño completo 
