Congresos
← vista completaPublicado el 1 de septiembre de 2001 | http://doi.org/10.5867/medwave.2001.09.776
¿Podemos prevenir eficazmente la preeclampsia? (I)
Can we effectively prevent preeclampsia? (I)
Resumen
Este texto completo es la trancripción editada y revisada de la conferencia dictada en la XIV Reunión Científica de la Sociedad Interamericana de Hipertensión, 25-29 de marzo de 2001, Santiago.
Editora Científica: Dra. Gloria Valdés.
Introducción
Es difícil hablar de la prevención de la preeclampsia, debido a que existen muchas teorías acerca de su etiología, lo que significa que no se sabe exactamente cómo se produce. Lo más sencillo y breve sería decir que la única manera de prevenirla es mediante la anticoncepción, pero realmente ése no es el espíritu de esta conferencia.
Para desarrollar estrategias de prevención de la preeclampsia, primero hay que entender lo que significa “prevención” y saber que se puede realizar en tres niveles:
- Prevención primaria: se hace en el embarazo de bajo riesgo, o sea, en una mujer que nunca ha tenido preeclampsia anteriormente.
- Prevención secundaria: se realiza en una mujer que ha tenido una preeclampsia grave en embarazo previo.
- Prevención terciaria: corresponde a las medidas preventivas del deterioro materno y fetal en una mujer embarazada, que cursa con hipertensión, edema, y proteinuria. Se refiere a tratamiento antihipertensivo y a la decisión del momento oportuno de interrumpir el embarazo.
Para realizar cualquiera de estas formas de prevención es necesario conocer los mecanismos fisiopatológicos respectivos y desarrollar métodos de detección precoz, y, obviamente, medios para intervenir.
Existe una enorme cantidad de datos en la literatura que indican que la preeclampsia es un síndrome, y ya se sabe lo difícil que es prevenir aquello que se reconoce como un síndrome, ya que suele haber diferentes etiologías, las que requieren diferentes intervenciones. Por otra parte, eficacia no significa necesariamente disminuir o prevenir un aumento de la presión arterial, sino lograr un cambio significativo en la prevalencia o en el resultado clínico materno y perinatal.
Fisiopatología del síndrome preeclampsia
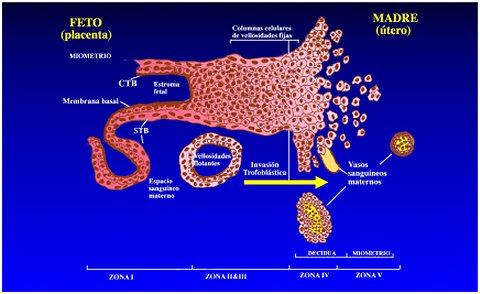
Los eventos fisiopatológicos claves en la preeclampsia son la invasión de las arterias espirales por parte de las células citotrofoblásticas y la disfunción endotelial secundaria. (Figuras 1 y 2).
 Tamaño completo
Tamaño completo 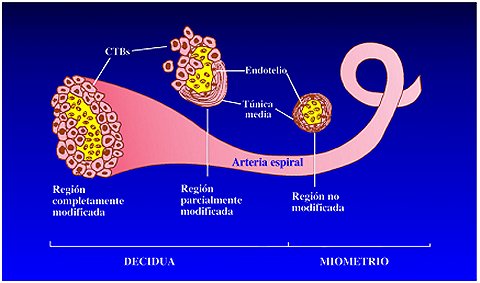 Tamaño completo
Tamaño completo Figuras 1 y 2.
Desde el punto de vista clínico hay diferentes situaciones asociadas a la ocurrencia de hipertensión asociada al embarazo. Hay un conocido trastorno inmunológico en la preeclampsia, que puede manifestarse como las enfermedades del tejido conectivo. También hay un grupo emergente de trastornos relacionados con la preeclampsia, asociados a hipercoagulación o trombofilias.
Actualmente no se reconocen bien las manifestaciones clínicas del trofoblasto no invasivo o la decidua no receptiva; en cambio, en la práctica clínica están comenzando a aparecer evidencias de cuadros relacionados con deficiencia de vasodilatadores o aumento de vasoconstrictores, cuya base fisiopatológica es la presentación, en el embarazo temprano, de una excreción baja del sistema calicreína-cininas y la mutación del gen de angiotensinógeno, respectivamente. Por último, está la disfunción endotelial primaria/secundaria, como un punto fundamental en el desarrollo de la enfermedad.
Sin embargo, los clínicos necesitan afirmaciones o evidencias claras y, para ofrecer una prevención secundaria de la preeclampsia, se debe proponer una evaluación previa a la concepción. Ante una paciente que tuvo preeclampsia en el embarazo anterior, se debe evaluar tanto el papel materno como el paterno.
Evaluación clínica preconcepcional
Antecedentes maternos:
- Se debe evaluar si existen condiciones médicas preexistentes que se asocian a un mayor riesgo de preeclampsia, como hipertensión, dislipidemia y resistencia a la insulina.
- Se debe investigar el historial obstétrico en busca de abortos espontáneos a repetición, retardo serio del crecimiento, preeclampsia temprana o grave, muerte fetal intrauterina y parto pretérmino de origen isquémico, todos ellos factores bien conocidos de riesgo de recurrencia de preeclampsia.
- Es importante considerar la historia familiar de preeclampsia en la prevención de esta enfermedad, como lo señala un artículo publicado recientemente (N Engl J Med 2001 22;344:867-72), en el que se observó que los descendientes de una madre con preeclampsia, ya sean hijos o hijas, tendrían un mayor riesgo de preeclampsia al convertirse en progenitores de un nuevo embarazo.
Antecedentes paternos:
- Es necesario determinar si es una nueva pareja, si es padre de un embarazo anterior con preeclampsia o si es descendiente de una madre con preeclampsia, al igual que en el lado materno.
Estos factores de riesgo llevan a pensar que la preeclampsia es necesariamente un síndrome y que sólo si se define y entiende el genotipo/fenotipo correcto se podrá determinar cómo prevenirlo. La persona que tiene este problema no puede esperar cinco años; hay que ofrecerle intervenciones que hayan probado su eficacia.
Evaluación preconcepcional de laboratorio
- Anticuerpos antifosfolípidos
- Perfil de coagulación
- Perfil lipídico en busca de dislipidemia, en especial HDL bajo
- Niveles de insulina y glucosa en busca de resistencia a la insulina
- ¿Evaluación de la resistencia vascular de la arteria uterina durante el ciclo menstrual?
- ¿Evaluación de la función endotelial?
La disfunción endotelial es clave en la preeclampsia, pero los investigadores en este campo en su mayoría se refieren a ella como una alteración que ocurre después de establecidas las anormalidades placentarias y que genera, como consecuencia, la isquemia de la placenta. Si eso fuera efectivo, no habría disfunción endotelial en un estado de no embarazo.
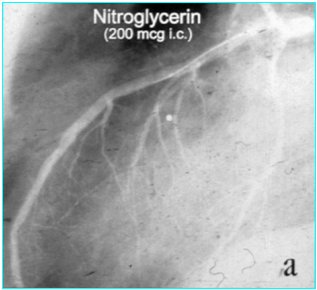
Hace diez años se publicó en el New Engl J Med dos imágenes (Figuras 3 y 4); en ellas se ve la arteria coronaria y la vasoconstricción paradójica que ocurre al infundir acetilcolina directamente y se demuestra que ciertos pacientes con infarto agudo de miocardio tenían la que se llamaba en ese tiempo una disfunción de la relajación del endotelio (Figuras 3a y 3b).
 Tamaño completo
Tamaño completo 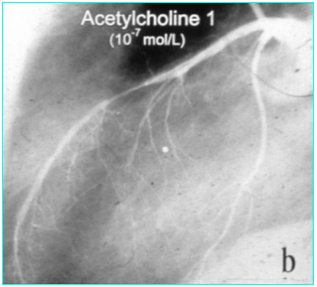 Tamaño completo
Tamaño completo Figuras 3a y 3b. Vasoconstricción paradójica.
En 1992, Celermajer y sus colegas publicaron un método para evaluar la función endotelial en seres humanos, de manera no invasiva. En resumen, se usa el ultrasonido vascular de alta resolución en la arteria braquial para observar claramente ambas paredes de dicha arteria. Se mide el estado basal y después se provoca un estímulo, para lo cual se coloca un manguito alrededor del brazo y se incrementa la presión hasta 240 mmHg durante cinco minutos. Pasados los cinco minutos, se suelta el manguito y comienza un estrés de roce tangencial (shear stress) en contra de la capa de células endoteliales de la arteria braquial. El estrés de corte es un estímulo potente para la liberación de óxido nítrico (NO) desde la capa de células endoteliales, por lo que un minuto después aumenta el diámetro de la arteria braquial y esto se considera una función endotelial normal (Lancet 1992 7;340:1111-5) (Figura 4).
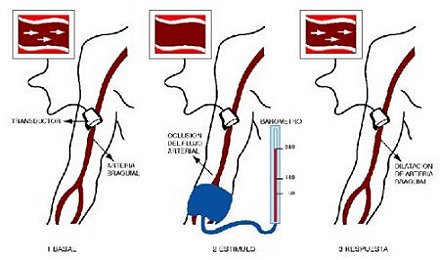 Tamaño completo
Tamaño completo Figura 4. Evaluación no invasiva de la función endotelial.
En las figuras 5 y 6 se puede apreciar la disposición del transductor, del manguito de compresión y del ecógrafo. Este método no invasivo se puede usar en pacientes tanto embarazadas como no embarazadas (Figura 7).
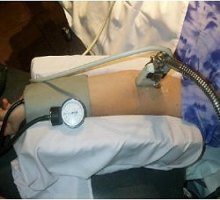 Tamaño completo
Tamaño completo Figura 5.
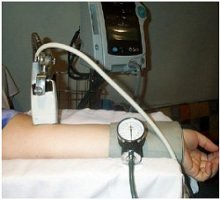 Tamaño completo
Tamaño completo Figura 6.
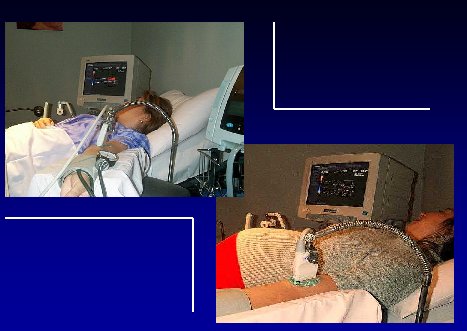 Tamaño completo
Tamaño completo Figura 7.
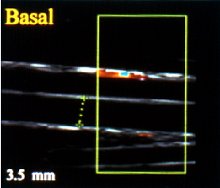
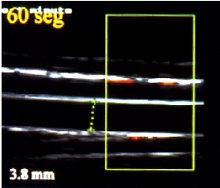
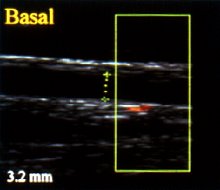
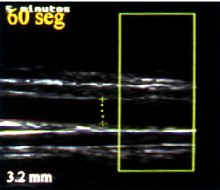
Se puede observar en la pantalla, en condiciones normales, que después de 60 segundos hay un aumento de 4,5%, por lo menos, en el diámetro de la arteria braquial (Figuras 8 y 9)), lo que corresponde al punto de corte para la progresión de enfermedad coronaria en la arteria braquial. En la disfunción endotelial no es posible observar dilatación alguna o bien se observa una dilatación menor de 4,5% (Figuras 10 y 11).
 Tamaño completo
Tamaño completo Figuras 8. Función endotelial normal.
 Tamaño completo
Tamaño completo Figura 9.
 Tamaño completo
Tamaño completo Figura 10. Disfunción endotelial. No hay modificación del diámetro de la arteria braquial.
 Tamaño completo
Tamaño completo Figura 11.
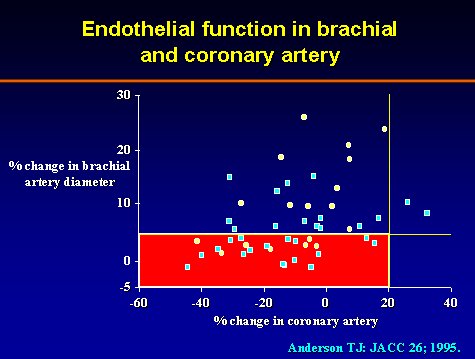
Lo interesante es que al comparar la dilatación en la arteria coronaria, sitio original de observación, y la dilatación en la arteria braquial, se puede determinar que existe una clara correlación entre ambas (Figura 12), por lo que se ha propuesto este método como una buena manera no invasiva de conocer la indemnidad o compromiso de la función vasodilatadora del endotelio.
 Tamaño completo
Tamaño completo Figura 12. Correlación entre cambio de diámetro de arteria coronaria y arteria braquial.
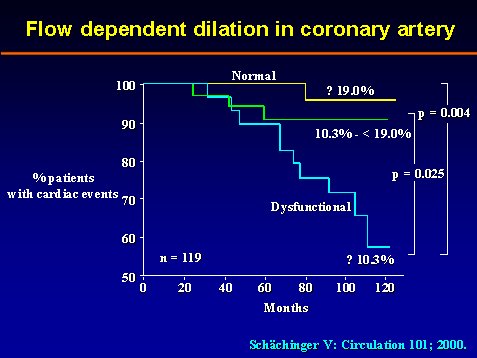
El año pasado, Schachinger publicó un estudio de la relación entre la disfunción endotelial y los episodios cardíacos en un grupo de personas a quienes se siguió durante 7,7 años en promedio. Todos fueron sometidos a una evaluación a tiempo cero y se observó que 40% de los que tenían alta disfunción endotelial presentaban algún episodio cardiovascular (angina, infarto, muerte cardiovascular, crisis isquémica PTCA) durante el seguimiento (Circulation 2000;101:1899-1906) (Figura 13).
 Tamaño completo
Tamaño completo Figura 13.
Ahora se ha comenzado a entender la disfunción endotelial como un nuevo síndrome. Existen muchos mecanismos en la anormalidad de la capa de células endoteliales, entre ellos una elevada producción de endotelina-1, una mayor liberación de endoperoxidasas, una producción abundante de radicales libres y una disminución en la liberación de óxido nítrico y prostaciclinas, etc. (J Mol Cell Cardiol 1999 Jan;31:61-74).
Cuando se realiza la evaluación propuesta en pacientes con preeclampsia grave (PE) o abortos recurrentes en embarazos anteriores, dos grupos que presentan una transformación reducida de las arterias espirales, se puede observar una disminución en la dilatación mediada por flujo en ambos grupos de pacientes, en comparación con el grupo control. La presión arterial, aunque dentro de niveles normales, es mayor en el grupo con preeclampsia grave. La perfusión de la arteria uterina se encuentra reducida en el grupo con pérdidas recurrentes. Se puede observar que la disfunción endotelial grave, definida por el mismo 4,5% de corte usado en la enfermedad coronaria, está presente en 44% de las mujeres con preeclampsia grave y en 38% de las pacientes con pérdidas recurrentes en el estado de no embarazo, al menos diez meses después del embarazo, aunque su presión arterial es normal.
Este hallazgo es muy importante, ya que el proceso placentario abarca la interacción de células de origen materno y de origen fetal, representada por células trofoblásticas que interactúan con el endotelio en el lumen de las arterias espirales. Ciertamente, se necesitan células trofoblásticas funcionales que invadan el sector arterial, pero también se necesita un endotelio receptivo en el lado materno que permita esta interacción. De esta manera, puede haber una invasión deficiente o superficial, por anormalidades que afecten a tipos celulares fetales y maternos.
En suma:
- la preeclampsia puede ser una asociación clínica y fisiopatológica de diversas enfermedades, por lo que se la debería considerar como un síndrome;
- la disfunción endotelial es un trastorno subyacente frecuente en estado de no embarazo y se la puede considerar como un factor asociado o marcador;
- la preeclampsia y las pérdidas recurrentes tienen factores de riesgo comunes y se las debe considerar como dos etapas diferentes de un proceso continuo de alteraciones placentarias relacionadas con la isquemia.
Frente a una paciente embarazada con una mala historia del embarazo anterior, se debe realizar una evaluación de riesgo clínico. Esto hay que tenerlo presente en todas las mujeres que reciben donación de óvulos/espermios o que tienen embarazo múltiple, embarazo con anomalías estructurales o cromosómicas, o embarazo molar, ya que en todos estos casos existe un alto riesgo de preeclampsia.
Desde el punto de vista de laboratorio, los niveles anormales de gonadotrofina coriónica humana beta (bHCG) o de alfa-fetoproteína sérica materna (MSAFP) pueden servir para predecir la ocurrencia de la enfermedad.
La evaluación secuencial de la resistencia vascular de la arteria uterina y de la función endotelial pueden ser de gran ayuda para definir riesgos específicos en estas personas.
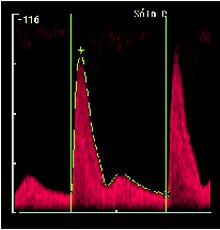
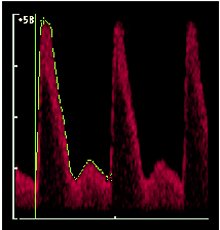
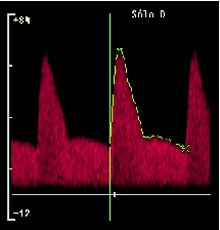
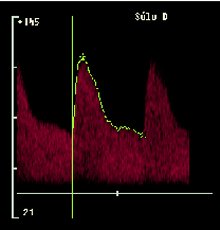
En la imagen siguiente se puede ver la evaluación con Doppler de la arteria uterina, en un embarazo normal, a las 8, 12-16, 18-22 y 26 semanas de gestación. Se ve el ciclo cardíaco, la sístole y la diástole. Se puede ver que después de que termina la placentación, a las 16-20 semanas, la velocidad de la diástole parece mayor y no hay escotadura protodiastólica en la circulación uterina, aunque sí está presente durante el tiempo en que la placenta está empezando a desarrollarse (Figura 14). Muchos piensan que la presencia de este tipo de ondas muy tarde en la gestación es un signo indicativo de que comenzaron las anormalidades en la placentación y de que la arteria espiralada no está transformada del todo.
 Tamaño completo
Tamaño completo < 8 semanas
 Tamaño completo
Tamaño completo 12-16 semanas
 Tamaño completo
Tamaño completo 18-22 semanas
Medwave, Edición septiembre 2001, Derechos reservados.
Edición científica a cargo de la Dra. Gloria Valdés, Hospital Clínico, Pontificia Universidad Católica de Chile.
La edición y publicación de esta conferencia ha sido posible gracias a un auspicio sin restricciones de Bayer.
- Los planes de intervención a futuro comprenderán, probablemente, el tratamiento específico de las condiciones de riesgo pregestacional, con el fin de desarrollar una buena prevención secundaria..
- Con seguridad se encontrará la manera de mejorar limitadamente la acción invasiva del trofoblasto, con el fin de optimizar la transformación de las arterias espirales.
- También se mejorarán los vasodilatadores administrados en las etapas tempranas de la gestación, como una manera de actuar sobre la capa de células endoteliales.
El rendimiento de estas intervenciones se ha evaluado en estudios pequeños y grandes, y en metaanálisis. La Aspirina® ha ido cambiando de mala a buena y de buena a mala, con el transcurso del tiempo; por último, en el British Medical Journal, hace aproximadamente 1 mes y medio, se resumen datos de más de 30.000 personas y se concluye que hay un efecto modesto, pero significativo, de la Aspirina® en dosis bajas en la prevención de la preeclampsia (BMJ 2001;322:329-333). Sin embargo, es difícil decidir qué tan buena es una disminución en la incidencia de 15%. La recomendación actual es no suplementar, de rutina, todos los embarazos con Aspirina®.
En cuanto al aceite de pescado, existe sólo un estudio, pequeño, con resultados significativos. Con respecto al calcio hay más abundancia de datos, pero el estudio grande fracasó en demostrar un efecto significativo.
Para los antioxidantes, el resultado también parece prometedor. Hace diez semanas comenzó un estudio grande en el Reino Unido y Europa, que se propone demostrar que la suplementación con vitaminas C y E reduciría la frecuencia de la preeclampsia.
Sin embargo, si se analiza la fisiopatología de la enfermedad, todas las intervenciones que usan antioxidantes y Aspirina® comienzan a actuar después de las 20 semanas, debido a que las vitaminas C y E se han relacionado con la posibilidad de producir ciertas anormalidades en el embrión en desarrollo y por eso se comienza su uso tarde en el proceso de placentación. Esto significa que tales medidas estarían afectando la consecuencia más que el proceso anormal en sí mismo, de modo que es probable que, cuando salgan los resultados de un estudio grande, no se demuestre que la intervención es eficaz.
El futuro
- Agregación plaquetaria: Aspirina® en dosis bajas. Hay un estudio bien conocido que evidencia sus efectos.
- Desbalance PGI2/TXA2: Se ha propuesto la suplementación con aceite de pescado.
- Deficiencia de calcio: Medida importante en países en desarrollo, se ha enfrentado con suplementación de calcio.
- El estrés oxidativo: La teoría del estrés oxidativo se ha formulado recientemente y se ha propuesto enfrentarlo mediante la administración de antioxidantes como vitaminas C y E.
En una revisión reciente de la literatura realizada por Chien, que abarcó a casi 13.000 pacientes, se concluyó que, en los embarazos de bajo riesgo, la velocidad de flujo de la arteria uterina, medida por Doppler, tiene una precisión diagnóstica limitada como predictor de preeclampsia, retardo de crecimiento intrauterino y muerte perinatal (BJOG 2000;107:196-208).
Estrategias actuales
La alteración de placentación comienza muy temprano en el embarazo, cuando la placenta inicia su desarrollo. Las estrategias actuales, definidas desde hace diez años y evaluadas, se pueden resumir en el orden siguiente:
Figura 14. Evaluación de la arteria uterina con Doppler en un embarazo normal.
>26 semanas
 Tamaño completo
Tamaño completo 
