Cursos
← vista completaPublicado el 1 de noviembre de 2005 | http://doi.org/10.5867/medwave.2005.10.3394
Dolor torácico en ancianos II: tratamiento
Chest pain in the the elderly II: treatment
Resumen
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Avances en Cuidado Crítico en Geriatría , organizado por la Sección de Geriatría del Hospital Clínico Universidad de Chile durante los días 27 y 28 de marzo de 2005.
Director del Curso: Dr. David Nowogrodski R.
Coordinador del Curso: Dr. Domingo Castillo S.
Manejo del adulto mayor con dolor torácico
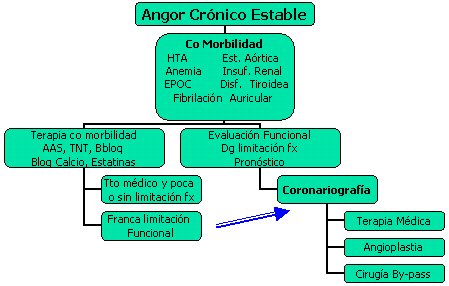
Frente a un paciente octogenario que presenta dolor torácico, se debe saber cómo utilizar todas las herramientas disponibles para lograr la meta de prolongar la sobrevida, con la mejor calidad de vida o el mayor consuelo para el enfermo. Si el clínico tiene la seguridad de que se trata de un dolor coronario, define el diagnóstico de angina crónica y, si el paciente no tiene dolor de reposo ni consultas de urgencia, la angina queda catalogada como estable. En ese caso es necesario manejar los factores predisponentes, como hipertensión arterial, anemia, EPOC, fibrilación auricular, estenosis aórtica, insuficiencia renal o disfunción tiroidea, antes de definir si requiere cirugía (o un procedimiento) y se debe tratar la comorbilidad con aspirina, que es maravillosa, pero causa hemorragia digestiva alta y AVE; nitroglicerina en caso necesario, estatinas, betabloqueadores o bloqueadores del calcio.
De la coronariografía se pueden obtener tres tipos de resultados y el compromiso puede ir desde muy leve a muy grave; en este último caso, el paciente se va con medicamentos a su hogar, ya que no se beneficia con ningún tratamiento invasivo, o se realiza angioplastía o cirugía, afortunadamente, cada vez menos. Si con tratamiento médico el paciente puede tener una vida normal, con dolores ocasionales y con buena capacidad funcional, puede quedarse tal cual y controlarse. Si el paciente, a pesar del tratamiento, tiene una franca limitación y no puede hacer las cosas que le gustan, o si se encuentra muy limitado desde el principio, en ese caso se plantean los métodos invasivos (Figura 1).
Frente a un paciente octogenario que presenta dolor torácico, se debe saber cómo utilizar todas las herramientas disponibles para lograr la meta de prolongar la sobrevida, con la mejor calidad de vida o el mayor consuelo para el enfermo. Si el clínico tiene la seguridad de que se trata de un dolor coronario, define el diagnóstico de angina crónica y, si el paciente no tiene dolor de reposo ni consultas de urgencia, la angina queda catalogada como estable. En ese caso es necesario manejar los factores predisponentes, como hipertensión arterial, anemia, EPOC, fibrilación auricular, estenosis aórtica, insuficiencia renal o disfunción tiroidea, antes de definir si requiere cirugía (o un procedimiento) y se debe tratar la comorbilidad con aspirina, que es maravillosa, pero causa hemorragia digestiva alta y AVE; nitroglicerina en caso necesario, estatinas, betabloqueadores o bloqueadores del calcio.
De la coronariografía se pueden obtener tres tipos de resultados y el compromiso puede ir desde muy leve a muy grave; en este último caso, el paciente se va con medicamentos a su hogar, ya que no se beneficia con ningún tratamiento invasivo, o se realiza angioplastía o cirugía, afortunadamente, cada vez menos. Si con tratamiento médico el paciente puede tener una vida normal, con dolores ocasionales y con buena capacidad funcional, puede quedarse tal cual y controlarse. Si el paciente, a pesar del tratamiento, tiene una franca limitación y no puede hacer las cosas que le gustan, o si se encuentra muy limitado desde el principio, en ese caso se plantean los métodos invasivos (Figura 1).
 Tamaño completo
Tamaño completo Figura 1. Manejo del angor crónico estable.
El síndrome coronario agudo (SCA), como se denomina un dolor agudo con características de angina:
- se presenta en 60% de los infartos en mayores de 65 años, en 30% de los mayores de 75:
- los demás (40%) no presentan dolor o no se valora debidamente;
- el dolor es con frecuencia atípico, de ahí la consulta tardía;
- con cierta frecuencia, se presenta con insuficiencia cardíaca o disnea (20% a 30%), síncope, bradicardia, arritmias, accidente cerebrovascular, náuseas, vómitos;
- menor frecuencia de ascenso de ST (colaterales, infarto previo, ECG alterado);
- frecuentemente, hay enfermedad multivaso y disfunción ventricular;
- 80% de la mortalidad en el IAM ocurre entre los mayores de 65 años.
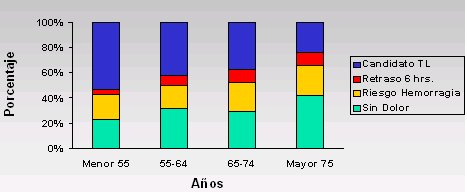
En un trabajo de 2001 en mayores de 65 años, que son los que concentran dos tercios de los infartos, se demostró que el dolor torácico, como forma de presentación, va disminuyendo con la edad, por lo que hay que poner atención a desmayos, disnea y anorexia en el adulto mayor. En el caso de la angina de menos de seis horas, en que se desea hacer algún procedimiento para mejorar el pronóstico, disminuye más rápidamente y llega a 40% en el grupo de 85 años y más; en cambio, la insuficiencia cardíaca se ve en alrededor de 20% y aumenta con la edad.
En cuanto a la presentación ECGráfica del infarto en el mayor de 65 años, la calificación para reperfusión disminuye, de 30%, a los 65 años, a 22%, en mayores de 85; es decir, en cuatro de cada cinco casos no será posible modificar el pronóstico. En la elevación del ST, la proporción es similar: los bloqueos de rama izquierda y derecha se ven en 10% de los ECG y la fibrilación auricular, en 15%; por lo tanto, son ECG de difícil interpretación.
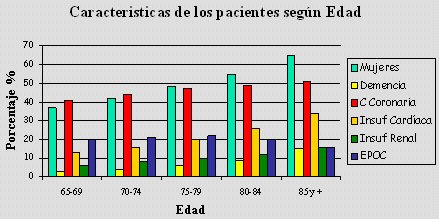
Otro dato interesante son las características de la población (Figura 2). A mayor edad, mayor es la proporción de mujeres entre los infartados, en su mayoría viudas que viven de una pensión. Alta prevalencia de demencia, cardiopatía coronaria previa (50%), insuficiencia cardíaca (30%), EPOC e insuficiencia renal (en conjunto, 30%). O sea, la co-morbilidad es muy importante y también la posibilidad de manejarla. Por otra parte, en las características clínicas y la forma de presentación del infarto en el adulto mayor de 65 años, la presentación sin dolor es de 20% y aumenta hasta casi 35% en mayores de 75 años (Figura 3).
 Tamaño completo
Tamaño completo Figura 2. Co-morbilidad en el infarto agudo de miocardio, en el mayor de 65 años (Mehta et al. J Am Coll Cardiol 2001;38:736-741).
 Tamaño completo
Tamaño completo Figura 3. Características clínicas y forma de presentación en el infarto agudo de miocardio, en el mayor de 65 años (Mehta et al. J Am Coll Cardiol 2001;38:736-741).
Tromboembolismo pulmonar (Tep)
- El Tep tiene 11,4% de mortalidad a los 14 días y 17,5% a los 90 días, según el ICOPER (Registro Internacional Cooperativo en Tep), por lo que es una enfermedad cuya mortalidad es incluso mayor que la del infarto.
- Tiene 30% de mortalidad sin tratamiento anticoagulante, la que disminuye a 28% con anticoagulantes.
- 12% a 15% de las autopsias de pacientes que fallecen en el hospital tienen una embolía pulmonar, sea ésta la causa del fallecimiento o un hecho concomitante.
- En dos tercios de esos pacientes no se planteó ni estudió Tep como una posibilidad diagnóstica, mientras vivían.
- La incidencia es desconocida.
- El umbral clínico depende del funcionamiento de los sistemas pulmonar y cardiovascular, ya que modifican la tolerancia hemodinámica.
Los exámenes para evaluar el Tep dependen mucho de la resolución espacial: 60% de los pacientes con Tep tienen en la autopsia coágulos muy pequeños, con compromiso segmentario o subsegmentario, que en la mayoría de los exámenes no se ven, por lo que el subdiagnóstico es importante.
La embolia pulmonar aumenta con la edad y decae un poco sobre los 80 años; al comparar lo que ocurre en jóvenes y en ancianos, se observa lo siguiente:
- La forma de presentación clínica como síncope es más frecuente en los ancianos, casi 20% de los Tep en pacientes mayores de 65 años; hay que tener cuidado con los pacientes con síncope, ya que no presentan dolor, síntoma que ocurre sólo en 25% en los ancianos (versus casi 40% en jóvenes). El síntoma más frecuente, en ambos grupos etarios, es la disnea (alrededor de 70%).
- En cuanto a los factores de riesgo, la frecuencia de neoplasia y el reposo aumentan en el adulto mayor; la cirugía reciente es menos frecuente. El antecedente de Tep previo es más frecuente en jóvenes, ya que expresa trombofilia o susceptibilidad especial.
- En cuanto al tratamiento: en trombolisis y estadía en UCI están equiparados, pero la cantidad de filtros es mayor en ancianos, porque en jóvenes es mayor la frecuencia de contraindicaciones.
- La mortalidad es tres a cuatro veces mayor en ancianos.
- Las troponinas son inespecíficas. Son positivas en más de 30% de los shocks cardiogénicos y, en consecuencia, en un Tep, la troponina positiva es signo de mal pronóstico, indicio de que algo le está ocurriendo al corazón.
- En la deficiencia respiratoria ocurre lo mismo: tanto troponina T como I son igualmente factores de riesgo de mortalidad, complicaciones y recurrencia.
- La opción de imagenología (TC, cintigrafía o angiografía) dependerá de lo que el paciente necesite en el momento adecuado.
Patología pericárdica
- Es muy infrecuente en el adulto mayor.
- Cuando ocurre, el dolor es una forma frecuente de presentación y suele ser un dolor más bien típico.
- Habitualmente es de carácter hemorrágica y asociada con un tumor bronquial o mamario.
- Da alteraciones electrocardiográficas típicas, pero el examen de elección para su diagnóstico es la ecografía.
Patología aórtica
- En la disección aórtica, el dolor está presente en 90% de los casos y es un dolor ascendente al cuello (AA) o interescapular descendente (AD).
- Da asimetría de pulsos e hipertensión arterial grave, de difícil control.
- En un porcentaje importante hay ECG con hipertrofia ventricular izquierda.
- Si un paciente consulta por dolor torácico que traspasa y tiene presión arterial de 240/140 e hipertrofia ventricular, descartar la disección aórtica.
- 2% de los pacientes tienen asociado infarto inferior.
- 10% tienen accidente cardiovascular.
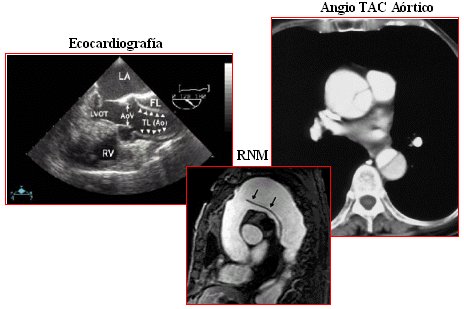
- El diagnóstico se hace con los elementos disponibles, ya sea ecografía, escáner o RNM, según lo que el paciente demande y lo que se encuentre disponible (Figura 4).
 Tamaño completo
Tamaño completo Figura 4. Exámenes disponibles para el estudio de patología aórtica.
Resumen
Cuando un paciente se presenta en el servicio de urgencia con dolor torácico agudo, se debe hacer un análisis exhaustivo de los factores de riesgo cardiovasculares. Si el paciente tiene patología coronaria conocida, se debe explorar el cuadro clínico y las patologías asociadas, y con esto hacer cuatro exámenes: marcadores de daño miocárdico, electrocardiograma, radiografía de tórax y eventualmente ecografía (Figura 5).
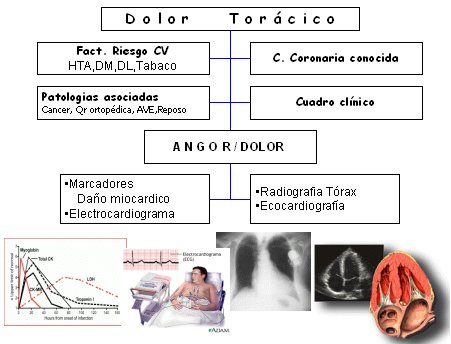 Tamaño completo
Tamaño completo Figura 5. Dolor Torácico agudo en la urgencia.
Si el dolor torácico se asocia con disnea, es posible diseñar un diagrama de secuencia para llegar a un diagnóstico. Si hay disnea, puede ser con o sin congestión pulmonar; la congestión pulmonar significa deficiencia ventricular izquierda. La congestión yugular indica deficiencia ventricular derecha; lo más probable es que sea una disfunción global con predominio de disfunción izquierda, y puede ser un síndrome coronario agudo con una gran zona amenazada, o una insuficiencia cardíaca complicada con un Tep.
Si no hay congestión pulmonar, yugular ni ningún signo de disfunción ventricular, lo más probable es que el paciente tenga un Tep. Si hay congestión yugular, pero no pulmonar, significa que puede ser un tromboembolismo pulmonar o un infarto inferior con compromiso de ventrículo derecho. Los exámenes de elección son, nuevamente, ECG, marcadores de daño miocárdico y radiografía de tórax (Figura 6).
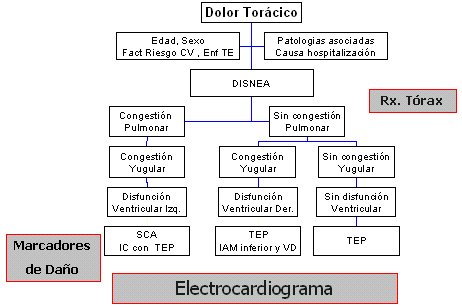 Tamaño completo
Tamaño completo Figura 6. Dolor torácico y disnea.
Si en vez de disnea se asocia hipotensión, esta se puede deber a una disminución del flujo de salida del ventrículo izquierdo. Si hay congestión pulmonar, hay disfunción ventricular izquierda; solamente izquierda, si no asocia congestión yugular. Si el paciente tiene hipotensión sin congestión pulmonar, una posibilidad es que esté hipovolémico (Figura 7).
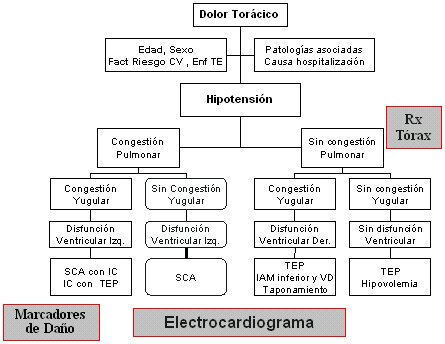 Tamaño completo
Tamaño completo Figura 7. Dolor torácico asociado a hipotensión.
Si el dolor está caracterizado como angina y ésta es de reposo o mínimo esfuerzo, se cataloga como un SCA y se debe medir marcadores de daño miocárdico, administrar nitroglicerina, aspirina, betabloqueadores y estatinas, si corresponde; además, se debe hacer un ECG, que será el que guíe la terapia. Si el paciente tiene un supradesnivel del ST y persiste con dolor luego del manejo inicial, es candidato a reperfusión (angioplastía, trombolisis, etc.), lo mismo un paciente con bloqueo de rama que persiste con dolor. Si el paciente tiene ST negativo, T negativa, alteraciones inespecíficas de la cardiopatía isquémica o es normal, lo más probable es que el paciente sea anticoagulado, con hincapié en el diagnóstico diferencial. Siempre se debe replantear el diagnóstico si se cree que es angina con ECG más bien normal (Figura 8).
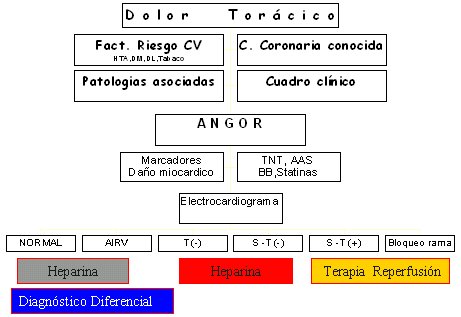 Tamaño completo
Tamaño completo Figura 8. Dolor torácico en urgencia: SCA.
Frente a un dolor torácico asociado con disnea, con alta sospecha de Tep, los exámenes de elección son radiografía de tórax, gases arteriales, saturación de 02 y solicitar algún examen para confirmar el diagnóstico: cintigrama V/Q, angioTAC, doppler de extremidades inferiores o un ecocardiograma. Si hay fuerte sospecha de tromboembolismo pulmonar y el riesgo de anticoagulación es bajo, es posible anticoagular y confirmar el diagnóstico en las horas siguientes. Si la sospecha es fuerte y el riesgo de anticoagulación es alto, lo ideal es confirmar el diagnóstico y poner un filtro de vena cava, ya que no es posible anticoagular. Por ejemplo, en un paciente operado de aneurisma cerebral el día anterior, si la sospecha es baja, lo primero es confirmar el diagnóstico antes de someter al paciente al riesgo de anticoagulación.
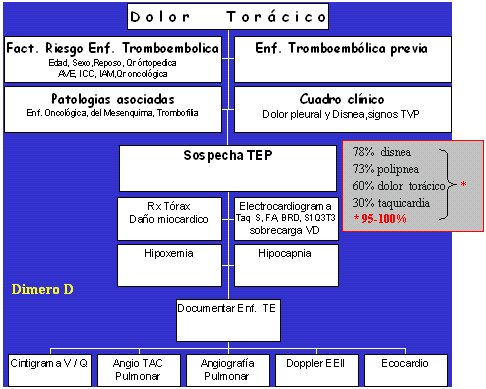 Tamaño completo
Tamaño completo Figura 9. Dolor torácico en urgencia. Algoritmo frente a sospecha de Tep.
Comentarios finales
Los estudios plantean que, a mayor cantidad de ECG normales, es menos probable que el paciente tenga un SCA con cambios eléctricos. El diagnóstico de SCA se hace por el dolor, no por el ECG. El ECG permite saber si el paciente se va a anticoagular o va a reperfusión. Si el paciente tiene ECG normal mientras dura el dolor, la probabilidad de que sea un paciente coronario de alto riesgo es mucho más baja; por eso, se recomienda hacer el ECG a los 30 minutos o a la hora después.
Otro elemento importante, que se encuentra disponible en la mayoría de los servicios de urgencia, es la determinación de los marcadores de daño miocárdico, pero cabe recordar que es muy raro que los marcadores de mayor utilidad (CPK total, CKMb y troponinas) se eleven antes de las cuatro horas. Si un paciente con ECG normal, que lleva una hora de dolor, tiene enzimas normales, no podemos afirmar que no tuvo sufrimiento miocárdico, porque aunque lo tuviera, las enzimas serían negativas; es necesario observarlo durante más tiempo. El ECG y la clínica otorgan riesgo: luego de un segundo ECG normal, la probabilidad de un infarto de alto riesgo es bastante más baja.
La trombolisis propuesta es estreptoquinasa, que salva vidas, pero en más de dos tercios de los casos se presenta hipotensión, arritmia, bradicardia u otras complicaciones. Si el médico está acostumbrado a administrar esta terapia y lo hace tres veces al día, es rutina; por el contrario, si se hace cuatro veces al año, va a ser una situación muy estresante para el médico, porque los pacientes casi siempre se hipotensan y vomitan. Por esto, en los países desarrollados se ha creado otros trombolíticos, que se administran en la ambulancia, casi sin riesgos.
En los primeros estudios europeos con trombolisis, con sólo dar aspirina disminuía la mortalidad en 22% a 23%, y la estreptoquinasa, en 21%. Por tanto, si hay que elegir, es mejor la aspirina. En cambio, en un paciente con dos o tres horas de evolución de un infarto anterior extenso con bloqueo de rama, la estreptoquinasa disminuye la mortalidad en 50%.

