Suplementos
← vista completaPublicado el 19 de noviembre de 2016 | http://doi.org/10.5867/medwave.2016.6612
Crisis hipertensivas: urgencia y emergencia hipertensiva
Hypertensive crisis: urgency and hypertensive emergency
Resumen
Las crisis hipertensivas son un conjunto de situaciones clínicas de variada gravedad y pronóstico. Las diferencias entre urgencias y emergencias hipertensivas radican en la existencia o no de riesgo vital por afectación de órganos diana, más que por los niveles de presión arterial. Las urgencias hipertensivas no suelen comportar riesgo vital inmediato por lo que el tratamiento puede iniciarse, incluso completarse, en el medio extrahospitalario. Las emergencias hipertensivas son situaciones clínicas muy graves que requieren asistencia hospitalaria. Ante un paciente con hipertensión grave, asintomático o con síntomas inespecíficos debe adoptarse una actitud terapéutica prudente. La primera medida será comprobar las cifras de presión arterial con tomas repetidas de la misma y tratar los posibles factores desencadenantes. El objetivo del tratamiento de las urgencias hipertensivas es tanto obtener una reducción de las cifras de presión arterial (al menos un 20% de las cifras basales) como evitar reducciones bruscas y/o excesivas de la misma. En las urgencias hipertensivas no deberían utilizarse fármacos de acción rápida por el riesgo de accidentes isquémicos y utilizar fármacos con vida media más larga. El riesgo cardiovascular de estos pacientes es superior al de los hipertensos que no sufren una crisis hipertensiva. En las emergencias hipertensivas la elección del fármaco deberá individualizarse. La vía parenteral es la forma habitual de la administración de fármacos.
Introducción
La hipertensión arterial (HTA) es junto al tabaquismo y la dislipemia, uno de los tres principales factores de riesgo cardiovascular para ocasionar cardiopatía isquémica e ictus, afecta aproximadamente al 30% de la población adulta europea y es la responsable de casi 7,5 millones de muertes al año [1].
Aunque sólo representan un pequeño punto en el gran panorama de la hipertensión, las crisis hipertensivas suponen, por un lado, el peligro más inmediato para los sujetos afectados y, por otro, la prueba más espectacular de que el tratamiento antihipertensivo puede salvar la vida. Actualmente, es menos probable que estas crisis sean el resultado final de la hipertensión crónica, pero pueden producirse a cualquier edad y representan las manifestaciones de una hipertensión de desarrollo repentino por causas tan diversas como abuso de sustancias, fármacos inmunodepresores e infección por el virus de la inmunodeficiencia humana.
Las crisis hipertensivas representan más de una cuarta parte de todas las consultas realizadas por elevación de las cifras de presión arterial y aproximadamente entre el 1 y el 7% de los pacientes con hipertensión desarrollara una crisis hipertensiva a lo largo de su vida [2], así mismo y a pesar del mejor control de esta enfermedad la prevalencia de estas situaciones en los servicios de urgencias de algunos países va en aumento [3].
Consideramos crisis hipertensiva la elevación aguda de la presión arterial con cifras superiores o iguales a 190/110 mmHg. Dentro del término crisis hipertensiva ya el Comité estadounidense para la Detección, Evaluación y Tratamiento de la HTA estableció en 1984 una diferenciación terminológica y operacional entre las denominadas "emergencias" y "urgencias" hipertensivas [4], definición que también suscribe la Sociedad Española de Hipertensión en sus guías publicadas en 2005 [5] y la Sociedad Europea de Hipertensión en sus boletines científicos en 2006 [6] y posteriormente en sus guías del 2013 [7]. La emergencia hipertensiva se define como toda elevación aguda de la presión arterial, que se acompaña de alteraciones orgánicas graves con riesgo de lesión irreversible, que comprometen la vida del paciente y que requieren el descenso de la presión arterial en un breve plazo de tiempo, de minutos a pocas horas, con tratamiento preferentemente por vía parenteral en una institución hospitalaria. Se consideran emergencias hipertensivas, las situaciones reflejadas en la Tabla 1 cuando se acompañan de cifras de presión arterial elevadas. Por otra parte la urgencia hipertensiva se caracteriza por una elevación de la presión arterial en un paciente asintomático o con síntomas inespecíficos, con afectación leve o moderada de los órganos diana que por no producir un compromiso vital inmediato permite su corrección, con tratamiento por vía oral, en un plazo superior que puede alcanzar desde varias horas a varios días. En la Tabla 1 se incluyen las patologías que pueden constituir cada una de estas presentaciones. Ambas situaciones clínicas pueden englobarse en el término genérico de "crisis hipertensiva" [8].
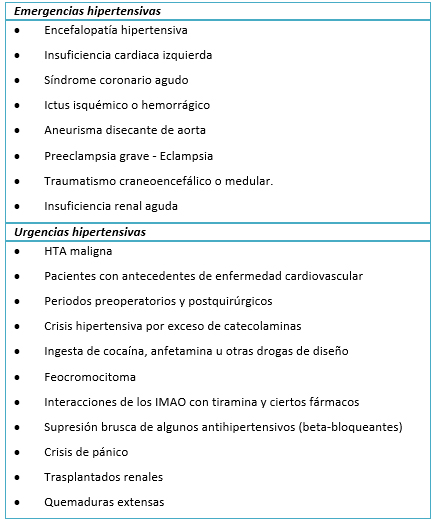 Tamaño completo
Tamaño completo Evaluación inicial
La actitud delante de una crisis hipertensiva debe cubrir como mínimo y obligatoriamente las cuatro etapas siguientes
- Confirmar que se trata de una verdadera crisis hipertensiva.
- Discriminar si se trata de una emergencia hipertensiva o de una urgencia hipertensiva.
- Evaluar etiológica y fisiopatológicamente el cuadro clínico del paciente.
- Iniciar el tratamiento más adecuado para cada situación.
Por todo ello y como en cualquier otro tipo de actuación médica, nos basaremos en la anamnesis, el examen físico, y en las exploraciones complementarias, que nos permitirán discriminar entre las diferentes situaciones clínicas, valorar la emergencia hipertensiva y la necesidad y urgencia del descenso de la presión arterial.
Anamnesis
Se debe hacer una valoración exhaustiva de los antecedentes en relación a HTA, así como patología cardiovascular conocida y sintomatología acompañante.
Examen físico
Es importante confirmar las cifras de presión arterial, para ello en primer lugar y con el fin de determinar si se trata de una verdadera crisis hipertensiva, sobre todo en las urgencias hipertensivas, siempre que el estado clínico del sujeto lo permita, mantendremos al paciente en reposo en un lugar tranquilo y sin ruido, pasados unos minutos se procederá entonces a una nueva medición de la presión arterial, ya que en ciertas ocasiones, tras el reposo, se puede observar un descenso franco y marcado de las cifras de presión arterial convirtiendo una teórica urgencia hipertensiva en una HTA ligera-moderada e incluso en una situación de normotensión (Tabla 2).
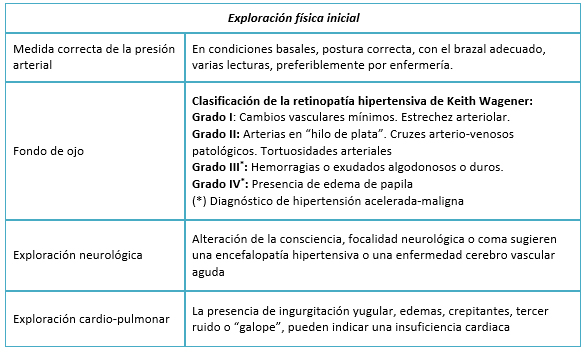 Tamaño completo
Tamaño completo Exploraciones complementarias
En la gran mayoría de las urgencias hipertensivas no será imprescindible practicar, durante la misma, ninguna exploración complementaria. No obstante, según la sospecha etiológica de la crisis, la patología acompañante o la afectación de órganos diana, puede ser necesario practicar un hemograma, creatinina y electrólitos séricos, o realizar un electrocardiograma y radiografía de tórax.
En cambio las emergencias hipertensivas, requieren habitualmente la realización de varias exploraciones complementarias, que variaran en función de la situación ante la que nos encontremos. (Tabla 3)
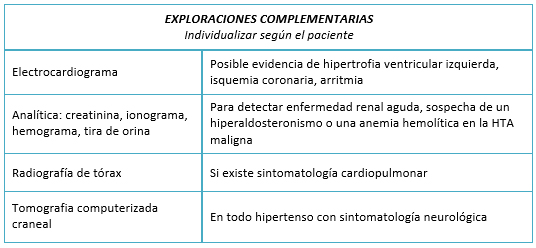 Tamaño completo
Tamaño completo Tratamiento
Una vez que se ha diagnosticado y confirmado que se trata de una verdadera urgencia o emergencia hipertensiva es obligado proceder a su tratamiento. Las cifras de presión arterial a partir de las cuales se inicia el proceso diagnóstico y terapéutico, son variables en función del documento consultado y no existe un consenso absoluto sobre las mismas. En la Figura 1 el punto de partida son cifras de presión arterial >190 ó 110 mmHg, que pueden considerarse intermedias entre los 210/120 mmHg del documento de la Sociedad Española de Hipertensión [5] y los 180/120 mmHg de la Guía Europea de las Sociedades de Hipertensión y Cardiología [7].
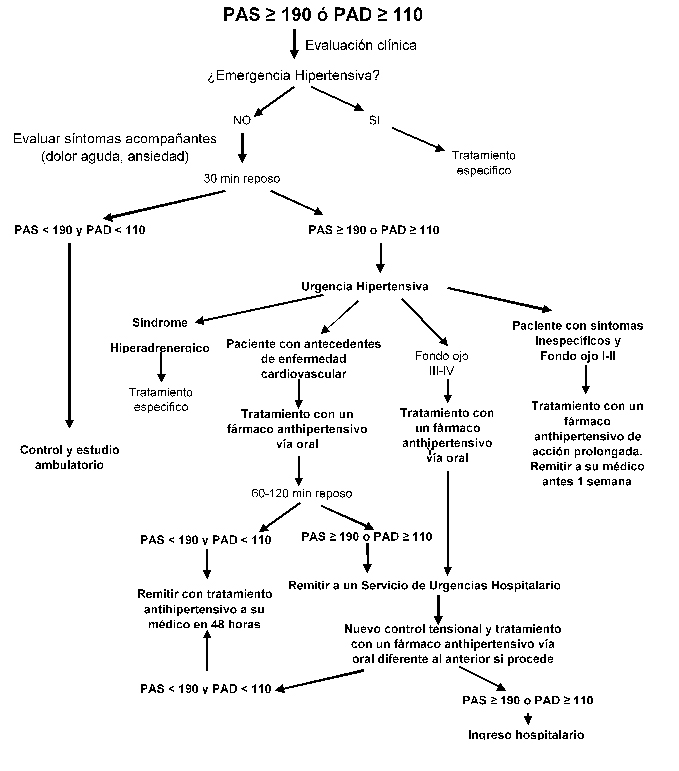 Tamaño completo
Tamaño completo Urgencia hipertensiva
¿Dónde debe tratarse?
Las urgencias hipertensivas pueden controlarse en el medio extrahospitalario, remitiendo únicamente a un hospital los pacientes con una urgencia hipertensiva que no respondan al tratamiento o requieran de alguna exploración complementaria que no pueda realizarse fuera del hospital.
¿Cómo debe tratarse?
La mayoría de las urgencias hipertensivas se controlan con un fármaco por vía oral y aunque en la actualidad disponemos de un elevado número, no existe un consenso en el agente antihipertensivo de elección, si bien fármacos como el captopril y principalmente el nifedipino eran los más ampliamente utilizados.
El empleo de cápsulas de liberación rápida de nifedipino por vía sublingual se había impuesto en la década de los años 90 como el tratamiento de elección. No obstante, una serie de evidencias cuestionaron este uso y ponen en duda la idoneidad de esta formulación. En efecto, no es cierto que la absorción de nifedipino de vida media corta por vía sublingual sea más rápida y tenga un efecto más inmediato que el administrado por vía oral. Además, en la urgencia hipertensiva no es necesaria ni aconsejable la reducción rápida de la presión arterial que induce el nifedipino, ya que puede provocar hipotensión sintomática, ictus isquémicos, cambios en el segmento ST por isquemia miocárdica e, incluso, infarto agudo de miocardio [9]. La administración de cápsulas de liberación rápida de nifedipino por vía sublingual para el tratamiento de las urgencias hipertensivas no se basa en ensayos clínicos probados de eficacia y seguridad, y su popularidad se podría deber más a su efecto cosmético sobre las cifras de presión arterial que al beneficio demostrado sobre el paciente, por lo que se debe recomendar el abandono de esta práctica.
Por tanto, en el tratamiento de una urgencia hipertensiva el tipo de fármaco a utilizar dependerá de la patología asociada, tanto aquella que acompaña a la crisis hipertensiva como otras patologías crónicas que confluyan en un determinado paciente.
Distinguiremos dos situaciones:
Pacientes que no reciben habitualmente tratamiento antihipertensivo: en dichos casos bastará con iniciar dicho tratamiento por vía oral, siguiendo las recomendaciones de las guías internacionales de manejo de la HTA [7]. Los fármacos actuales se agrupan en seis familias: diuréticos, betabloqueantes, alfabloqueantes, inhibidores de la enzima de conversión de la angiotensina, calcioantagonistas y antagonistas de los receptores de la angiotensina II, cualquiera de ellos puede ser utilizado a sus dosis habituales y en combinación en el tratamiento de esta situación clínica.
Pacientes que reciben tratamiento crónico antihipertensivo: en estos casos, después de comprobar el grado de cumplimiento y que las dosis e intervalos de administración son los correctos, se ajustará la dosis o se asociará otro fármaco.
No existen muchos trabajos en la literatura que hayan demostrado la superioridad de un tipo de fármaco sobre otro, la revisión sistemática de la literatura [10] no ha mostrado más de 15 estudios en este sentido, muchos de ellos con un número pequeño de pacientes o en abierto. En un estudio aleatorizado y abierto realizado en pacientes con urgencias hipertensivas, se pudo comprobar como un fármaco de la misma familia terapéutica del nifedipino pero con una vida media más larga, el lacidipino, presentaba una eficacia superior al nifedipino, con una perfecta tolerancia clínica y sobre todo con un control tensional que abarcaba las 24 horas tras administración, por lo que su eficacia en estas situaciones hace preferible fármacos de vida media larga como tratamiento de primera línea de la urgencia hipertensiva [11], situación que corrobora un reciente artículo en que si bien la administración sublingual de captopril frente al mismo fármaco por vía oral produce una mayor reducción de los valores de presión arterial en los primeros 30 minutos estas diferencias desaparecen a partir de la primera hora [12].
Los síndromes hiperadrenergicos comportan un tratamiento especial, siendo los fármacos de elección: los antagonistas del calcio tipo nicardipino y verapamilo, en combinación con benzodiazepinas como alternativa quedarían el fenoldopam (no disponible en todos los países), la fentolamina y el nitroprusiato sódico. En los casos secundarios a la supresión brusca de antihipertensivos puede tratarse con la reinstauración del fármaco. En el feocromocitoma se puede usar el labetalol o la fentolamina.
Están contraindicados los betabloqueantes por su efecto paradójco [8]; mientras que en las crisis de pánico son los ansiolíticos, tipo benzodiazepinas: diacepam o alprazolam los fármacos de elección.
La HTA acelerada o maligna es un cuadro clínico caracterizado por una marcada elevación de la presión arterial, a menudo con PAS >200 mmHg y PAD >120-130 mmHg que se acompaña de exudados y hemorragias en el fondo de ojo, con o sin edema de papila (Retinopatia grado III ó IV de Keith-Wagener-Barker) junto con una lesión arteriolar difusa aguda. Esta situación, sin tratamiento, aboca en una insuficiencia renal y la muerte en un 80% de los casos en un año. Con tratamiento la supervivencia es de hasta un 70% a los 5 años. Con frecuencia se presenta en el curso de una HTA de larga evolución mal controlada, tras un intervalo de varios años de curso benigno (representa el 1-2% de las hipertensiones esenciales). Más raramente puede aparecer en un paciente previamente normotenso, debiendo descartar en esta situación una HTA secundaria.
¿Cuándo debe tratarse?
La adopción indiscriminada en estos pacientes de una reducción rápida de la presión arterial con la finalidad de normalizarla tiene poco fundamento y puede ser contraproducente. En primer lugar, no está demostrado en contra de la opinión popular, que dichas elevaciones comporten un riesgo inmediato desde el punto de vista de la morbimortalidad, aunque si se ha podido comprobar un mayor riesgo, con un riesgo relativo de 1,5 (intervalo de confianza del 95% de 1,03-2,19) frente a los hipertensos que no sufren una urgencia hipertensiva, para desarrollar un evento cardiovascular en los siguientes años [13]. En segundo lugar, es obvio que si no existe un riesgo inmediato, el tratamiento agudo de dicha situación no puede comportar un beneficio en el pronóstico [14],[15]. Además, hoy día parece evidente que intentar normalizar o reducir de forma aguda la elevación de la presión arterial supone por sí mismo un riesgo para el paciente. Ello es especialmente evidente cuando se utilizan fármacos de actuación rápida que pueden precipitar accidentes isquémicos coronarios o cerebrales. Además, la instauración de un tratamiento antihipertensivo, en ocasiones, puede interferir con la evaluación inicial del hipertenso e impedir la práctica adecuada de algunas exploraciones necesarias para la evaluación de la afección orgánica o para el despistaje de la hipertensión secundaria. El médico de urgencias que atiende a estos pacientes desempeña un papel muy importante, ya que su principal misión es identificar aquellos pacientes con un riesgo inmediato derivado de la elevación de la presión arterial. En los pacientes que no presentan dicho riesgo el inicio de la terapéutica antihipertensiva puede dar falsa impresión de que el problema se ha resuelto y que no es necesario un seguimiento clínico a largo plazo. Los beneficios del tratamiento antihipertensivo se han demostrado cuando éste se mantiene a lo largo de los años. Así, cuando la urgencia hipertensiva no es una urgencia real, el objetivo del manejo del paciente es evitar una verdadera urgencia que pueda aparecer años más tarde mediante un seguimiento, control y tratamiento adecuado del paciente.
¿Cuánto deben descenderse las cifras de presión arterial?
El descenso de la presión arterial debe realizarse de forma gradual en 12-48 horas. Ello es así porque un descenso brusco o la consecución de niveles de presión arterial muy bajos puede provocar descensos de los flujos cerebral o coronario al rebasarse el límite inferior de autorregulación, con la consiguiente repercusión isquémica en estos territorios. Es necesario recalcar que actitudes demasiado agresivas podrían ocasionar más perjuicios que la propia elevación tensional al producirse una hipoperfusión de los órganos vitales secundaria a una hipotensión brusca y acusada, pues la gravedad de la situación no viene condicionada por las cifras de presión arterial, por elevadas que éstas sean, sino por la afección orgánica que originen, la cual suele estar más correlacionada con la rapidez de instauración y con la existencia o no de historia antigua de HTA.
El objetivo inicial debe ser la reducción del 20% al 25% del valor inicial de presión arterial, no descendiéndola por debajo de los 160 mmHg de PAS o de los 100 mmHg de PAD. El descenso ulterior debe ser lento y monitorizado para evitar fenómenos isquémicos de órganos diana.
Emergencia hipertensiva
¿Dónde ha de tratarse?
No hay duda que todo paciente con una emergencia hipertensiva debe ser tratado en un medio hospitalario. Tras su detección deberá ser remitido lo más rápidamente posible al hospital, para tratamiento y observación. Se valorará su ingreso en una unidad de cuidados intensivos, donde tanto la presión arterial como la función neurológica, la función cardíaca y la función renal serán monitorizadas convenientemente.
¿Cómo y cuánto deben descender las cifras tensionales?
La reducción brusca e intensa de la presión arterial puede ser nociva, como ya se ha comentado. En los pacientes con HTA de larga evolución se produce una disminución en los barorreceptores y con ello una alteración en los mecanismos de autorregulación del flujo tisular. Una disminución de la presión de perfusión puede desencadenar, en estas circunstancias, un empeoramiento de la perfusión cerebral y/o miocárdica [16]. No obstante en la rapidez del descenso de la presión arterial, también influirá la situación delante de la cual nos encontremos, en general delante de una emergencia hipertensiva se requerirá un descenso de la presión arterial en el plazo máximo de 1 ó 2 horas a fin de evitar lesiones irreversibles sobre los órganos diana.
La magnitud del descenso tensional también dependerá de la situación clínica, aunque como norma general el objetivo debe ser una reducción del 20 al 25% del valor inicial de la presión arterial, en un periodo que puede oscilar entre unos minutos a 2 horas, no intentando conseguir descensos por debajo de 160 mmHg para la presión arterial sistólica o de los 100 mmHg de presión arterial diastólica, y así mismo exceptuando la hipertensión que con gran frecuencia acompaña a la enfermedad cerebrovascular isquémica aguda [17], ya que en la mayoría de estos casos la presión arterial desciende de forma espontánea durante las primeras horas o días; por lo que no se deberá tratar excepto cuando existe una elevación extrema de los niveles de presión arterial (PAS > 220 mmHg o PAD >
¿Qué fármaco emplear?
La mayoría de las crisis hipertensivas se controlan con un sólo fármaco. Aunque en la actualidad disponemos de un elevado número de ellos [19],[20], el fármaco seleccionado debería cumplir los siguientes requisitos:
a) rapidez de acción
b) acción progresiva y sostenida
c) acción proporcional a las cifras de presión arterial iniciales
d) facilidad de administración y dosificación
e) actuar sobre las resistencias periféricas
f) no interferir en la autorregulación del flujo sanguíneo cerebral
g) carecer de efectos secundarios limitantes.
La vía de administración dependerá naturalmente de la rapidez de acción que deseemos, siendo en la emergencia hipertensiva, la vía de elección la parenteral.
Aunque ninguno de los medicamentos antihipertensivos existentes cumple todos estos requisitos. En las emergencias hipertensivas los fármacos de elección para el tratamiento de la mayoría de sus formas clínicas son (Tabla 4): el labetolol (encefalopatia hipertensiva, ictus, aneurisma disecante de aorta, preeclampsia grave – eclampsia), seguido del nitroprusiato sódico (patología renal aguda, traumatismo medular) y los betabloquentes y la nitroglicerina cuando se asocia a patología cardiaca, todos ellos en perfusión continua endovenosa.
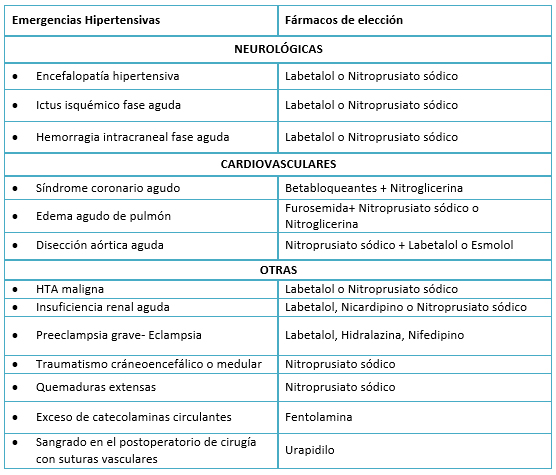 Tamaño completo
Tamaño completo En el tratamiento del síndrome coronario agudo el fármaco de elección es un betabloqueante (B1 selectivos de corta duración, sin ASI, actividad simpaticomimética intrínseca), bisoprolol por vía oral, metroprolol o esmolol disponibles por vía endovenosa, estos reducen la presión arterial y la frecuencia cardiaca dando lugar a la reducción de la demanda de oxígeno. Se administrarán usualmente de forma endovenosa junto a los nitratos para el control de los síntomas, pasando a vía oral tan pronto sea posible. En pacientes inestables debe posponerse hasta la estabilización hemodinámica. Si existe contraindicación para el uso de betabloqueantes, los calcioantagonistas no dihidropiridinicos verapamil o diltiazem son las drogas alternativas de elección (contraindicados en la disfunción ventricular). Clásicamente se había utilizado la nitroglicerina endovenosa para el tratamiento antihipertensivo en estos pacientes siendo efectiva para el control de la presión arterial y de los síntomas sin que hubiera apenas estudios clínicos.
En la preeclampsia grave y en la eclampsia el fármaco de elección es el lebetalol endovenoso, aunque también puede utilizarse la hidralizina endovenosa o intramuscular y el nifdipino por vía oral [21],[22].
Fármacos
A continuación, se describen algo más pormenorizado las características de los principales fármacos utilizados en las emergencias hipertensivas (Tabla 4).
Labetalol
Es un alfa y beta bloqueante combinado, predominando el efecto alfa 1. Reduce la resistencia vascular periférica y la PA, sin provocar taquicardia refleja ni modificar de forma significativa el gasto cardíaco. Ha demostrado ser seguro y efectivo cuando se lo administra por vía endovenosa en bolos reiterados o por infusión continua. Su acción comienza a los 5 minutos y persiste de
Nitroprusiato sódico
La presión arterial disminuye siempre que se administra este fármaco, aunque en ocasiones la respuesta requiere mucho más que la dosis inicial habitual de 0,25 µg/kg/minuto. El efecto antihipertensivo desaparece en el término de minutos de suspendido el fármaco. Es obvio que esta medicación sólo se debe administrar con monitorización continua de la PA. El ritmo de infusión debe ser controlado mediante bomba de infusión.
Mecanismo de acción: Este nitrato exógeno parece actuar de la misma manera que el vasodilatador endógeno óxido nítrico, un factor de relajación derivado del endotelio. Es un dilatador arteriolar y venoso directo, que no ejerce efectos positivos ni negativos sobre el sistema nervioso autónomo o central. La dilatación venosa reduce el retorno venoso, lo que determina una disminución del volumen minuto y del volumen sistólico, pese al aumento de la frecuencia cardíaca, mientras que la dilatación arteriolar impide el aumento de la resistencia periférica, que sería esperable ante la caída del volumen minuto.
Metabolismo y toxicidad: El nitroprusiato es metabolizado a cianuro por grupos sulfidrilo de los hematies, y éste, a su vez, es rápidamente metabolizado a tiocianato en el hígado. Si los niveles de tiocianato se mantienen altos (superiores a 10 mg/dl) durante días, la toxicidad se puede manifestar por fatiga, náuseas, desorientación y psicosis. Cuando se sospecha intoxicación por cianuro debido a la acidosis metabólica y la hiperoxemia venosa, se debe suspender el nitroprusiato y administrar por vía endovenosa 4-6 mg de una solución al 3% de nitrito de sodio en 2-4 minutos, seguida de una infusión de 50 ml de una solución al 25% de tiosulfato de sodio. La administración de hidroxocobalamina previene la intoxicación por cianuro.
Nitroglicerina
Vasodilatador de predominio venoso reduce la precarga, la presión de llenado del ventrículo izquierdo y el consumo de oxígeno del miocardio. Su acción es de inicio rápido con una duración de unos 5-15 minutos. Como produce dilatación de arterias coronarias es de utilidad en pacientes con angina inestable, infarto de miocardio o insuficiencia ventricular izquierda aguda. Comparado con el nitroprusiato sódico mantiene mejor el flujo sanguíneo regional distal a la estenosis coronaria, por lo que es preferible a éste en la cardiopatía isquémica. Se debe monitorizar la presión arterial y la frecuencia cardiaca, adecuando la dosis a la respuesta de la presión arterial y a la tolerancia por parte del paciente. Su uso prolongado no está asociado a toxicidad.
Hidralazina
La principal ventaja de este vasodilatador directo como fármaco parenteral es para el médico, porque puede ser administrado en inyecciones intramusculares repetidas, así como por vía endovenosa, y su acción es prolongada y de comienzo bastante lento. La reducción de presión arterial se produce unos 15-30 minutos tras su administración, aunque es difícil de predecir su efecto hiptensor y difícilmente corregible, por lo que ya no se recomienda su uso en estas situaciones, incluida la eclampsia.
Fenoldopán
Agonista dopaminérgico selectivo D1, actúa como vasodilatador sistémico y renal. Aumenta el flujo sanguíneo renal y tiene efecto diurético y natriurético. No tiene metabolitos tóxicos y es una alternativa al nitroprusiato sódico, de inicio de acción más lento y de duración más prolongada. Es un fármaco con un buen perfil para el tratamiento de muchas emergencias hipertensivas; pero tiene el inconveniente, de que actualmente no está comercializado en algunos países, como España.
Calcioantagonistas dihidropiridinicos
El nicardipino y más reciente el clevidipino, ambos calcioantagonistas dihidropiridinicos de segunda y tercera generación respectivamente han demostrado su utilidad en algunas situaciones especiales.
Conclusión
Es labor fundamental del médico, que se encuentra delante de un paciente con cifras de presión arterial desproporcionadamente elevadas, distinguir entre una emergencia hipertensiva y una urgencia hipertensiva, ya que si bien es obvio que el tratamiento de las emergencias hipertensivas comporta un beneficio para la salud del paciente ya observable a corto plazo, el tratamiento de ciertas formas de urgencia hipertensiva aún no ha demostrado su utilidad sobre la disminución de eventos cardiovasculares ligados a la hipertensión arterial que es en esencia el objetivo final que perseguimos en el tratamiento de nuestros hipertensos.
Notas
Declaración de conflictos de intereses
Los autores han completado el formulario de declaración de conflictos intereses del ICMJE traducido al castellano por Medwave, y declaran no haber recibido financiamiento para la realización del reporte; no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado, en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. Los formularios pueden ser solicitados contactando al autor responsable o a la dirección editorial de la Revista.
Financiamiento
Los autores declaran que no hubo fuentes de financiación externas.

