Publicado el 1 de diciembre de 2002 | http://doi.org/10.5867/medwave.2002.11.2487
Actualización en enfermedad pulmonar obstructiva crónica
Update in chronic obstructive pulmonary disease
Resumen
La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Departamento de Medicina del Hospital Clínico Universidad de Chile.
Abreviaturas
VEF1: volumen espiratorio forzado en el primer segundo.
CVF: capacidad vital forzada.
Introducción
Tratar el tema de actualización de la enfermedad pulmonar obstructiva crónica (EPOC) resulta difícil por la escasa importancia que se presta a las enfermedades pulmonares crónicas y a las enfermedades crónicas en general. Esto comienza con la conceptualización de lo que se considera enfermedad. Todos pueden definir correctamente lo que es una neumonía, un infarto agudo al miocardio o un síndrome de distrés respiratorio, porque se conoce que las consecuencias que van a tener en el paciente, en el transcurso de horas o días, son inminentes. No sucede lo mismo frente a enfermedades de tipo crónico. Como estas enfermedades van a causar problemas en el paciente a lo largo del tiempo, lo que significa meses o años, no se les da la misma importancia que a las enfermedades agudas. Esta es, quizás, la causa principal de que las enfermedades crónicas no tengan la misma importancia en nuestro concepto, comparadas con las enfermedades agudas. Esto ha llevado, erróneamente, a dejar en segundo plano esta enfermedad, cuya prevalencia va en aumento y cuya importancia, desde el punto de vista de la salud, es fundamental.
La EPOC es una enfermedad subestimada y sólo se puede diagnosticar cuando el paciente presenta alguna sintomatología o la enfermedad está avanzada. Cuando se recibe a un paciente con la clínica correspondiente a una enfermedad pulmonar obstructiva crónica, es poco lo que podemos hacer por él, nos vamos a encontrar con un individuo inválido desde el punto de vista respiratorio, que consume muchos recursos de su familia, de la sociedad, y de su país; por lo tanto, no sirve diagnosticar a un enfermo portador de una enfermedad pulmonar obstructiva crónica en una etapa avanzada.
Si bien la prevalencia y la morbimortalidad van a variar entre diferentes países, es decir, Chile no tiene la misma prevalencia que Argentina, Estados Unidos o Europa, lo importante es hacer notar que esta enfermedad es un problema de salud importante en hombres y mujeres; una enfermedad que no diferencia sexos.
Epidemiología
Para reforzar lo anterior debemos recurrir a la literatura extranjera, porque en Chile no contamos con datos epidemiológicos ni seguimientos reales que permitan entregar información fidedigna en este tema. En los Estados Unidos, la EPOC es la cuarta causa de mortalidad, después de la enfermedad coronaria, el cáncer y los accidentes vasculares encefálicos. En 2000, la Organización Mundial de la Salud (OMS) estimó que, en ese año, la mortalidad por EPOC en el mundo fue de 2,74 millones de personas. En 1990 la EPOC ocupaba el duodécimo lugar de importancia en la morbimortalidad general de enfermedades; pero se plantea que dentro de los veinte próximos años, por la gran prevalencia de esta enfermedad y el consumo masivo de tabaco, va a colocarse en el quinto puesto. Es decir, dentro de pocos años habrá que encarar una epidemia de lo que representa la enfermedad pulmonar obstructiva crónica, no sólo en el mundo sino también en Chile.
El tabaco es la principal causa de esta enfermedad y, en cuanto a la epidemiología del hábito tabáquico, los datos más fidedignos se encuentran nuevamente en los Estados Unidos, donde en este momento existen 47 millones de personas que fuman, lo que corresponde a 28% de hombres y 23% de mujeres. La OMS estimó que existen 1.100 millones de fumadores en el mundo, cifra que para el año 2025 se proyecta a 1.600 millones. Lo que es más llamativo aún es que este aumento de los fumadores se va a producir en los países en vías de desarrollo, como Chile. Si se considera que, en el mejor de los casos, alrededor de 15% de los pacientes que sufren enfermedad pulmonar obstructiva crónica están relacionados con el tabaco, se puede apreciar la gran cantidad de millones de personas que probablemente tendrán esta enfermedad en el futuro.
Cuando se habla de enfermedades pulmonares obstructivas crónicas no sólo se debe hablar del proceso de la enfermedad como tal, como sucede, por ejemplo, con una enfermedad aguda. Las enfermedades crónicas, cualquiera de ellas, llevan implícito un costo económico muy elevado, según cuál sea la enfermedad crónica de que se trate. La EPOC tiene un costo económico muy alto y va a seguir así, porque la tendencia mundial actual es que la población envejezca, lo que determinará un mayor número de pacientes susceptibles a presentar la enfermedad. No sólo aumenta la prevalencia sino que el costo de los nuevos fármacos para tratar la enfermedad es elevado. Sin ir más lejos, el costo real del tratamiento de un paciente con una enfermedad pulmonar obstructiva crónica puede llegar a los 50.000 pesos mensuales, monto que, en la mayoría de los pacientes, equivale a 35%, aproximadamente, de su ingreso mensual. También se debe considerar que, si se quiere estudiar de manera adecuada a un paciente con EPOC diagnosticada en una etapa avanzada, es probable que tenga que gastar entre 50.000 y 70.000 pesos en una primera instancia.
Además se debe considerar que implementar cualquier política de salud en una enfermedad crónica es costoso y que es más fácil lanzar una campaña de información para que todo el mundo se vacune contra la influenza o para que la gente se dirija a los consultorios cuando tenga sintomatología de alguna enfermedad respiratoria alta. No sucede lo mismo en torno a los pacientes con enfermedad pulmonar obstructiva crónica; las políticas respectivas son, por ejemplo, crear centros para que los pacientes que fuman dejen de hacerlo, crear centros de rehabilitación pulmonar, crear centros donde se pueda atender en forma integral a los pacientes con enfermedad pulmonar obstructiva crónica, se trata de millones de dólares. Por ejemplo: en los Estados Unidos, en 1993, el costo médico directo de la atención de este tipo de pacientes fue de 14 mil millones de dólares y los costos indirectos fueron de 9 mil millones de dólares. En ese año, en los Estados Unidos, se gastaron 23 mil millones de dólares en el tratamiento y manejo de los pacientes con EPOC.
Respecto a lo que pasa en Chile, ya se mencionó que no se dispone de datos fidedignos que informen lo qué está pasando, por lo que se va a tomar un estudio piloto realizado en 1990 por el Banco Mundial, en relación al tabaquismo en América Latina, donde se hicieron varias encuestas en las grandes ciudades de este continente. En dicho estudio se demostró que había aumentado la mortalidad por esta enfermedad en Chile, ya que en 1960 se habían descrito 177 fallecimientos por esta causa y en 1990 la cifra había aumentado a 1.000. La tasa de prevalencia había subido de 4,1 a 17,4 por 100.000 habitantes y la relación entre hombres y mujeres, en ese año, fue de 1,6. La tasa proyectada, con estos datos, para 2035, es de 56 casos por 100.000 habitantes. Cabe recordar que estos datos se basan en lo que los médicos escriben en los certificados de defunción y que es muy raro que se ponga, como causa de muerte, una enfermedad pulmonar obstructiva crónica; en general, lo que se anota como causa de muerte es la enfermedad que agravó los síntomas, por ejemplo, una neumonía. En consecuencia, se podría decir que estos datos están subvalorados.
En 1992 se realizó un estudio en ciertos hospitales de Santiago y ese año las altas por diagnóstico de enfermedad pulmonar obstructiva crónica sumaron 6.000 casos, aproximadamente, cifra nada despreciable.
Hábito tabáquico entre de los médicos
Un trabajo interesante, publicado por Marino en Rev Chil Enf Respir 1991; 7:31, demostró que la prevalencia del hábito tabáquico entre los médicos era de 36%. Si se desglosa según especialidades, se observa que de los docentes de medicina fumaban 25%; broncopulmonares, 16%; pediatras, 24%, ginecólogos obstetras, 63%; y cardiólogos, 83%. Significa que aun cuando los médicos son los abanderados en la empresa de difundir que no conviene fumar, no predican con el ejemplo. Esto se debe a que, culturalmente, el hábito de fumar no se ve como algo malo y nocivo para la salud. Entonces, no hay que culpar a los pacientes, quienes fuman sin tener conocimiento de los daños que puede causar el tabaco en el organismo, si tantas personas con amplio conocimiento del daño que produce el hábito tabáquico en el pulmón, fuman también.
En 1992, un estudio del CDC demostró que, en ese momento, en los Estados Unidos había 36,9% de hombres que fumaban y que en las mujeres se daba un aumento importante con respecto a una encuesta previa, que en ese momento alcanzaba 25%. Hay dos cosas que llaman la atención: la edad de comienzo del hábito de fumar, en ese año, 1992, estaba entre los 13 y los 15 años. Un estudio previo realizado en los años 80 demostró que la edad de comienzo era entre los 16 y 18 años. No queda claro que, si se hace una encuesta de este tipo ahora, las cifras se hayan desplazado hacia la izquierda y que nuestros adolescentes estén comenzando a fumar a los 11 ó 12 años. La nueva generación urbana, es decir los jóvenes que viven en las grandes ciudades como Santiago, empiezan a fumar más temprano, lo que ocurre principalmente en mujeres. Es por esto, que la relación de 1,6/1 de varones a mujeres se está igualando.
Contaminación ambiental
En cuanto a los efectos que puede tener la contaminación en los pacientes con enfermedad pulmonar obstructiva crónica, en un trabajo publicado por Pérez-Padilla en Am J Respir Crit Care Med 1996:154:701-706, se determina que la contaminación incrementa el número de exacerbaciones y el número de admisiones, y aumenta la tasa de mortalidad de los pacientes con EPOC en las ciudades de este tipo; es decir, los pacientes con EPOC que viven en Santiago están más expuestos a morir cuando ocurre una crisis ambiental de esta naturaleza.
También se demostró que no hay relación directa con la etiología de la EPOC, es decir, no significa que, porque un paciente fume y viva en un ambiente contaminado como el de Santiago, la probabilidad de que vaya a presentar enfermedad pulmonar obstructiva crónica será mayor que si viviera en una ciudad no contaminada. La contaminación intradomiciliaria es muy importante y se relaciona con la mayor incidencia de enfermedad pulmonar obstructiva crónica. La contaminación intradomiciliaria viene del humo de la combustión de la leña. No hay que olvidar que aún existen comunidades en Chile que utilizan este tipo de combustión para cocinar o para calefacción.
Si se toma en cuenta lo anterior, hoy sólo se aprecia la punta del problema que se viene encima: la gente está fumando más, las predicciones para veinte años más no son de las mejores y, probablemente, dentro de pocos años habrá que encarar un problema de salud pública muy importante en relación con la enfermedad pulmonar obstructiva crónica.
Mannino y cols, en Arch Intern Med 2000;160:1683-1689, se preguntaron cuántos pacientes con EPOC, preclínicos, existían, cuántos pacientes que fuman no están diagnosticados como portadores de EPOC. Realizaron un estudio muy interesante, en el que tomaron a 16.000 fumadores y observaron que en 25% de ellos la relación de flujo espiratorio en el primer segundo VEF1/CVF era menor de 70%, lo que es un indicador de enfermedad pulmonar obstructiva crónica. En ese estudio, entre los 16.000 fumadores había 25% que ya tenían esta enfermedad. Tal vez lo más llamativo es que 71,7% de la población, que tenía criterios para que se la diagnosticara con EPOC, no estaba diagnosticada. Esto significa que, de cada 100 individuos, 70 no estaban diagnosticados con su enfermedad, pese a tener algún signo, síntoma o alteración espirométrica que validaba el diagnóstico. No obstante, lo más grave es que 50% de los pacientes con una EPOC grave, es decir, con un VEF1/CVF menor de 50%, tampoco estaban diagnosticados, A pesar de tener molestias como disnea, tos o expectoración, los responsables de la atención de salud no habían sido capaces de diagnosticar esta enfermedad. Esto sucede, porque el diagnóstico precoz de la enfermedad deben realizarlo los especialistas broncopulmonares, pero el paciente tabáquico puede consultar al internista por un resfrío o consulta al gastroenterólogo, al cardiólogo, al médico general o al médico familiar, y si no se piensa en preguntar si este paciente fuma o si presenta alguna sintomatología que indique EPOC, se cometerán los mismos errores.
Resumiendo, la EPOC es un problema de salud pública importante; en los Estados Unidos es la cuarta causa de morbimortalidad y en 2020 será la quinta causa de muerte en el mundo. Pese a ello, las autoridades de salud y de gobierno le prestan una atención insuficiente, no sólo en Chile sino en todo el mundo, y por eso en 1995 se reunió un grupo de expertos, con la coordinación de la OMS, con el propósito de establecer normativas comunes para todos los países, realizar una definición del tipo de enfermedad de que se trata y generalizar el tratamiento en el mundo. De esa manera surgió la normativa GOLD, cuya sigla en inglés alude a la normativa de manejo y tratamiento del paciente con EPOC. Es la primera iniciativa importante de unificar criterios muy dispersos sobre esta enfermedad. En 1998 comienzan a surgir las primeras comunicaciones y desde 2000 se le da impulso dentro de las diferentes sociedades. Se debería manejar a los pacientes con EPOC con una normativa semejante, pero, como en tantos otros aspectos, el aplicar las normas GOLD en nuestro medio o realidad no es cosa fácil. Está claro que es necesario atenerse a las normas del GOLD, pero muchas de ellas no se podrán cumplir aquí por falta de recursos, por factores culturales, etc.
Definición de EPOC según GOLD
Se define como una limitación crónica al flujo aéreo que no es totalmente reversible, esta limitación es en general progresiva y se asocia con una respuesta inflamatoria pulmonar anormal a partículas o gases nocivos. Tiene tres fundamentos:
- limitación crónica al flujo aéreo,
- es progresiva en el tiempo, y
- aparece una respuesta inflamatoria pulmonar.
Lo novedoso de esta definición frente a la que ya conocíamos es que introduce el concepto de inflamación, el concepto que la EPOC, como el asma bronquial, es una enfermedad inflamatoria, de distinto tipo, pero hay una inflamación. Se abandonan los conceptos de enfisema y bronquitis crónica. La clasificación de soplador azul o soplador rosado también se deja de lado, porque no tiene ningún significado en el manejo y tratamiento del paciente. Desde el punto de vista anatomopatológico, un paciente puede tener las dos características y no se va a tratar de manera diferente a un paciente que es eminentemente enfisematoso o que es bronquítico crónico.
Otro aspecto interesante es que se incluyen otros agentes etiológicos, además del tabaco. Hasta antes del año 2000 se consideraba que el tabaco era la causa de 90%, aproximadamente, de los casos de EPOC (en poblaciones occidentales como la nuestra), pero se observó que, en un país como la India, había una gran prevalencia de EPOC, pero la gente no fumaba. En esos centros urbanos, la combustión de leña es importante, luego el humo de esta combustión también puede producir EPOC. Se revisaron algunos aspectos y se vio que las infecciones repetidas durante la infancia y algunas otras partículas nocivas también podían producir EPOC.
Objetivos del GOLD
Los objetivos del GOLD son los siguientes:
- Aumentar los conocimientos relativos a esta enfermedad en la comunidad médica, las autoridades de salud y el público en general, algo que se está intentando hacer.
- Mejorar el diagnóstico, tratamiento y prevención.
- Fomentar la investigación.
EPOC y función pulmonar
Para entender los cambios que se producen para que un sujeto normal pase a ser un sujeto con EPOC, debemos analizar lo que sucede con la función pulmonar. La función pulmonar, igual que cualquier otro sistema dentro del organismo, envejece a medida que el sujeto va creciendo. Así, en los hombres, a partir de los 35 años, hay una pérdida de 20 mililitros por año del VEF1; si se comparan hombres fumadores con hombres que no fuman, los primeros, a partir de los 21 años, empiezan a perder en forma más precoz aproximadamente 25 ml por año. Si se evalúan sobre los 33 años, se ve que ya pierden 40 ml por año: es decir, por fumar van perdiendo el doble de su capacidad funcional pulmonar. En las mujeres sucede algo parecido, pero ellas comienzan a perder su función pulmonar mucho antes: a partir de los 18 años comienzan a perder 10 ml por año; si fuman, a partir de los 19 años pierden 20 ml por año y, a partir de los 30 años, 30 ml por año. Esta sería la causa más importante del aumento de la EPOC que se está viendo actualmente en mujeres; son más susceptibles al daño porque pierden más temprano su función pulmonar. (Tager y cols Am Rev Respir Dis 1988; 138(4):837-849)
Factores de riesgo
Factores propios del huésped: deben estar en íntima relación con los factores de exposición.
Entre las exposiciones, el tabaco es la causa más importante, pero hay algunos polvos o sustancias químicas de otra naturaleza: algunos consideran que la contaminación ambiental, ciertos tipos de infecciones y la situación socioeconómica baja son predisponentes, frente a un territorio genético predispuesto a desarrollar la enfermedad.
Además, en los diez últimos años se ha empezado a tomar en cuenta dos aspectos importantes: no solamente los aspectos genéticos, sino que si los pacientes presentan algún tipo de hiperactividad bronquial en etapas tempranas de la vida, frente a factores de exposición adecuados, pueden presentar enfermedad pulmonar obstructiva crónica. Se presta atención a lo que pasa con el crecimiento pulmonar, como se verá más adelante.
¿Por qué se pensó en buscar otras causas de la pérdida de la función pulmonar? Porque el tabaco sólo explica 15% de la variabilidad del VEF1; es decir, esa caída que se había observado, sólo se explica en 15% por el hábito de fumar y existen otros factores, como el crecimiento pulmonar anormal. La función pulmonar se desarrolla hasta los 15 años y a partir de esa edad ya no se crece más desde ese punto de vista. Ahora bien, si una persona sufre infecciones respiratorias frecuentes durante su niñez, tiene asma en su infancia, está expuesta a un ambiente de tabaco en forma pasiva o es mujer, probablemente no tiene el crecimiento pulmonar debido sino que su crecimiento pulmonar es menor, por lo tanto anormal. Hay pacientes que tiene una tasa de declinación rápida, que no pierden 20 ml por año sino 30 o 35 ml, sin que exista un factor ambiental de por medio. También se postula que hay un déficit de antiproteasas y, por último, algo muy interesante, que es la hiperreactividad inmunológica: hay individuos que reaccionan en forma mucho más violenta que los demás frente a la exposición al tabaco, lo que les provoca una reacción inflamatoria que conduce al daño pulmonar.
Con el humo del cigarrillo se produce una inflamación de la vía aérea, causada principalmente por neutrófilos y macrófagos. Si esta persona no tiene una respuesta inmune a estos elementos que trae el cigarrillo, no va a presentar las células T y no va a tener EPOC. En cambio, si es un sujeto susceptible, va a activar las células T, va a provocar muerte celular en el pulmón, va a provocar inflamación que va a determinar remodelación de la vía aérea y esto va a determinar EPOC (Figura 1).
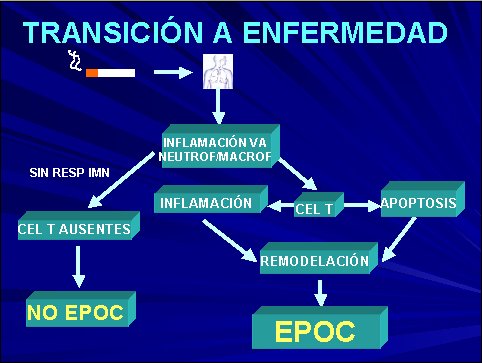 Tamaño completo
Tamaño completo Figura 1. Transición a la enfermedad.
A nivel molecular, el tabaco y otros agentes pueden provocar en los macrófagos liberación de agentes como interleuquinas y leucotrienos que, al activar los neutrófilos liberan elastasas, que son proteasas. En el pulmón, estas proteasas producen destrucción de la pared alveolar e hipersecreción de la mucosa (Figura 2). El cigarrillo también tiene efecto directo sobre la célula epitelial que produce activación de los linfocitos T, los que son capaces de inhibir una respuesta de protección del organismo que son las antiproteasas. Entonces, al estar bloqueado el inhibidor natural, las proteasas empiezan a funcionar con mayor fuerza en el pulmón y produce dos tipos de alteraciones.
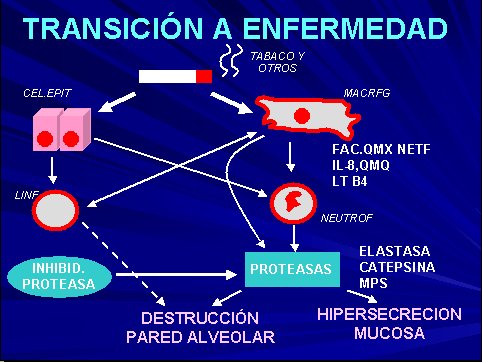 Tamaño completo
Tamaño completo Figura 2. Transición a la enfermedad desde el punto de vista molecular.
La inflamación produce un daño en la vía aérea pequeña, especialmente bronquiolar, pero también produce destrucción de parénquima pulmonar. La conjunción de estas dos lesiones lleva a lo que se conoce como limitación crónica del flujo aéreo (Figura 3).
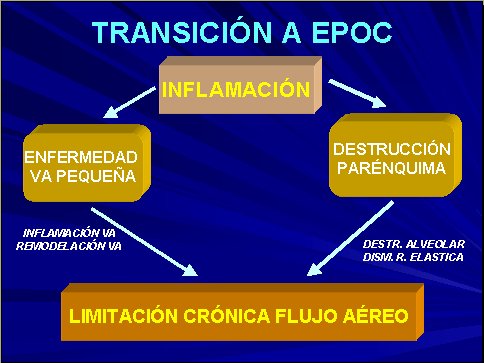 Tamaño completo
Tamaño completo Figura 3. Transición a EPOC.
Para resumir, el tabaco es el agente principal. Frente a una susceptibilidad genética importante y en presencia de infecciones respiratorias frecuentes durante la infancia o de contaminación, se presentan dos caminos: inflamación pulmonar con disminución de la elasticidad pulmonar o inflamación de la vía aérea y su remodelación.
Los mecanismos genéticos que se proponen en la actualidad, que predisponen a este individuo a presentar EPOC son, primero, los genes de la proteasa antiproteasa. Hay ciertos tipos de enzimas que protegen frente a las elastasas neutrófilas, una de las cuales es la alfa1-antitripsina. Cuando hay déficit de alfa1-antitripsina, el paciente va a presentar EPOC en etapa muy precoz, en etapa juvenil, debido a una alteración genética que determina la disfunción de esta enzima. Se ha visto que esta alteración se presenta no sólo en el grupo de pacientes con una disminución de este tipo de enzima, sino también en todo paciente con EPOC común y corriente. Ciertos genes favorecen la inflamación pulmonar, con la aparición de factor de necrosis tumoral (TNF) alfa en mayor cantidad, lo que determina mayor inflamación de la vía aérea
Por último, algo muy interesante en relación con el metabolismo de xenobióticos. Ciertos productos del tabaco ingresan al sistema respiratorio e interactúan con los sistemas metabólicos a ese nivel. Al interactuar con estos sistemas metabólicos, quedan eliminados, pero en ciertos pacientes con EPOC se ha visto que estos mecanismos antioxidantes están bloqueados y todo lo anterior va a determinar una limitación del flujo espiratorio, hiperinsuflación, alteraciones en el intercambio gaseoso y la presencia de síntomas finales en el paciente con EPOC (Figura 4).
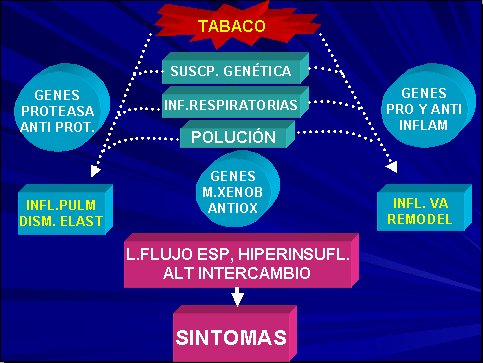 Tamaño completo
Tamaño completo Figura 4. Etiología multifactorial de EPOC.

