Publicado el 1 de septiembre de 2002 | http://doi.org/10.5867/medwave.2002.08.2554
Cuidados postrresucitación
Post-resucitación care
Resumen
La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Departamento de Medicina del Hospital Clínico Universidad de Chile.
Es necesario recordar que el objetivo terapéutico de la reanimación cardiopulmonar es restaurar precozmente la función cardíaca para así preservar la función cerebral, teniendo como meta última resucitar a un paciente que sea capaz de tener por lo menos las funciones básicas fundamentales, ya que resulta poco alentador sacar al paciente con signos vitales, pero que desde el punto de vista funcional es una carga para la familia, para el grupo médico y para el sistema de salud, lo que probablemente pudo haberse evitado.
Los resultados de la reanimación cardiopulmonar son absolutamente diferentes dependiendo si el paro cardiorrespiratorio (PCR) se origina en el ambiente extrahospitalario o en el intrahospitalario.
PCR extrahospitalario
La sobrevida alejada fluctúa entre 0 y 44%, lo que se debe a un retardo en el llamado y, por lo tanto en el inicio de la reanimación cardiopulmonar. El principal factor que influye en la sobrevida es el momento en que se inicia la reanimación básica incluyendo la desfibrilación; en este punto existen diferencias notorias en el pronóstico de sobrevida en los distintos trabajos publicados.
Desde el punto de vista del personal no médico, debemos recordar entrenar a la población para que cualquier transeúnte que se encuentre con una situación de emergencia sepa cuándo llamar: si llamar de inmediato o primero reanimar y después llamar, y a quién llamar. Suponiendo que las personas tienen estos conceptos, se ve que la reticencia del público general se debe al riesgo de adquirir enfermedades infecciosas mediante el contacto boca a boca para la ventilación y las posibles implicancias médico-legales de sentirse inculpado por impericia.
PCR intrahospitalario
La sobrevida alejada, teóricamente, debiera ser mejor, las estadísticas hablan hasta de un 90%, que se debe fundamentalmente a la precocidad en el inicio de las maniobras, que es lo que marca la diferencia: una reanimación que se comienza en menos de un minuto tiene una alta sobrevida (90%), pero cuando se inicia con retardo de 30 minutos o más, la posibilidad de sobrevida es nula (Tabla I).
 Tamaño completo
Tamaño completo Tabla 1. Sobrevida según inicio de la reanimación.
Síndrome postrresucitación
Posterior a una reanimación, nos vemos enfrentados a un segundo síndrome clínico que se denomina síndrome postrresucitación. El sindrome postrresucitación es una situación compleja de definir que se observa después del retorno de la circulación espontánea. Existen varios factores que influyen en la patogenia o mecanismos que pueden explicar su desarrollo.
Factores contribuyentes
- Falla de la reperfusión.
- Injuria en tejidos nobles después de la reperfusión.
- Presencia, en la circulación, de metabolitos y enzimas que son activadas en relación con la isquemia.
- Coagulopatía.
Las anomalías más frecuentemente observadas están en relación, de manera estrecha, con los mecanismos subyacentes que condicionaron este paro cardiorrespiratorio:
- shock hipovolémico,
- shock cardiogénico,
- shock vasodilatador asociado con síndrome respuesta inflamatoria sistémica (SIRS).
Se pueden diferenciar cuatro fases de profundidad o de progresión del síndrome postrresucitación:
Fase 1: dentro de las primeras 24 horas se ve disfunción cardiovascular que afecta principalmente a la microcirculación; si es persistente existe progresión y se producen anomalías en los tejidos y en la microcirculación, que van a repercutir especialmente a nivel cerebral, que es el órgano blanco importante en la sobrevida después que el paciente ha sido reanimado.
Fase 2: entre los días 1 y 3 mejora la función cardíaca en general, si se ha diagnosticado y tratado correctamente debe mejorar y con ello también la función sistémica, sin embargo es necesario recordar que el territorio esplácnico corresponde a una proporción muy importante del tejido que ha sido sometido a isquemia y en la fase de postrreanimación se produce un incremento de la permeabilidad intestinal lo que puede dar cuenta del síndrome séptico posterior. Esto debemos tenerlo en mente.
Fase 3: más tardíamente se produce infección y deterioro progresivo, cuando las medidas no han sido adecuadamente instauradas, llegando finalmente a la fase 4.
Fase 4: muerte del individuo.
Objetivos del manejo
El objetivo principal del manejo del síndrome postrresucitación en cada una de estas fases es el restablecimiento completo de la perfusión de órganos y tejidos en forma regional.
Se debe recordar que el haber obtenido una presión sanguínea adecuada por masaje cardíaco externo y drogas vasoactivas no mejora la perfusión. La mejoría del intercambio de gases por sí misma, al igual que la cifra de presión arterial, no mejora necesariamente la sobrevida del paciente.
Metas inmediatas
Las metas inmediatas, cuando se ha logrado circulación espontánea en un paciente luego de las maniobras de reanimación son:
- Proveer soporte cardiorrespiratorio a fin de optimizar la perfusión tisular, no olvidando que lo más importante es la perfusión cerebral.
- Si el PCR es en el ambiente extrahospitalario se debe transportar al paciente a un servicio de urgencia con infraestructura adecuada para el manejo del síndrome postrresucitación.
- Identificar las causas precipitantes del PCR y aquellas que pudieran dar cuenta de la prolongación de las distintas fases del síndrome postrresucitación.
- Instaurar las medidas terapéuticas correspondientes.
Todo paciente necesita recibir cuidados óptimos de parte del personal que está a cargo de él, mediante evaluaciones seriadas, con el fin de determinar en forma temporal y dinámica su condición cardiovascular, respiratoria y neurológica, para, de esta forma, identificar precozmente las complicaciones de estos sistemas. No se debe olvidar las complicaciones que se producen por las maniobras de reanimación: fracturas costales, hemoneumotórax, taponamiento cardíaco, trauma abdominal. También se debe determinar correctamente la posición del tubo endotraqueal para asegurar la permeabilidad de la vía aérea.
En general, la unidad que reciba al paciente debe estar en condiciones de proveer por lo menos de:
- Monitorización electrocardiográfica continua.
- Suplementación de oxígeno.
- Una vez que se obtiene flujo espontáneo es preciso cateterizar una vía para administrar el volumen adecuado; se debe recordar que, por lo menos en las primeras 24 a 48 horas, las soluciones a usar para hidratar al paciente son soluciones isotónicas, las soluciones glucosadas están indicadas sólo si existe hipoglicemia documentada.
- Reemplazo de accesos vasculares que fueron instalados en condiciones poco asépticas o que se desinstalaron durante el traslado.
- Corrección de factores precipitantes del PCR que podrían llevar a que el paciente ya reanimado recidivara en un nuevo evento de PCR. Éstos son de tipo coronario, alteraciones hidroelectrolíticas y arritmias primarias.
- Desde el punto de vista de laboratorio, se debe incluir la monitorización con electrocardiograma de las12 derivaciones, radiografía de tórax que permitirá ver la ubicación del tubo endotraqueal, detectar eventuales complicaciones de las maniobras de reanimación u orientar a la causa que subyace al factor desencadenante; también es necesario determinar gases arteriales, electrolitos plasmáticos, glicemia, creatininemia, nitrógeno ureico, magnesemia y calcemia, entre otros.
Es importante realizar una cuidadosa y completa anamnesis con los familiares respecto de historia médica, fármacos que usaba el paciente, tóxicos potenciales desencadenantes y contexto en que tuvo lugar el paro cardiorrespiratorio.
Sistema nervioso central
La meta primaria de toda reanimación cardiopulmonar es conseguir indemnidad de la función cerebral y un paciente neurológicamente funcional. Es necesario recordar que la autorregulación del flujo sanguíneo cerebral se pierde después de periodos de hipoxemia o hipercapnia prolongados, en estas condiciones, al perderse la autorregulación del flujo sanguíneo cerebral la presión de perfusión cerebral (PPC) será dependiente de la presión arterial media (PAM) y de la presión intracraneana (PIC) de acuerdo a la siguiente fórmula:
PPC = PAM - PIC
Existen condiciones que debemos tratar de evitar porque producen un aumento de los requerimientos de oxígeno cerebral: hipertermia y eventos convulsivos, por lo que se debe buscar la normotermia. Si estamos con un paciente que recibió un traumatismo cerebral que tiene mayor riesgo de presentar convulsiones está permitido usar fármacos anticonvulsivantes; es necesario también realizar un adecuado drenaje venoso cerebral postural con la posición de la cabeza en la cama. Se debe recordar que durante el procedimiento de succión traqueal se pueden generar periodos cortos de hipooxigenación, de manera que está recomendado hiperoxigenar, es decir, preoxigenar al paciente antes de succionar.
La figura 1 tiene como finalidad demostrar que en periodos de paro cardiorrespiratorio prolongado, la posibilidad de recuperación cerebral satisfactoria es menor, lo que nos señala que el objetivo de la reanimación es un individuo completo y no sólo la presencia de pulso y ausencia de arritmia.
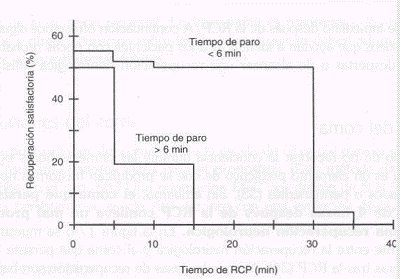 Tamaño completo
Tamaño completo Figura 1. Duración de la isquemia y recuperación neurológica satisfactoria.
Medidas de protección cerebral
- Adecuada presión de perfusión cerebral.
- Se debe asegurar la presión de oxígeno tisular cerebral adecuada con suplementación de oxígeno apropiada, por lo que la hiperventilación no es un objetivo terapéutico, está indicada sólo en situaciones específicas, ya que de rutina puede incluso ser perjudicial. El objetivo general de la ventilación es conseguir la normocapnia. Se debe recordar que las medidas de hiperventilación pueden generar aumento de la presión de la vía aérea y autoPEEP, lo que lleva a un aumento de la presión intracraneana.
- Se deben corregir los factores que aumentan el consumo de oxígeno cerebral: acidosis, hipertensión, hiperglicemia.
- Se deben evitar las convulsiones.
- En algunos contextos está sugerida la osmoterapia, que tiene por finalidad reducir la presión intracraneana, mediante el uso de manitol, glicerol y algunas soluciones.
- En relación a los esteroides, se debe recordar que la única situación en que está documentada su utilidad para mejorar la presión de perfusión cerebral es en el edema relacionado con la presencia de un tumor (edema tumoral).
Regulación de la temperatura corporal
Hipertermia: se ha comprobado por modelos experimentales animales que la hipertermia incrementa la injuria cerebral durante y después del PCR. En seres humanos se ha visto que los pacientes recuperados de paro cardiorrespiratorio que perpetúan su condición de hipertermia tienen resultados finales más malos. De modo que el objetivo es la normotermia.
La hipotermia es un método eficaz para suprimir la actividad metabólica cerebral. Sus efectos colaterales son:
- Aumento de la viscosidad sanguínea.
- Disminución del débito cardíaco.
- Aumento de la susceptibilidad a infecciones.
- Disrritmias.
Lo que se sugiere es una hipotermia leve (32- 33 °C) y luego no recalentar activamente.
Apoyo cardiovascular y hemodinámico
Se debe hacer monitorización estricta por lo menos 48- 72 horas, con ECG continuo, toma de presión arterial, de preferencia por método invasivo, y buscar signos de perfusión periférica. Se debe hacer algunos exámenes de laboratorio como perfil bioquímico, marcadores cardíacos e imágenes. En los pacientes inestable es necesario hacer monitorización invasiva, volumen, DVA, DAA y técnicas de reperfusión.
Apoyo renal
Es necesario hacer cateterización vesical para controlar el volumen urinario; se debe diferenciar la falla renal aguda prerrenal de la renal, realizar esfuerzos para pasar de una falla renal aguda oligúrica a no oligúrica, evitar las drogas con potencial nefrotóxico; corregir las alteraciones del equilibrio ácido-base y de los electrolitos plasmáticos. Si es necesario realizar soporte por medio de diálisis.
Aparato gastrointestinal
Colocar sonda nasogástrica, reiniciar nutrición enteral lo más pronto posible y realizar prevención de úlceras de estrés con bloqueadores de receptores H1 o sucralfato. Es necesario rescordar la importancia de la resucitación apropiada del territorio esplácnico, cuantificable con tonometría gástrica (gradiente PCO2 mucosa gástrica / sistémico).
Sistema ventilatorio
Postrresucitación cardiopulmonar:
- Soporte ventilatorio mecánico invasivo.
- Suplementación de oxígeno.
- Radiografía de tórax.
- Gases arteriales, saturación parcial de O2, capnografía.
- Modalidad y parámetros ventilatorios (PEEP: status HDN).
SIRS y shock séptico
Debe ser pensado y evitado como complicación asociada a los eventos de reanimación cardiopulmonar. Se debe tener claros los objetivos hemodinámicos macro y microcirculatorios; administrar tratamiento antibiótico con o sin drenaje quirúrgico. Es muy importante hacer un soporte activo de los sistemas y órganos disfuncionantes.
En suma
- La reanimación cardiopulmonar no termina con lograr circulación espontánea.
- El objetivo último de la reanimación cardiopulmonar es conseguir la sobrevida de un individuo funcional e idealmente autovalente.
- La variable “tiempo” es fundamental para conseguir tal objetivo.
- Es importante hacer una reanimación cardiopulmonar básica adecuada para obtener una reanimación cardiopulmonar avanzada exitosa.
- Se debe tener unidades competentes, sostén vital amplio, identificar y tratar factores causales y evitar la recurrencia.
- Se debe identificar a los pacientes que no serán reanimados.
En definitiva, lo más importante es educar, entrenar e identificar la “cadena de sobrevida”.

