Análisis
← vista completaPublicado el 1 de diciembre de 2012 | http://doi.org/10.5867/medwave.2012.11.5571
Modelo de salud familiar en Chile y mayor resolutividad de la atención primaria de salud: ¿contradictorios o complementarios?
Family health model in Chile and greater resoluteness of primary health care: contradictory or complementary?
Resumen
Desde 1978 y por medio de la Declaración de Alma Ata, se describe que la atención primaria de salud (APS) debe entenderse como parte integrante del sistema completo de asistencia sanitaria y del espíritu de justicia social del desarrollo. Se ha demostrado en el tiempo que esta estrategia puede adaptarse a una amplia variedad de contextos políticos, sociales, culturales y económicos. Luego de 25 años la Organización Panamericana de la Salud (OPS) sugirió la revisión y adopción de una estrategia renovada para la APS, que incluyera desafíos epidemiológicos, nuevos conocimientos e instrumentos de mejores prácticas y su contribución en la efectividad de la atención primaria, además del reconocimiento de que la APS es una estrategia para fortalecer la capacidad de la sociedad y reducir las inequidades en salud. En el presente análisis se describe la realidad de Chile, considerando los valores, principios y elementos esenciales en un sistema de salud basado en la atención primaria y las reformas necesarias para reorientar los sistemas sanitarios hacia la salud.
La estrategia de atención primaria de salud
En el mes de septiembre de 1978 se realizó la Conferencia Internacional de Atención Primaria de Salud (APS), expresándose la necesidad de una acción urgente por parte de todos los gobiernos, los profesionales sanitarios y los implicados en el desarrollo; y por parte de la comunidad internacional, con el fin de proteger y promover la salud para todas las personas del mundo, estableciendo la Declaración de Alma Ata. En esta declaración se describe que la APS debe entenderse como parte integrante del sistema completo de asistencia sanitaria, teniendo que incorporar la promoción, la prevención, el tratamiento, la rehabilitación y además a otros sectores de la vida nacional; y privilegiar la más alta participación de las personas y de las comunidades, fomentando la responsabilidad en el cuidado de su salud, promoviendo el trabajo en equipo e instando al uso más eficiente de los recursos disponibles. Se considera que la atención primaria de salud es parte del espíritu de justicia social del desarrollo1.
Posterior al reconocimiento de la APS como un componente fundamental de un sistema de salud efectivo, se desplegaron diversas experiencias en países desarrollados y en vías de desarrollo, demostrando que esta estrategia puede adaptarse a una amplia variedad de contextos políticos, sociales, culturales y económicos. Sin embargo, luego de 25 años de práctica, la Organización Panamericana de la Salud (OPS), sugiere la revisión de esta estrategia con el objetivo de que refleje mejor las necesidades contemporáneas en materia de salud y de desarrollo de la población2.
Las razones que justificaron la adopción de una estrategia renovada para la APS, consistieron en los nuevos desafíos epidemiológicos, el desarrollo de conocimientos e instrumentos sobre mejores prácticas y su contribución en la efectividad de la atención primaria, además del reconocimiento de que la APS es una estrategia para fortalecer la capacidad de la sociedad y reducir las inequidades en salud. Incluso, se considera que un enfoque renovado de la APS es una condición esencial para cumplir con los objetivos de desarrollo del milenio, así como para abordar los determinantes sociales de la salud y alcanzar el nivel de salud más alto posible para todos3.
La posición que plantea la OPS considera que la renovación de la APS debe ser parte integral del desarrollo de los sistemas de salud y que los sistemas de salud basados en la APS son la estrategia más adecuada para promover mejoras equitativas y sostenibles en la salud de los pueblos de las Américas. El documento de la “Renovación de la Atención Primaria de Salud” explicita como objetivo último obtener resultados sostenibles de salud para todos. A continuación se presenta un diagrama acerca de los valores, los principios y los elementos esenciales de un sistema de salud basado en la APS (Figura 1)3.
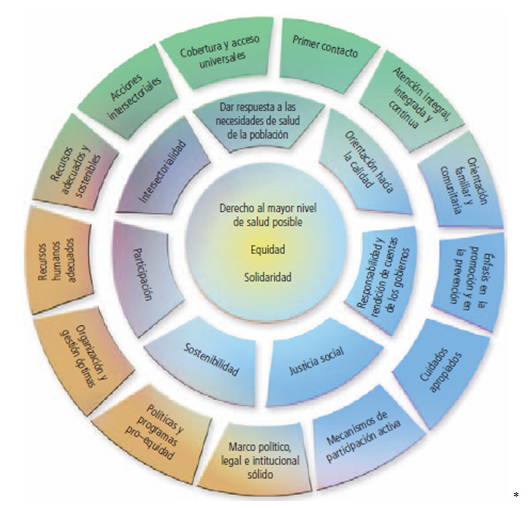 Tamaño completo
Tamaño completo El informe sobre la salud en el mundo, publicado en el año 2008 por la Organización Mundial de la Salud (OMS), se dedicó a la atención primaria bajo el título “La Atención Primaria de Salud, más necesaria que nunca”; en él se establece que después de Alma Ata, la APS habría sido interpretada en algunos lugares como la atención para los pobres, o que se centraba exclusivamente en el primer nivel de atención. La OMS propone que los países basen sus decisiones relativas al sistema de salud y su desarrollo en cuatro orientaciones normativas amplias e interconectadas. Estas cuatro orientaciones representan los principios básicos de la atención de salud: cobertura universal, servicios centrados en las personas, políticas públicas saludables y liderazgo. En este sentido las reformas se consideran necesarias para reorientar los sistemas sanitarios hacia la salud para todos (Figura 2)4.
 Tamaño completo
Tamaño completo Atención primaria en Chile
Chile tiene una larga tradición de desarrollo en el tema de salud. En el año 1924 se dictó la Ley de Seguro Obrero Obligatorio (Ley Nº 4.054), por la cual empleadores y obreros debían imponer mensualmente a un fondo solidario o seguro de enfermedad e invalidez. Esta ley significó el compromiso del Estado de proporcionar atención de salud a todos los trabajadores, lo que dio nacimiento a la medicina social en Chile. En 1952 se promulgó la Ley 10.383 que estableció el Servicio Nacional de Salud (SNS), organismo público encargado de realizar todas las acciones sanitarias: fomento de la salud, prevención de las enfermedades, curación y rehabilitación5.
Este desarrollo temprano en el tema de la seguridad social en salud, llevó a los médicos chilenos a realizar propuestas relacionadas con lo que posteriormente sería definido como atención primaria de salud. Ejemplo de ello se puede encontrar en el “Plan de salud, atención médica y medicina social (Chile-1964)”, elaborado por el grupo de salud de la Oficina Central de Planificación de la candidatura presidencial del Dr. Salvador Allende. En este documento se establece el concepto de atención integral como “una atención médica eficiente y oportuna para toda la población y para cada persona considerada integralmente. Más que al paciente o a la enfermedad como hechos aislados, se dirige al ser humano en su totalidad física y mental, en continua adaptación a su medio ambiente socio-cultural. Atención descentralizada, próxima al hogar o al sitio de trabajo, a cargo de un equipo funcionario bien integrado, en estrecha armonía y continuidad con el Hospital Base y con todos los organismos locales. Atención que integra, en cada prestación, los aspectos somáticos y psíquicos, lo individual con lo social, y las acciones preventivas y curativas. Por fin, atención planificada y con permanente intención educativa”6.
Con posterioridad, y como consecuencia de las políticas impulsadas por el régimen militar, se realizaron reformas del sistema global de salud de carácter neoliberal, que cambiaron el rol y la importancia del Estado y promovieron al sector privado. A partir de 1979 se reestructuró el sector estatal de salud, reorganizando el Ministerio de Salud y se creó el Sistema Nacional de Servicios de Salud (SNSS) que rige actualmente (DL 2.763/1979). Desde 1981 se concretó el traspaso de la administración de establecimientos de nivel primario de atención a las municipalidades7.
A nivel nacional la administración de la mayoría de los consultorios generales, urbanos y rurales y de las postas rurales públicas, se encuentra en los municipios a través de departamentos de salud o corporaciones de carácter privado. Las responsabilidades, atribuciones e interrelación con los servicios de salud, están regulados por el Estatuto de Atención Primaria de Salud Municipal (Ley 19.378), que posibilita aplicaciones locales no estandarizadas, situación que produce una amplia variedad de carreras funcionarias, con remuneraciones dispares, programas de capacitación definidos en cada comuna entre otros problemas8.
En relación a la estrategia de municipalización de la salud, de acuerdo a Salinas, ésta habría sido ideada como una manera encubierta para iniciar la privatización de los sistemas de salud, ya que luego del traspaso de los establecimientos de salud a los municipios, posteriormente se podría realizar la transferencia a privados. Por otra parte, se produce la autonomía de una porción de la salud del gobierno central, lo que origina una inequidad entre unos pocos municipios con más recursos en desmedro de la mayoría pobre9.
En cuanto a la evaluación realizada por el Colegio Médico de Chile, publicada en el libro “Reforma de Salud Proyecto País”, refiriéndose a la municipalización de la atención primaria, establece “conocemos las múltiples e insalvables dificultades que muestra la administración municipal de los consultorios, los que se arrastran desde su creación (…) Cabe mencionar, como ejemplo: la rotación de profesionales, la anarquía de salarios, la multiplicación de la burocracia, el desfinanciamiento crónico, la falta de coordinación entre atención primaria y secundaria, la dificultad para hacer cumplir las normas técnicas, los problemas de transparencias en la gestión, los conflictos y, sobre todo, la inequidad en la atención de los más necesitados”10.
Por otra parte, los administradores municipales en el documento “Modelo de gestión en atención primaria de salud municipal”, describen el sistema comunal de salud como “la unidad básica organizativa de la APS, que forma parte de una entidad global plenamente articulada que es el Sistema Nacional de Salud. Constituye el punto focal de planificación estratégica y gestión local de la atención primaria, bajo la conducción rectora y normativa del nivel central, donde se formulan las políticas globales y donde se definen los requisitos técnicos y administrativos que requiere la prestación de servicios en el nivel local”. En este marco, se establece como Misión de la salud municipal: “Asegurar el desarrollo y funcionamiento de un sistema de atención primaria de salud integral, resolutivo y oportuno, mediante el diseño, instalación, monitoreo y evaluación de un plan de salud comunal y del uso eficiente y racional de los recursos para su implementación”11.
Modelo de salud familiar en Chile
El Ministerio de Salud (Minsal) realizó el año 2003 una descripción del Modelo de Atención de Salud, determinando que en lo que se refiere a la atención primaria, los consultorios no cuentan con la capacidad para resolver los principales problemas de salud de la comunidad. Esto se evidencia en deficiencias en la oportunidad de la atención, afectando la impresión de la población sobre su confiabilidad y generando problemas de trato del personal hacia los usuarios. Lo anterior se traduciría en una gran demanda de la comunidad hacia los servicios de urgencia hospitalarios (aproximadamente un 50% de las consultas totales) y la derivación excesiva desde el consultorio al nivel secundario, con un nivel de resolución menor del esperado para el nivel primario de atención12.
Se establece que una de las áreas para la transición del modelo de atención, debe realizarse “desde el eje hospitalario al eje de la atención primaria”, ya que producto de los cambios epidemiológicos se requiere efectuar un esfuerzo para la detección temprana y la atención continua de las personas que presentan enfermedades crónicas no transmisibles; siendo la atención primaria, el lugar de atención de las patologías más prevalentes, además de ser responsable de asegurar que las personas reciban una atención de mayor complejidad médica cuando efectivamente la necesiten. Para lograr estas funciones, contará con especialistas y con tecnología adecuada para el incremento de resolutividad requerido, incorporados en un plan de salud familiar12.
Es así como el Minsal postula que en la APS, se debe desarrollar el Modelo de Salud Integral, Familiar y Comunitario, orientado hacia la resolución de los siguientes desafíos del nivel primario de atención13:
- Lograr el equilibrio entre la necesidad de acercar la atención a la población beneficiaria, aumentar la satisfacción del usuario, mejorar la capacidad resolutiva y controlar los costos de operación del sistema simultáneamente, sin privilegiar un factor en desmedro de los otros.
- Alcanzar un aumento porcentual creciente de las acciones de promoción y prevención, sin que se produzca deterioro en la resolución oportuna y eficiente de la demanda por morbilidad.
- Favorecer, mediante sistemas eficientes y efectivos de participación, que el usuario y la comunidad asuman un rol activo como agentes de cambio de su propia situación de salud.
En relación con la última reforma de salud, ésta releva el rol de la atención primaria y le atribuye una alta responsabilidad en los cambios del modelo de atención del sistema en general, y en la implementación de estrategias destinadas a enfrentar muchos de los problemas de salud priorizados, por el Plan de Acceso Universal con Garantías Explícitas (AUGE). Sin embargo, Téllez llama la atención respecto de “la discordancia entre los fundamentos y estrategias globales planteados en la reforma chilena, que privilegian el cambio hacia un modelo de atención predominantemente preventivo y promocional, y el énfasis curativo que caracteriza actualmente al Plan AUGE o GES”14. En este sentido, Montero agrega que la reforma no consideró los problemas que afectaban crónicamente a la APS, y que “Producto del sistema de garantías, se recargan las exigencias fuertemente sobre la APS, la que se hace cargo del 80% de las actividades generadas por dicho plan, sin solucionar los graves problemas estructurales que se arrastraban por años al interior de la atención primaria”. Enfatizando que esta situación “distorsiona profundamente la construcción de un modelo de atención centrado en las necesidades reales de la población local de un territorio con características y limitaciones propias, restringiendo seriamente la perspectiva horizontal propia de la APS” 15.
Los médicos de la atención primaria de salud en Chile
El desarrollo de los médicos de atención primaria en Chile desde la fragmentación del Servicio Nacional de Salud se ha caracterizado por un déficit sustantivo, una rotación constante, la falta de espacio de capacitación continua, lo que se podría traducir en la ausencia de una política integral para el recurso médico del nivel primario de atención. Esto constituye una debilidad muy importante para cualquier modelo de salud que se base su sistema en la APS, así como para lograr un aumento de la capacidad resolutiva del sistema de salud.
La Unidad de Estudios del Colegio Médico (Unedi) el año 1998, concluye que entre las consecuencias de la municipalización del nivel primario de atención, se encuentra la imposibilidad de acceder a una carrera funcionaria que permita el desarrollo profesional y una especialización posterior. Por otra parte, los médicos habrían percibido que las condiciones laborales no son las adecuadas para un desempeño profesional ética y técnicamente apropiados. Estas habrían sido las razones más poderosamente esgrimidas por los médicos chilenos para explicar el desinterés por trabajar en el nivel primario bajo administración municipal8.
Actualmente, la mayoría de los médicos de atención primaria en nuestro país se rige por el Estatuto de Atención Primaria de Salud Municipal, teniendo una proporción importante contratos a plazo fijo, carreras funcionarias inestables, con remuneraciones variables, sin claridad en las posibilidades de capacitación8.
Las condiciones laborales descritas anteriormente estarían fomentando una alta rotación de los médicos de atención primaria, así como un déficit de ellos respecto a las necesidades de la población y al modelo de salud en desarrollo. En cuanto a la relación entre cantidad de médicos por población, el año 2002, el Ministerio de Salud definió la razón de un médico con jornada completa (44 horas semana) por cada 3.333 personas16. Sin embargo, hasta la fecha persiste un déficit importante de profesionales. De acuerdo al estudio del Banco Mundial y el MINSAL, de los 29.996 médicos registrados en el Servicio de Impuestos Internos al 31 de diciembre de 2007, solamente el 9% trabajaría en APS, con una cantidad de 101.653 horas médicas por semana, lo que corresponde a 2.310 jornadas médicas completas (Figura 3)17.
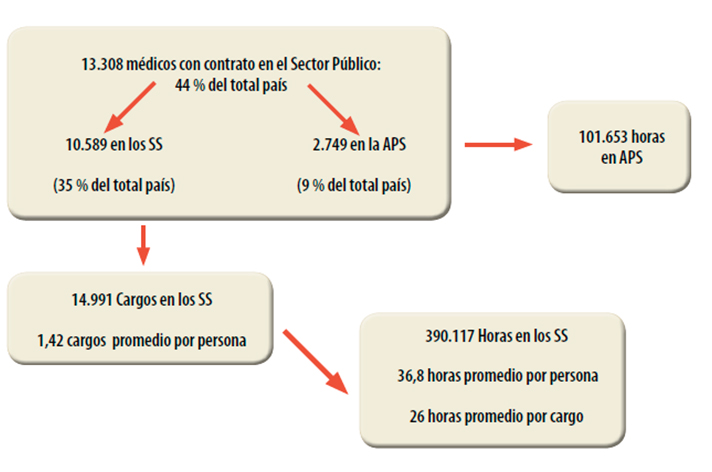 Tamaño completo
Tamaño completo Los motivos de la brecha de médicos APS se podrían estar explicando por la persistencia de una serie de problemas, como por ejemplo: la escasez de cupos en las plantas funcionarias, el desinterés de los médicos egresados, la influencia de la educación médica universitaria y la carencia de un perfil adecuado a las necesidades de la atención primaria. Este inconveniente es relevante debido a la importancia que el nivel primario de atención ha cobrado en los últimos años, motivo por el cual, para que la atención primaria pueda constituirse en la base del sistema de salud, requiere de médicos capaces de resolver los problemas clínicos de la enfermedad, de establecer acciones de promoción y prevención, de liderar al equipo de salud, de gestionar una acción coordinada con los especialistas de la red, entre otras acciones para los que no han sido capacitados. Por lo anterior, sería necesario elaborar un perfil de competencias que requiere el médico de atención primaria, de acuerdo a las necesidades y el modelo de atención de salud del país, debido a que la situación actual del médico general “con exceso de trabajo rutinario y ausencia de formación profesional adecuada, aparece «quijotesca»”18.
Tellez, al realizar un análisis de la situación de la atención primaria como factor clave en la reforma al sistema de salud, establece que para enfrentar las tareas de la reforma en atención primaria, es el estudio de brechas con criterios preestablecidos, acerca de estándares de cantidad y calidad de profesionales que se requieren, entre los que debería definirse el grado y tipo de especialización de los distintos profesionales14.
La Agrupación Nacional de Médicos de Atención Primaria en el documento “Prioridades Gremiales: Visión de la Agrupación Nacional de Médicos de Atención Primaria”, establece la necesidad “de crear una Política Integral para Desarrollo del Recurso Médico de la Atención Primaria, con el objetivo de hacer atractivo el trabajo en este nivel de atención y así disminuir el déficit y la alta rotación de los médicos en la atención primaria. Lo que va en directo beneficio de la población que se atiende en el Sistema Público de Salud, al mejorar la calidad de la atención brindada”. Determinando medidas en relación con esta política, en donde destacan: mejorar los rendimientos de atención (un mínimo de 15 minutos para la atención de morbilidad), aumento de la resolutividad (formación médica continua y concurso nacional de especialidades), destinar tiempo para prevención y promoción de salud, disminuir la inestabilidad laboral, mejorar las remuneraciones, entre otras19.
A pesar que en los últimos años, la información del Minsal muestra una disminución de la gran brecha existente en años anteriores, el estándar establecido para calcular la necesidad de médicos en el nivel primario de atención aparece claramente insuficiente al compararlo con los determinados en otros países. En el caso de España, se considera que la cantidad de médicos por población debería estar alrededor de las 1.500 personas asignadas por médico20. Por otro lado, en Estados Unidos se estima que sería necesario, para los cuidados de patologías crónicas y para entregar los cuidados preventivos, 10,6 horas y 7,4 horas médico al día respectivamente, considerando una población de 2.500 personas, lo que ajustado a jornadas de 44 horas semanales, corresponde a 1 médico cada 1.225 personas21.
A 10 años de que el Minsal estableciera una tasa de 1 médico cada 3.333 personas, no se ha alcanzado esta razón y se ha demostrado que la propuesta además es muy insuficiente al ser comparada con la de otros países (Tabla I)22.
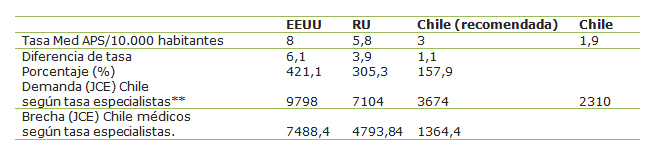 Tamaño completo
Tamaño completo Este déficit se hace más relevante al comparar a Chile con el resto de los países integrantes de la Organización para la Cooperación y el Desarrollo Económico, según los indicadores del año 2007 en relación al panorama de la salud (Figura 4)23.
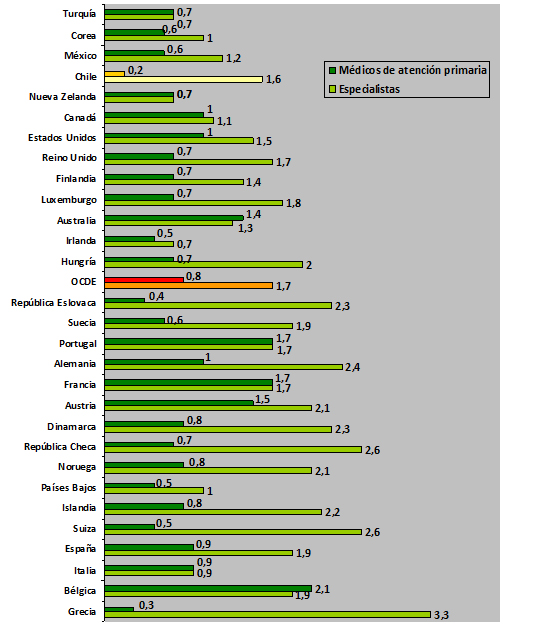 Tamaño completo
Tamaño completo Especialistas en medicina familiar
Montero ha establecido que debido a la complejidad de los problemas de la APS, se necesitan especialistas con competencias específicas para trabajar efectivamente en este nivel de atención15. El desafío de la formación universitaria de médicos especialistas en medicina familiar ha sido asumido por varias Universidades. Estos especialistas, que existen en la mayoría de los países desarrollados, son los que cuentan con las competencias para hacerse cargo de la salud de las personas y de su familia en forma continua e integral, y que a su vez, cuentan con una mayor capacidad resolutiva15.
En esta línea, se realizó el estudio de las competencias que debieran tener los médicos para un buen desempeño en centros de salud familiares en Chile, describiendo dos etapas de avance en diversas áreas: enfoque multidimensional integral, población a cargo, continuidad del cuidado, énfasis en prevención y promoción, mirada transdisciplinaria para asumir el cuidado de las familias, en equipos de salud, comunidad como sujeto que toma parte en las decisiones sobre su salud24.
En concordancia con la pertinencia de la medicina familiar, como especialidad de la APS, la Agencia Acreditadora de Programas y Centros Formadores de Especialistas Médicos (Apice), refiere que “El Médico Familiar debe manejar el proceso de salud enfermedad de personas y familias a cargo desde una mirada sistémica, considerando la complejidad biopsicosocial, de manera continua a lo largo del ciclo vital y familiar, con énfasis preventivo y promocional, en equipo y en red, preferentemente en el ámbito de la atención primaria, en contextos tanto públicos como privados, procurando el aprendizaje familiar y el desarrollo de los sistemas de cuidado para contribuir al mejor nivel de salud y calidad de vida posible de la población bajo cuidado”25.
Sin embargo, la formación de médicos de familia en nuestro país ha sido muy lenta e insuficiente, considerando que desde hace más de 15 años el Minsal realizó una coordinación con las universidades para impulsar más fuertemente este tipo de especialidad. En nuestro país existe una cantidad aproximada de 470 especialistas en medicina familiar, es decir, solamente un 1,5% de los médicos totales que existirían en Chile. Esta lentitud e insuficiencia de la formación se podría deber a la falta de la continuidad de una política pública de formación de médicos de familia, con inconsistencias de parte de la autoridad ministerial.
Las características de la evolución en el reconocimiento de los especialistas en medicina familiar en Chile ha ido variando en el tiempo, al comienzo el 100% había realizado formación universitaria. Posteriormente, se ha mantenido una mayoría con formación universitaria, representando un 70% (30% de los cuales se encuentra reconocido por la Corporación Nacional Autónoma de Certificación de Especialidades Médicas (Conacem), agregándose un 23% con adiestramiento en práctica, y un 7% con reconocimiento de su formación en el extranjero (Tabla II).
| Año | Egresos P.U. | Conacem P.U. | Conacem A.P. | Conacem F.E. | Total |
| 199926 | 75 | 0 | 0 | 0 | 75 |
| 200427 | 180 | 43 | 48 | 21 | 249 |
| 201015 | 330 | 100 | 107 | 33 | 470 |
Tabla II. Evolución de especialistas en medicina familiar en Chile, de acuerdo a tipo de formación (P.U.: Programa universitario, A.P.: Adiestramiento en práctica, F.E.: Formación en el extranjero).
Agravando este escenario, nos encontramos que una cantidad muy limitada de los médicos de familia de nuestro país, trabaja en la atención primaria, representando solamente un 4,7% dentro del total de médicos de los consultorios de administración municipal (Figura 5).
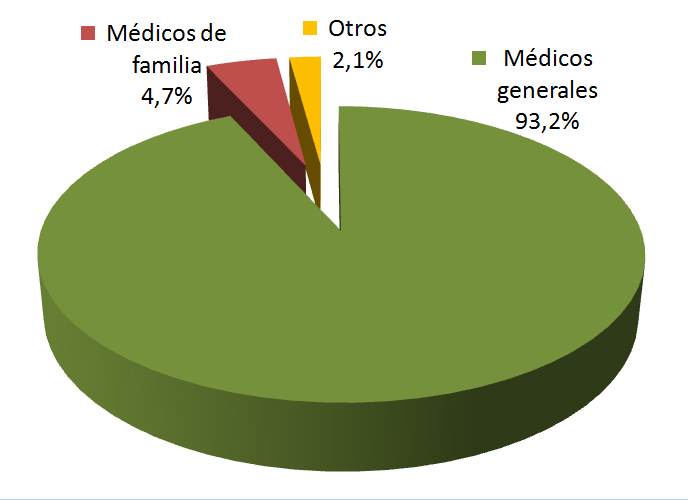 Tamaño completo
Tamaño completo Este problema resulta esperable considerando que el Estatuto de Atención Primaria de Salud Municipal no contempla hasta el día de hoy, una asignación para los médicos especialistas que trabajan en APS. Sin embargo, es un reflejo más de la incoherencia entre el discurso oficial, de fortalecimiento de la APS, y la realidad de la APS de nuestro país.
Asociada a esta situación, encontramos que la falta de incentivos para desarrollarse profesionalmente, es una característica laboral que puede relacionarse con el cambio de consultorio de parte de los médicos, junto a otros factores como la sobrecarga laboral, mala relación con jefaturas, falta de claridad en la toma de decisiones, una organización rígida y compleja, la presión asistencial, dificultades que tienen los médicos para reunirse, escasas posibilidades para ocupar cargos de gestión, diferencias de recursos entre las comunas, así como en los sueldos28.
Resolutividad en APS
En el año 2005, el Minsal, describe el Modelo con Enfoque Familiar en la Atención Primaria de Salud, que contiene dentro de sus características, una atención primaria altamente resolutiva, con capacidad para solucionar gran parte de las emergencias, así como el énfasis en la promoción y la prevención, la resolución ambulatoria e integral de la mayor parte de los problemas de salud, equipos de salud familiar y comunitaria “de cabecera”, con una cantidad definida de familias a cargo, tecnología y equipamiento y coordinación con la atención de especialidad. Sin embargo, la mayoría de estos aspectos presenta hasta el momento, un nivel de desarrollo limitado29.
Si bien se podría calcular el nivel de resolutividad de la APS, considerando que en cada consulta médica de las personas que acuden a un consultorio, se presentan en promedio 3 o 4 problemas de salud, derivándose cerca del 10% de las personas, es decir, de cada 300 a 400 problemas de salud, se derivan 10 (2,5% al 3,3%). Lo que dicho de otra manera, significaría que los médicos de APS resuelven entre el 96,7% y el 97,5% de los problemas de salud de la comunidad. Por otro lado, persisten altos niveles de rechazo de atención de personas que requieren una consulta médica en los centros de salud. A ello que se agrega que en la APS, se podrían resolver más problemas de salud, para lo que sería necesario contar con recursos económicos necesarios para dotar de mayor apoyo diagnóstico y de arsenal farmacológico a los consultorios públicos.
Existe muy poca información relacionada con el nivel de resolutividad que podría aportar la medicina familiar a la APS; sin embargo, un estudio que compara las interconsultas (IC) referidas por los médicos generales y los médicos de familia, encuentra que la tasa de IC de los médicos generales sería de 7,68 por cada 100 consultas, que para el caso de los especialistas en medicina familiar sería de sólo 4,0330 (Tabla III).
| Profesional | Tasa de IC por 100 consultas |
| Médico familiar | 4,03 |
| Médico general | 7,68 |
Tabla III. Tasa de interconsultas (IC) por cada 100 consultas, según características de formación. Fuente: Montero, J. El recurso humano médico en la APS, algunos aspectos críticos. Departamento de Medicina Familiar, Facultad de Medicina, Pontificia Universidad Católica de Chile. Octubre 2010.
Acerca de otras alternativas de aumento de resolutivdad para la APS, es importante mencionar los resultados de una revisión sistemática que muestra que asociar especialistas a los médicos APS, mejora el acceso, el uso de los servicios y los resultados en salud, solamente cuando son parte de intervenciones multifactoriales que incluyen consultas conjuntas, reuniones clínicas y seminarios educativos, entre otras iniciativas de trabajo colaborativo entre especialistas y profesionales de atención primaria31.
En este escenario, la resolutividad de la APS, pareciera estar más relacionada a la falta de respuestas a las necesidades de atención de salud de la comunidad, producto de los problemas en la implementación de la reforma de salud, acerca de situar a la atención primaria como el eje central del sistema de salud, que a problemas teóricos del modelo de atención propuesto.
Conclusiones y propuestas
La resolutividad de la APS y su relación con el modelo de salud familiar dentro de la actual reforma en salud, que planteó dar un impulso inédito a la atención primaria y conseguir la cobertura necesaria para solucionar el mayor número de problemas en la consulta médica junto a la implementación de programas de promoción, prevención y rehabilitación de la salud comunitaria, se encuentran afectados por problemas no abordados y que amenazan el éxito de este proceso. Un ejemplo relevante es la ausencia de una política para los médicos de la atención primaria, lo que produce que en la actualidad persista un significativo déficit de horas médicas en este nivel de atención, consistente en un rango entre 1.364 a 7.488 jornadas médicas de 44 hrs.
La falta de avances en el desarrollo del modelo de salud familiar y comunitario, como parte integrante de un sistema de seguridad social en salud, provoca una insuficiente respuesta a las necesidades y expectativa de la población. Manteniéndose bajos niveles de satisfacción usuaria, así como de control de enfermedades crónicas. En estas situaciones, la escasez de médicos APS juega un rol fundamental.
Considerando las propuestas del Marco Estratégico para la mejora de la Atención Primaria en España, que enfrenta la problemática médica en APS, se plantean las siguientes condiciones para mejorar la participación y el desarrollo profesional: favorecer la formación continuada y la actividad docente en los equipos de APS, incentivar el desarrollo de las actividades de investigación en los equipos de APS, aumentar la motivación de los profesionales y mejorar el clima laboral, incentivar el trabajo de los equipos de APS en comunidades con mayor riesgo social y sanitario, promover la evaluación de las competencias profesionales y de la calidad de los centros32.
En la misma línea de las propuestas generadas en países que se caracterizan por contar con una APS de calidad, con altos niveles de resolutividad y de satisfacción usuaria, así como por la necesidad de avanzar en la construcción de una estrategia que sea acorde con los requerimientos de la población chilena. Se debe avanzar en la construcción de una política integral de desarrollo del recurso médico de la atención primaria para mejorar la calidad de la atención que se brinda a la comunidad, fortaleciendo la permanencia de los médicos en el primer nivel de atención, además de la resolutividad que puede otorgar la APS de nuestro país.
Notas
Declaración de conflictos de intereses
El autor ha completado el formulario de declaración de conflictos de intereses del ICMJE traducido al castellano por Medwave, y declara no haber recibido financiamiento para la realización del artículo/investigación; y no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado, en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. Por otra parte, explicita que es presidente de la Agrupación Nacional de Médicos de Atención Primaria del Colegio Médico de Chile. El formulario puede ser solicitado contactando al autor responsable.

