Estudios originales
← vista completaPublicado el 7 de julio de 2016 | http://doi.org/10.5867/medwave.2016.06.6492
Factores asociados al desarrollo de cardiopatía hipertensiva: una cohorte prospectiva, en Bayamo, Cuba
Factors associated to hypertensive heart disease development: a prospective cohort study in Bayamo, Cuba
Resumen
INTRODUCCIÓN La afección de órganos diana por hipertensión arterial que presenta mayor morbilidad y mortalidad es la cardiopatía hipertensiva. Su prevención debería ser objeto de los programas de atención a pacientes hipertensos.
OBJETIVO Identificar la influencia de los diferentes factores de riesgo para el desarrollo de la cardiopatía hipertensiva.
MÉTODOS Realizamos un estudio prospectivo de cohorte en pacientes hipertensos atendidos en la consulta especializada de hipertensión arterial de la policlínica de especialidades del Hospital General Universitario “Carlos Manuel de Céspedes” del municipio Bayamo, Cuba, desde el 1ro de enero de 2000 hasta el 31 de diciembre de 2009.
RESULTADOS El análisis multivariado mostró una relación estadística significativa independiente entre la mayoría de los factores y el riesgo de aparición de la cardiopatía. El lugar más relevante lo ocupó la falta de control adecuado de la presión arterial (HR: 2,022; IC 95%: 1,659-2,465; p<0,005) seguido por el estadio 2 de la hipertensión arterial (HR: 2,015; IC 95%: 1,715-2,366; p< 0,005). Otros factores con HR significativos fueron la microalbuminuria (HR=1,9; IC 95%: 1,6-2,2) y la edad mayor de 60 años (HR=1,6; IC 95%: 1,4-1,9).
CONCLUSIONES Varios factores de riesgo deberán tenerse en cuenta para la prevención de cardiopatía hipertensiva en pacientes hipertensos.
Introducción
Entre las enfermedades cardiovasculares, la hipertensión arterial (HTA) sobresale. Posee una alta prevalencia en la población y en particular, después de los 60 años de edad en individuos de ambos géneros. Es además, uno de los principales factores de riesgo cardiovascular y causa directa de gran parte de la mortalidad y de la morbilidad en los países desarrollados [1].
La hipertensión arterial está relacionada con la aparición de la enfermedad isquémica cardiaca, la insuficiencia cardiaca, la enfermedad vascular cerebral, la nefropatía y otras alteraciones orgánicas y funcionales originadas por las lesiones microvasculares que provoca [1],[2].
La afección a órganos diana por hipertensión arterial que presenta mayor morbilidad y mortalidad es la cardiopatía hipertensiva. Esta se define como un complejo y variable conjunto de efectos que provoca en el corazón la elevación crónica de la presión arterial, y se caracteriza por la presencia de signos anatómicos o bioquímicos de hipertrofia ventricular izquierda o disfunción ventricular diastólica o sistólica, de isquemia miocárdica y de alteraciones del ritmo cardíaco [1],[3],[4].
Aunque se conoce la importancia de la sobrecarga hemodinámica que ocasiona la hipertensión arterial en el desarrollo de la cardiopatía hipertensiva, también existe un número importante de procesos patológicos mediados por hormonas, factores de crecimiento, citocinas y otras moléculas que, al accionar sobre el cardiomiocito y el resto de los componentes celulares y no celulares del miocardio de un paciente hipertenso, pueden explicar el desarrollo de la hipertrofia ventricular izquierda y del remodelado miocárdico [4].
Asimismo, el papel etiológico que desempeña uno u otro factor de riesgo cardiovascular es un tema de interés médico en la actualidad, porque existen diferencias en determinados patrones culturales, epidemiológicos y clínicos que pueden hacer variar su expresión en latitudes y poblaciones diferentes [1],[3],[4] y originar dudas sobre cuál es la verdadera influencia de cada factor en uno u otro ámbito.
Por ejemplo, no siempre el control de la hipertensión arterial logra evitar la cardiopatía hipertensiva, hechos que indican que la presencia de un grupo de factores en el hipertenso incrementa el riesgo de desarrollar la cardiopatía hipertensiva, y son independientes del control de la hipertensión arterial [1],[2],[3].
Entre estos factores se encuentran: la edad, el consumo elevado de sal en la dieta, las dislipidemias, el tabaquismo, la obesidad, la inactividad física y otros [1],[2],[3],[4],[5],[6]. Al parecer ellos interactúan para provocar la cardiopatía hipertensiva, pero el grado de influencia e independencia de cada uno no está claramente definido. Se encuentran resultados divergentes en varias investigaciones [1],[2],[3],[4],[5],[6] probablemente debido a diferencias en los diseños metodológicos y los criterios empleados para el diagnóstico de cardiopatía hipertensiva.
Sin embargo, a pesar de la existencia de investigaciones sobre los factores de riesgo de la cardiopatía hipertensiva y la importante contribución que tienen en el conocimiento de esta temática, se justifica continuar su estudio por los siguientes motivos: la elevada incidencia y prevalencia de la cardiopatía hipertensiva incrementa la mortalidad y discapacidad por enfermedades cardiovasculares en países desarrollados y en vías de desarrollo como Cuba y se desconoce con exactitud la contribución independiente de sus factores de riesgo en la aparición de la cardiopatía en latitudes como la cubana. Un conocimiento necesario para la confección de programas y estrategias de prevención efectivas.
Ante este hecho, en el presente trabajo nos propusimos como objetivo evaluar la influencia de los diferentes factores de riesgo para el desarrollo de la cardiopatía hipertensiva.
Métodos
Realizamos un estudio prospectivo de cohorte en pacientes hipertensos atendidos en la consulta especializada de hipertensión arterial de la policlínica de especialidades del Hospital General Universitario “Carlos Manuel de Céspedes” del municipio Bayamo, Cuba, desde el 1ro de enero de 2000 hasta el 31 de diciembre de 2009. Los enfermos atendidos tuvieron cuatro consultas por año.
Criterios de inclusión y exclusión
Fueron incluidos pacientes hipertensos con edad igual o mayor a 18 años y antecedente personal de hipertensión arterial esencial de cinco años o más, que no tuvieran cardiopatía hipertensiva (se tuvo presente la ausencia de criterios diagnósticos que se describen más adelante en la operacionalización de la variable dependiente).
Se excluyeron de la investigación a los pacientes con cardiopatía isquémica. A pesar de su elevada frecuencia en el paciente hipertenso, en la presente investigación se pretende evaluar los efectos aislados de la hipertensión arterial, por lo que la inclusión de pacientes con cardiopatía isquémica podría inducir a confusión. Por igual motivo se excluyeron los enfermos con trastornos de la conducción interventricular y auriculoventricular; además, se tuvo en cuenta que los pacientes no padecieran otros estados mórbidos que pudieran provocar la cardiopatía. Se excluyeron entonces pacientes con una miocardiopatía diagnosticada (en cualquiera de sus formas clínicas), diabetes mellitus, enfermedades tiroideas, insuficiencia renal crónica y enfermedades inflamatorias crónicas intestinales y del colágeno. También se excluyeron pacientes que se encontraran en tratamiento con citostáticos al momento de ser evaluados para el estudio.
Trayectoria típica de los pacientes
Los pacientes que integraron la cohorte procedían del registro de la consulta especializada de hipertensión arterial del centro hospitalario. Los mismos habían sido referidos al hospital desde las consultas de hipertensión arterial de cada área de salud (atención primaria) por los especialistas responsables. Los pacientes que integraron la cohorte fueron reclutados durante los dos años previos al inicio de la investigación, al cumplir los criterios de inclusión; la cohorte comenzó a evaluarse el 1ro de enero de 2000.
A cada paciente se le realizó, en la entrevista inicial, interrogatorio y examen físico detallados, para obtener los datos necesarios que serían objeto de estudio. Posteriormente, las evaluaciones clínicas se realizaron con periodicidad trimestral en el primer año e incluían el análisis de los datos paraclínicos; mientras que el ecocardiograma y el electrocardiograma se practicaron con una frecuencia semestral. A partir del segundo año hasta los diez años el seguimiento se realizó con una frecuencia semestral.
Durante el estudio todos los enfermos recibieron un tratamiento médico inicial uniforme basado en el protocolo terapéutico que fue aprobado por el Comité de Ética de la Investigación del Hospital y descrito en la guía cubana para el tratamiento de la hipertensión arterial vigente en 1998. Este tratamiento se personaliza de acuerdo a la edad del enfermo, el color de la piel, otros factores de riesgo y contraindicaciones posibles. En general el protocolo de tratamiento incluye un inhibidor de la enzima convertidora de la angiotensina II más un diurético; anticálcicos solos o combinados con un diurético o un beta-bloqueador solo o combinado con un diurético; según el grado de hipertensión arterial del enfermo.
Características la muestra
Durante los dos años previos al inicio de la evaluación de la cohorte asistieron a consulta 3817 pacientes. Procedentes de áreas urbanas eran 2646 (69,32%) y de áreas rurales 1171 (30,68%), todos procedentes de la provincia de Granma (capital Bayamo). Con los criterios señalados antes, se aceptaron en el estudio 2551 pacientes. Durante el seguimiento de los enfermos (diez años) en la consulta de hipertensión arterial hubo 237 fallecidos por causas ajenas a la cardiopatía hipertensiva y 211 bajas por diversas causas (abandono de la consulta, traslado a otra provincia o aparición de enfermedades excluyentes). Asimismo, salieron de la cohorte aquellos pacientes a los cuales se les hiciera el diagnóstico de cardiopatía hipertensiva antes del primer año de seguimiento, al no poderse evaluar en estos pacientes adecuadamente el efecto de los factores investigados. Finalmente se incluyeron en el estudio 2103 individuos.
Se definió como momento cero o inicio de la cohorte el 1ro de enero de 2000. Una vez que se inició la cohorte se decidió no incluir más pacientes (cohorte cerrada). Cada evaluación individual concluía cuando el paciente desarrollaba la cardiopatía hipertensiva o al concluir los diez años de estudio en pacientes que no desarrollaron cardiopatía hipertensiva.
Delimitación y operacionalización de las variables
Variable dependiente: dos categorías, desarrollar la cardiopatía hipertensiva o no. Se consideró con el mencionado diagnóstico a todo paciente hipertenso que durante su seguimiento comenzara a cumplir con los siguientes criterios:
- Patrón ecocardiográfico de hipertrofia ventricular izquierda: se aplicó la fórmula de Dévereux [7] (masa del VI en gramos) = 0,8 (1,04 [diámetro diastólico ventricular izquierdo + espesor pared posterior + espesor septum interventricular]3 - [diámetro diastólico ventricular izquierdo])3 + 0,6. Se consideró con hipertrofia al valor ≥ 125 g/m2 en varones y de ≥ 110 g/m2 en las mujeres.
- Disfunción diastólica o sistólica: (por ecocardiograma) manifestaciones clínicas de insuficiencia cardíaca de reciente comienzo; [8],[9] unido a los hallazgos ecocardiográficos descritos antes.
- Arritmia: se consideró a la fibrilación atrial persistente de larga evolución y la permanente no causada por las valvulopatías, miocardiopatías, miocarditis, fármacos y drogas. Para su diagnóstico se tuvo en cuenta la historia clínica ambulatoria del paciente, el interrogatorio y examen físico. La confirmación se obtuvo con un electrocardiograma estándar de 12 derivaciones, de acuerdo con los criterios propuestos por el Colegio Americano de Cardiología y la Asociación Americana del Corazón [10]. El trazado electrocardiográfico se realizó por la enfermera de la consulta con electrocardiógrafo digital portátil (CARDIOCID-BB, modelo A5102).
El ecocardiograma se realizó por dos cardiólogos con más de 15 años de experiencia y especializados en ecocardiografía. Se utilizó un equipo ASAOTE Caris PLUS y se aplicaron las normativas de la Asociación Americana de Ecocardiografía.
Variables independientes: aquellos factores cuya influencia en la aparición de la cardiopatía hipertensiva se estaba evaluando y que se describen a continuación. Todas las variables se dicotomizaron, una categoría representaba a lo que llamaremos expuestos (que, según conocimiento previo implicaba mayor probabilidad de desarrollar la cardiopatía) y la otra a los que consideraremos como no expuestos.
La edad se cuantificó en años cumplidos, se consideraron expuestos a los pacientes mayores de 60 años.
El sexo se dividió en masculino (expuestos) y femenino.
El hábito de fumar fue agrupado en dos categorías: fumadores (expuestos) si consumían diariamente o casi a diario cigarrillos, tabacos o pipa independiente del número fumado, y los exfumadores de menos de un año, y como no fumadores los que no tenían el hábito o lo habían abandonado más de un año antes.
Como alcoholismo (expuestos) se consideró a la ingestión mayor de 1 onza de alcohol puro diario, que equivale a 1 onza (20 ml) de etanol, 8 onzas (240 ml) de vino, 24 onzas (720 ml) de cerveza, 1 y ½ onza (45ml) de ron. En el caso de las mujeres y los pacientes de bajo peso (para la talla) se consideraba expuesto al que consumía 15 ml por día o más de cualquier tipo de bebida alcohólica [11].
La obesidad fue establecida según el cálculo del índice de masa corporal (IMC: peso en kilogramos/ talla en m2). Se consideraba expuesto a todo sujeto con índice de masa muscular mayor o igual a 30 o con una circunferencia de la cintura mayor o igual de 102 cm para los hombres y de 88 cm para las mujeres.
Sedentarismo: una persona sedentaria es la que invierte diariamente menos de un número determinado de minutos en actividades de ocio que consuman 4 equivalentes metabólicos o más (actividad física equivalente o superior en gasto a caminar a paso rápido más de 6 km/h o paseando en bicicleta entre 16‐19 km/h). También se tiene en cuenta el tipo de profesión del paciente. Para la operacionalización de la variable a los pacientes se les realizaron preguntas basadas en datos obtenidos del análisis de estudios que relacionan al sedentarismo y las enfermedades cardiovasculares, [12],[13] y se relacionan a continuación:
1. ¿Qué tipo de profesión realiza?
Respuestas posibles:
a) Con profesión de inactividad o poca actividad física: usualmente sentado o de pie durante todo el día y camina poco.
b) Profesión que genera consumo de energía por el paciente (ejemplo: constructores, obreros agrícolas, estibadores entre otros).
2. ¿Qué tipo de ejercicio físico realiza durante su tiempo libre?
Respuestas posibles:
a) No hago ejercicio.
b) Alguna actividad física o deportiva (al menos 25 minutos para las mujeres y 30 para los hombres) varias veces al mes.
c) Actividad física regular (al menos 25 minutos para las mujeres y 30 para los hombres), varias veces a la semana.
d) Entrenamiento físico diario.
Se consideraban sedentarios los que respondieron de forma positiva a la opción 1a y 2a. El resto se consideró no sedentario.
Exceso de sal en la dieta. Se consideraba expuesto a aquel sujeto que tuviera una ingestión de sal superior a 5 gramos/día; esto equivale a más de una cucharadita de postre rasa para cocinar, distribuida entre los platos confeccionados en el almuerzo y comida. También se incluyó como expuestos a los pacientes con consumo de productos panificados o que empleaban sal de mesa (tres o más veces a la semana) [11],[14]. Para lograr mejor precisión en las respuestas se tuvieron en cuenta los alimentos consumidos, según cantidad y frecuencia, el contenido de sodio de los alimentos consumidos más frecuentemente, la cantidad de sal añadida en la mesa y al cocinar y la ingesta de alimentos con alto contenido en sodio; para ello nos auxiliamos de las siguientes preguntas.
1. ¿Le añade (o en su casa añaden) más de una cucharadita de postre rasa de sal por persona para cocinar, distribuida entre los platos confeccionados en el almuerzo y comida?
Respuestas posibles
a) Si
b) No
2. ¿Le añade sal a la comida después de elaborarla o usa saleros de mesa?
Respuestas posibles
a) Sí, todos o casi todos los días
b) Ocasionalmente (menos de tres veces a la semana)
c) Nunca
3. ¿Ingiere alimentos salados? Como: alimentos en conservas y embutidos (tocino, jamón, sardinas, aceitunas, spam, jamonadas, perro caliente, salchichas, entre otros); alimentos que tienen adición de sal (galletas, pan, rositas de maíz, maní, entre otros, salsas y sopas en conservas, queso, mantequilla, mayonesa, alimentos conservados con sal); otros alimentos procesados (refrescos embotellados, gaseados y cervezas, encurtidos, saborizantes artificiales para las comidas) u otros alimentos salados (salsa de soja, salsa de pescado, salsa de tomate, salsas de especialidades locales).
Respuestas posibles
a) Sí, todos o casi todos los días.
b) Ocasionalmente (menos de tres veces a la semana).
c) Nunca.
Fue clasificado con exceso de sal en la dieta (expuesto), quien respondió a cualquiera de las siguientes opciones: 1a, 2a o 3a.
Los marcadores biológicos que se seleccionaron como posibles factores de riesgo fueron colesterol, ácido úrico, triglicéridos, HDL-colesterol, glucemia, proteína C reactiva, creatinina, microalbuminuria y el cociente colesterol/HDL. Las muestras sanguíneas para cada uno de los exámenes de laboratorio se obtuvieron en ayunas (8 a 12 horas), y fueron centrifugadas a temperatura ambiente a 2000 rpm durante 10 minutos. La creatinina, ácido úrico, colesterol, HDL-colesterol, triglicéridos y glucemia, fueron medidos con el autoanalizador HITACHI 902® en las primeras 24 horas después de su extracción y fueron expresados los dos primeros en µmol/l y el resto en mmol/l. La determinación de todos los estudios se realizó por métodos enzimáticos.
Los puntos de corte para la dicotomización de cada una las variables del laboratorio, empleados en el análisis estadístico uni y multivariado, se establecieron de acuerdo con un método para buscar punto de corte óptimo propuesto en la literatura y que se explica más adelante. De esta manera se establecieron como puntos de corte que definían a los “expuestos” a los siguientes valores: colesterol sérico por encima de 4,8 mmol/l, trigliceridemia mayor de 1,7 mmol/l, HDL-colesterol menor de 1,5 mmol/l, cociente colesterol/HDL mayor de 4, glucemia en ayunas mayor de 5,4 mmol/l, creatinina mayor de 80 µmol/l y ácido úrico mayor de 375 µmol/l. La proteína C reactiva se determinó mediante el método de determinación cuantitativa turbidimétrico y se consideraban expuestos los pacientes con valores por encima de 4 mg/l. Se consideró a los pacientes con microalbuminuria expuestos cuando sus cifras oscilaron desde 0,02 hasta 0,2 g/l en 24 horas [1] y se cuantificó mediante la técnica Microalb-Látex (consiste en la dosificación de dicha sustancia en la orina del primer vaciado de la mañana). El valor de las variables cuantitativas resultó del promedio de tres resultados en las tres primeras consultas del primer año incorporado el paciente al estudio.
Control de la hipertensión arterial. Se definieron como pacientes controlados aquellos con cifras de presión arterial inferiores a 140 y 90 mmHg (sistólica y diastólica respectivamente) en el 100% de las tomas en consulta durante cada año de seguimiento hasta que apareció la cardiopatía hipertensiva o concluyó la investigación (cuatro tomas al año como mínimo) estando bajo tratamiento médico, y no controlado el que no cumpliera con los criterios anteriores, para dicha definición se tuvieron en cuenta las normas cubanas de hipertensión arterial [11],[15]. También se incluyeron las tomas en otros contactos con el sistema de salud fuera de la consulta, por cualquier motivo (para ello se instruyó a los pacientes que debían traer por escrito el valor de la presión arterial), para garantizar la autenticidad de esta variable se le entregó a cada paciente una planilla con la siguiente información: fecha, hora, valores de presión arterial, firma y cuño del médico que lo asistió; este documento lo mostraba el día de la consulta de hipertensión arterial de seguimiento.
Por último, se consideró el tiempo de evolución y el estadio de hipertensión arterial. En el primer caso los pacientes fueron agrupados en dos categorías: pacientes con un tiempo de evolución entre 5 y 15 años, y pacientes con un tiempo de evolución mayor de 15 años (expuestos). El estadio de la hipertensión arterial se clasificó según la propuesta del 7mo informe de la NYHA (New York Heart Association) y se tuvieron en cuenta las medidas propuestas para la correcta clasificación y toma de la presión arterial [16].
Para la toma de la presión arterial se utilizaron esfigmomanómetros aneroides y de mercurio previamente calibrados por la Oficina Territorial de Normalización y Calidad (OTN), acreditada para tales fines. Los datos se obtuvieron en las consultas durante las diferentes entrevistas realizadas por los autores (cada tres meses el primer año de la cohorte y cada seis meses los siguientes nueve años), previo conocimiento y consentimiento del paciente.
Análisis estadístico
El análisis estadístico comenzó por la caracterización de la muestra, lo que implicó una descripción de todas las variables. Para las variables cuantitativas se determinaron las medias y desviaciones estándar, junto con los valores mínimos y máximos de cada distribución. Mientras que para las variables cualitativas se obtuvieron las frecuencias absolutas y relativas (porcentajes).
Análisis univariado
Para valorar la asociación entre las variables cualitativas y el riego de desarrollar la cardiopatía hipertensiva se empleó el test de Ji-Cuadrado de Mantel. La magnitud de las asociaciones se estimó mediante el cálculo de los riesgos relativos (RR, expuestos/no expuestos) de adquirir la cardiopatía hipertensiva entre 1 y 10 años. Se obtuvieron estimaciones puntuales y por intervalo de confianza (del 95%) de los riesgos relativos. Para cada variable se probó la hipótesis de que el riesgo relativo poblacional fuese igual a 1 con un nivel de significación de 0,05.
Para el análisis univariado de las variables cuantitativas se siguió igual procedimiento. Las variables fueron dicotomizadas buscando los llamados puntos de corte óptimos. Para la búsqueda de los posibles puntos de corte no se consideraron los valores más extremos de la variable a ambos lados, por debajo del percentil 5 y por encima del percentil 95. Igualmente (debido al aumento de la probabilidad de error de tipo I al utilizar varias pruebas de hipótesis), utilizamos para corregirlo la fórmula siguiente: p = −3.13 pmin(1 + 1.65 Ln(pmin)), donde pmin es el valor de probabilidad mínimo obtenido y p es el valor corregido. Se eligió como punto de corte óptimo al valor de C para el que se obtuvo el resultado de Ji-Cuadrado más elevado (o lo que es lo mismo el que correspondió a un menor valor de p) para todos los valores de las variables que se dicotomizaron. De esta manera se seleccionó como punto de corte para cada variable el valor que mejor separa a los pacientes entre los que presentaron cardiopatía hipertensiva y los que no la presentaron [17],[18].
Análisis multivariado
Utilizamos el modelo de riesgos proporcionales de Cox con todas las variables independientes, se estimaron los coeficientes de regresión (β), el error estándar de cada coeficiente (ES). Se probó la significación de cada coeficiente (hipótesis nula β=0) con el estadígrafo de Wald y la prueba Ji cuadrado correspondiente. Se estimaron además los cocientes de riesgo (hazard ratio, HR) como exp(B) con intervalo de confianza (IC) del 95%. La función de riesgos proporcionales de Cox permite modelar el riesgo de la ocurrencia de la cardiopatía hipertensiva en cada instante del tiempo en función de diferentes covariables. Los cocientes de riesgo (HR) estiman cuántas veces mayor es el riesgo de desarrollar cardiopatía hipertensiva en expuestos con respecto a no expuestos de cada variable, a la vez que se controlan todas las demás. El ajuste de la función de regresión de Cox, que equivale a la estimación de sus parámetros se realizó por el método de máxima verosimilitud (prueba ómnibus en SPSS). Se consideraron como casos censurados a todos los pacientes que no desarrollaron la cardiopatía hipertensiva durante los diez años que duró la cohorte (se emplearon tanto en el análisis univariado como multivariado) y aquellos que cumplieron los criterios de salida de la cohorte fueron también incluidos en el análisis multivariado como datos censurados.
Consideraciones éticas
En la presente investigación se cumplieron los preceptos éticos básicos de los procesos investigativos clínico-epidemiológicos de estudios observacionales. La dirección del hospital y el comité de ética del centro, dieron su aprobación. Informamos a los pacientes potencialmente elegibles sobre el estudio y se les preguntó sobre su acuerdo en participar. Igualmente se les aseguró que sus datos de identidad personal no serían revelados. Los pacientes recibieron además el tratamiento pertinente a su enfermedad durante todo el tiempo que duró el estudio. Ningún paciente declinó participar en el estudio.
Resultados
De los 2103 pacientes de la cohorte, 701 desarrollaron la cardiopatía hipertensiva, para un 33,33%.
Los pacientes con edades mayores de 60 años representaron el 46,8% de la casuística y hubo un discreto predominio de los enfermos del sexo masculino (50,6%). La mayoría de los pacientes clasificaron en el estadio 1 de la hipertensión arterial (61,2%) y de ellos no estaban controlados el 38,8% (Tabla 1).
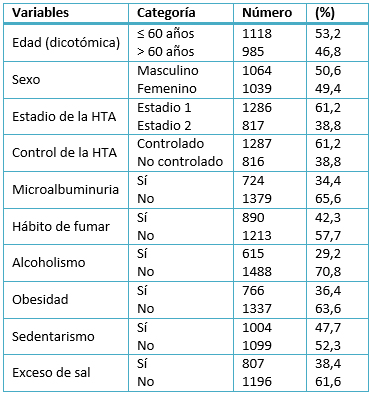
Tabla 1. Caracterización de la muestra. Variables cualitativas
En la tabla 2, se observa el resumen de los datos de las variables cuantitativas. Las mayores variaciones de acuerdo a su coeficiente de variación las tuvieron las variables: Proteína C reactiva tiempo de evolución de la hipertensión y triglicéridos. Los valores medios de todas las variables en general estuvieron en el rango de normalidad.
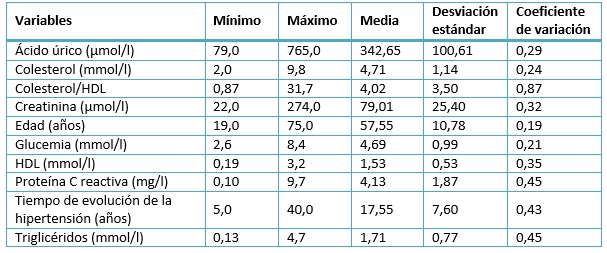
Tabla 2. Caracterización de la muestra. Variables cuantitativas
El resultado del análisis univariado de las variables cualitativas, se muestra en la Tabla 3. Con excepción del alcoholismo (RR= 1,114; p= 0,104) y el sexo masculino (RR= 1,002; p= 0,975), todas las variables cualitativas mostraron un riesgo relativo significativamente mayor de uno. Sobresale el no control de la presión arterial que incrementó el riesgo de desarrollar la cardiopatía hipertensiva a más de tres veces (RR= 3,030; p< 0,005) en comparación con los pacientes controlados.
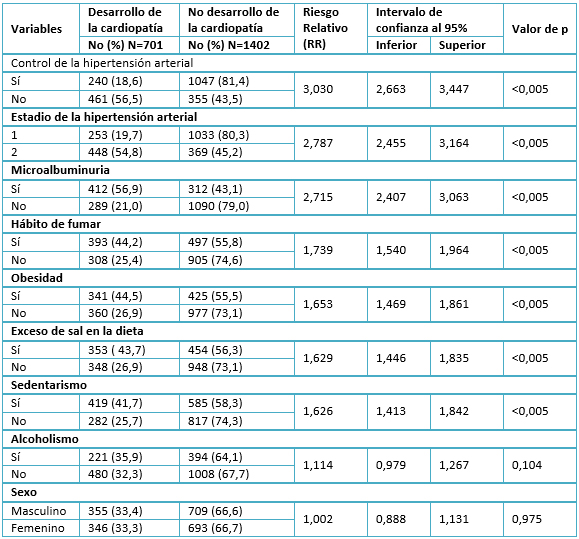
Tabla 3. Análisis univariado de las variables cualitativas
En la tabla 4 se presentan los resultados del análisis univariado de las variables cuantitativas, todas alcanzaron un riesgo relativo significativamente mayor de uno. Se distingue como el factor de mayor importancia la proteína C reactiva, al incrementar el riesgo de desarrollar la cardiopatía hipertensiva a 4,177 veces (IC 95%= 3,528-4,946; p<0,005) en los expuestos respecto a los no expuestos; seguido de la edad mayor de 60 años (RR: 3,601; IC 95%: 3,097-4,187; p<0,005) respecto a los menores de 60 años.
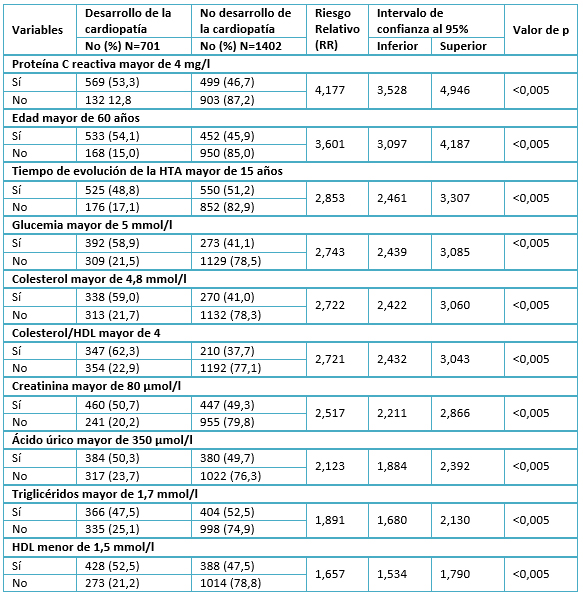
Tabla 4. Análisis univariado de las variables cuantitativas, dicotomizadas.
En la tabla 5 se muestra el resultado del análisis multivariado, donde se evidencia la relación de cada variable sobre la probabilidad de desarrollo de la cardiopatía hipertensiva en años, a la vez que se controlan todas las demás. Observamos que existió una relación estadística significativa entre que la mayoría de los factores de riesgo y la aparición de la cardiopatía hipertensiva.
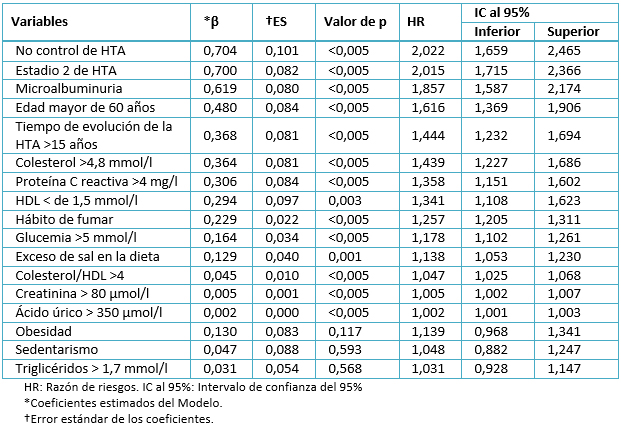
Tabla 5. Resultados de la aplicación del modelo de Cox multivariado
El lugar más relevante lo presentó el no control de la presión arterial (β: 0,704; HR: 2,022; IC del 95%: 1,659-2,465) seguido de clasificar en el estadio 2 de la hipertensión arterial (β: 0,700; HR: 2,015; IC del 95%: 1,715-2,366) y tener microalbuminuria (β: 0,619; HR: 1,857; IC del 95%: 1,587-2,174).
Discusión
La hipertensión arterial es uno de los factores de riesgo cardiovascular más importante, por lo que su control cobra especial trascendencia.
De forma similar a la presente investigación, Cuspidi et al. [19] demostraron una importante relación con el índice de masa ventricular izquierda (β =0,167, P< 0,0001) e hipertensión sistólica por encima de 140 mmHg. Un estudio norteamericano [20] confirmó un riesgo de mortalidad por enfermedad cardiovascular de 1,89 (IC 95% 1,48–2,40) veces mayor en los pacientes hipertensos no controlados que en los controlados. Asimismo, Peralta et al. [21] encontraron mayor incidencia de eventos cardiovasculares en pacientes con hipertensión arterial sistólica por encima de 150 mmHg.
Los cambios funcionales (modificación de la permeabilidad celular, aumento de la síntesis de proteínas intracelulares y de la matriz extracelular) y estructurales (hipertrofia ventricular izquierda, remodelado, fibrosis, disfunción diastólica y de la microcirculación hasta la cardiopatía terminal) del miocardio que ocurren en el paciente hipertenso [3],[4],[8],[22] explican el por qué la elevada incidencia de cardiopatía hipertensiva en los individuos con presión arterial no controlada, como se puso de manifiesto en la presente investigación.
Al igual que en el presente estudio, varios autores [19],[20],[21],[22] confirmaron que los pacientes con valores de presión arterial iguales o superiores a 160/100 mmHg) se asociaron con mayor crecimiento ventricular, disfunción cardíaca y muerte. También León Álvarez y Pérez Caballero [23] en un estudio nacional demostraron que más del 90% de los pacientes con este factor tenían complicaciones cardiovasculares.
Estos resultados indican una relación continua, consistente e independiente entre la hipertensión arterial y el riesgo de complicaciones cardiovasculares. La presión arterial alta significa mayor posibilidad de un ataque cardíaco e insuficiencia cardíaca (por cada incremento de 20 mmHg en la presión arterial sistólica, se duplica dicha probabilidad) [15].
Las consecuencias de la hipertensión arterial crónica sostenida, sobre el corazón y los vasos sanguíneos han sido bien demostradas [4],[8],[24],[25]. Por ello, es necesario reducir la presión arterial sistólica por debajo de 150 mmHg, sobre todo en pacientes mayores de 60 años [26].
La microalbuminuria es un importante factor para predecir el riesgo cardiovascular. Tanto es así, que existe una elevada prevalencia de hipertrofia ventricular izquierda concéntrica y deterioro subclínico del ventrículo izquierdo, en sujetos con microalbuminuria [1],[27],[28]. Estos hallazgos coinciden con nuestra investigación.
Los resultados antes expuestos, se explican por la estrecha relación de la microalbuminuria con diferentes alteraciones fisiopatológicas, tales como: la resistencia a la insulina, la disfunción endotelial, las dislipidemias, la sensibilidad a la sal e incremento de la angiotensina II. Así, se produce un proceso inflamatorio que ocasiona disfunción de las membranas celulares, a nivel renal y cardíaco [28],[29].
Straina et al. [30] y Yeboah et al. [31] demostraron una asociación significativa (p < 0,001) entre el hábito de fumar y el aumento de la masa del ventrículo izquierdo y la hipertrofia ventricular izquierda en pacientes con disfunción microvascular, y fue independiente de las cifras de presión arterial; mientras que Halperin et al. [32] encontraron un riesgo relativo de 1,15 (p= 0,006) de desarrollar hipertensión arterial y sus complicaciones en fumadores, estos resultados coinciden con el presente estudio. La exposición activa al humo del tabaco puede ocasionar disfunción vasomotora, aterogénesis, activación del sistema nervioso simpático y malas respuestas al tratamiento, [32],[33],[34] hechos que pueden explicar los hallazgos en la actual investigación.
En personas hipertensas y obesas el riesgo de hipertrofia ventricular izquierda se duplica. Semejante a nuestros resultados, Ärnlöv et al. [35] y Woodiwiss et al. [36] encontraron mayor riesgo de complicaciones cardiovasculares en pacientes obesos, el efecto fue independiente de los valores de presión arterial. Aunque los mecanismo por los cuales la obesidad induce el desarrollo de hipertensión arterial y sus complicaciones no están del todo claro, existe una la relación compleja entre la obesidad y las enfermedades cardiovasculares, debido a los diferentes mecanismos fisiopatológicos que abarcan gran cantidad de factores y que interactúan de manera compleja; sobresalen la retención de sodio, la resistencia a la insulina, la inflamación subclínica, la activación neurohormonal, las altas concentraciones de leptina, el incremento de la oxidación de ácidos grasos libres en el miocardio, depósito de grasa en el corazón y la capacidad del tejido adiposo de sintetizar gran cantidad de hormonas e interleucinas [36],[37],[38],[39],[40].
Semejante a nuestros resultados, otros estudios demuestran asociación entre el exceso de sal en la dieta y el desarrollo de hipertensión arterial, el no control de la misma y el desarrollo de la cardiopatía hipertensiva [41],[42],[43]. La vinculación entre el consumo elevado de sal en la dieta con la hipertensión arterial y sus complicaciones, se debe a que la sal en exceso incrementa la actividad plasmática de la renina y demás componentes del eje, reduce el péptido natriurético cerebral y el aclaramiento de creatinina, así como el aumento de la retención de líquidos y de la rigidez arterial [44].
Por otro lado, existe una relación inversa entre la práctica de ejercicios y el nivel de presión arterial y es independiente de la adiposidad; la hipertensión arterial es más frecuente en individuos físicamente inactivos. Mientras que el ejercicio disminuye la resistencia a la insulina e influye favorablemente en la coagulación y la fibrinólisis, reduce el estrés oxidativo y modifica el perfil lipídico, además mejora la función cardíaca y atenúa el desarrollo de la hipertensión arterial y sus complicaciones [45]. Estos hechos pueden explicar nuestros resultados.
A diferencia de los hallazgos en la presente serie, otros autores citan una relación entre el alcoholismo y el riesgo de complicaciones cardiovasculares en pacientes hipertensos [46],[47],[48]. La mayoría de los pacientes investigados en nuestro estudio eran bebedores ligeros, aspecto que probablemente tuviera un efecto protector.
El sexo masculino no constituyó mayor riesgo para el desarrollo de la cardiopatía hipertensiva. Aunque la hipertensión arterial se presenta en los hombres más tempranamente y está asociada con otros factores de riesgo cardiovasculares, se ha observado que después de la menopausia, el riesgo se iguala en ambos sexos e incluso suele ser superior en el femenino [43].
Desde que se hizo evidente la importancia de la inflamación en los estadios de la aterosclerosis y en la génesis de eventos cardiovasculares, la determinación de la proteína C reactiva ya es un estudio común en muchos centros y se le ha atribuido valor predictivo. Tal como sucedió en nuestra investigación, varios autores encontraron asociación entre la proteína C reactiva y el riesgo de enfermedades cardiovasculares [49],[50],[51],[52]. La proteína C reactiva es un biomarcador de procesos activos vasculares, que ejerce una acción directa sobre la función y morfología cardíaca y puede contribuir causalmente con el pronóstico de un paciente hipertenso [52],[53],[48].
La edad influye en los procesos biológicos al resumir todos los cambios ligados al envejecimiento; su valor como factor predictivo está reconocido casi en todas las enfermedades, la hipertensión arterial y sus complicaciones no son excepciones. Coincidiendo con el presente estudio, Akasheh et al. [54] demostraron mayor asociación (coeficiente de regresión= 0,714; p= 0,0008) entre el riesgo de hipertrofia ventricular izquierda e hipertensión arterial diastólica en individuos mayores de 57 años.
Otro factor de importancia en la génesis de la cardiopatía hipertensiva es el tiempo de evolución de la hipertensión arterial, como se demostró en la presente investigación. Después de 10 años de padecer hipertensión arterial se incrementa el riesgo de eventos cardiovasculares desde un 15% hasta un 30% y, si se suma el daño orgánico subclínico, este valor puede ser considerable. Los cambios hemodinámicos, humorales e inflamatorios observados en el hipertenso son consecuencia de la elevación crónica de la presión arterial, presentes incluso en el paciente controlado y son los causantes de las lesiones orgánicas, principalmente del miocardio, aspecto que le confiere un valor predictor [1],[4],[8].
Así, dada la naturaleza altamente versátil de la hipertensión arterial y su impacto progresivo, es necesario cambiar el enfoque de la presión arterial casual a un mejor perfil de sobrecarga de ella a largo plazo [55].
En relación con el metabolismo de la glucosa, Cuspidi et al. [19] mostraron que valores mayores de 5,2 mmol/L en ayunas en personas no diabéticas, pero hipertensas, fue un factor riesgo independiente (OR= 1,28) para la cardiopatía hipertensiva, al igual que en nuestro estudio. Por separado, o bien asociada con la hipertensión arterial, la hiperglucemia está relacionada con hipertrofia cardíaca y fibrosis intersticial, arteriosclerosis y disfunción endotelial coronaria que predispone a la isquemia en ausencia de estenosis de estas arterias. También las alteraciones de las funciones sistólica y diastólica ocurren en ausencia de enfermedad valvular o coronaria [23],[56].
Las alteraciones del metabolismo de los lípidos, en general, se han relacionado desde hace más de 70 años con el riesgo de enfermedades cardiovasculares y su pronóstico. Coincidiendo con la presente investigación, Marshall [57] y Piskorz et al. [58] señalaron que los valores elevados de colesterol incrementan el riesgo de hipertrofia ventricular izquierda de forma significativa. Asimismo, Barter et al. [59] citaron que el cociente colesterol/HDL eleva aproximadamente dos veces el riesgo de complicaciones cardiovasculares. Mientras que Ashen y Blumenthal [60] demostraron que no se logra una reducción significativa de la placa de ateroma en individuos con tratamiento para disminuir los niveles de colesterol total y LDL, si no se incrementan los valores de la HDL.
En zonas de la pared vascular con predisposición a las lesiones ateroscleróticas, la hipercolesterolemia plasmática está asociada con un aumento de transcitosis de LDL a través del endotelio vascular. La retención de LDL en la íntima arterial es un paso clave en el comienzo y progresión de la lesión aterosclerótica ya que inicia un proceso inflamatorio local [61]. Estos sucesos son el resultado del desequilibrio entre la entrada y salida de colesterol en la pared arterial, donde predomina el primer componente y los responsables de estos intercambios son las LDL y HDL, respectivamente [62]. De esta manera empeoran los trastornos hemodinámicos y no hemodinámicos que participan en la génesis de la cardiopatía hipertensiva [4],[8]. Elementos que pueden explicar los hallazgos de la presente serie.
Al igual que en nuestra investigación, otros autores encontraron niveles de creatinina por debajo del umbral de insuficiencia renal crónica en pacientes con hipertensión arterial y daño a órganos diana [63],[64]. El riñón tiene importancia en el desarrollo y mantenimiento de la hipertensión arterial, donde un grupo de factores complejos e interrelacionados que incluyen al sistema renina-angiotensina, diversos mediadores inflamatorios y especies reactivas de oxígeno, ocasionan cambios histológicos y funcionales característicos de la lesión renal hipertensiva que, en etapas tempranas, causan microalbuminuria y menor depuración de creatinina. Finalmente, ocurre fibrosis tubulointersticial renal y cardíaca y, como consecuencia, disfunción de ambos órganos [4],[65].
El nivel de ácido úrico aún por debajo del umbral considerado como patológico fue un factor de riesgo para la aparición de hipertensión arterial; según Leiba et al. [66]. También Díaz Arce et al. [67] señalaron igual relación, mientras que Cuspidi et al. [19] encontraron un riesgo mayor de hipertrofia ventricular izquierda en pacientes con ácido úrico elevado. Considerables evidencias soportan el rol causal del ácido úrico y el desarrollo de la hipertensión arterial y sus complicaciones; a través de los cambios inflamatorios y vasculares en la microcirculación renal, activación del sistema renina-angiotensina y disfunción endotelial [68],[69]. Hechos que pueden dar respuestas a nuestros resultados.
La presente investigación concluye demostrando el lugar que ocupan los efectos propios de la hipertensión arterial, la presencia de microalbuminuria y edad avanzada como los factores de mayor asociación con el riesgo de desarrollar la cardiopatía hipertensiva; sin embargo, la obesidad, el sedentarismo y los triglicéridos no constituyeron factores de riesgo independiente. Estos hechos sugieren que a pesar de tener una extraordinaria importancia en el pronóstico del paciente hipertenso, la estrecha relación con otros factores, hace que sus efectos patológicos independientes quedaran menos visibles que otros factores con mayor fuerza de asociación.
Como limitaciones de la presente investigación podemos señalar que no se pudieron estudiar los nuevos predictores de riesgo cardiovascular como la proteína C reactiva hipersensible, endostatina, homocisteína, entre otros. Asimismo, otra limitación fue no poder cuantificar la excreción del sodio urinario para evaluar con más objetividad la ingestión de la sal. Sin embargo, la medición del sodio urinario no es posible realizarla diariamente por su coste ni se puede extender a cada centro de salud del territorio nacional, lo cual limitaría su generalización, por tal motivo se creó una estrategia de preguntas, como se explica en el método, para un acercamiento a la cantidad de sal ingerida aunque fuera aproximado.
Notas
Aspectos éticos
La Revista tiene constancia de que el comité ético científico de Hospital General Universitario Carlos Manuel de Céspedes, tuvo conocimiento sobre este estudio y su posible publicación en una revista de difusión biomédica.
Declaración de conflictos de intereses
Los autores han completado el formulario de declaración de conflictos de intereses del ICMJE, y declaran no haber recibido financiamiento para la realización del reporte; no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado, en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. Los formularios pueden ser solicitados contactando al autor responsable o a la dirección editorial de la Revista.
Financiamiento
Los autores declaran que no hubo fuentes de financiación externas.

