Publicado el 1 de junio de 2009 | http://doi.org/10.5867/medwave.2009.06.3992
ABC del paciente críticamente enfermo
ABCs in the critically ill patient
Resumen
Este texto completo es una transcripción editada y revisada de la conferencia que se dictó en el XLVIII Congreso Chileno de Pediatría realizado en Viña del Mar entre el 26 y el 29 de Noviembre de 2008. El congreso fue organizado por la Sociedad Chilena de Pediatría bajo la presidencia de la Dra. Lidya Tellerías C.
Introducción
Los niños pueden enfermar gravemente de varios tipos de enfermedades, siendo las más frecuentes las siguientes: respiratorias, infecciosas, neurológicas, accidentes (traumáticos, intoxicaciones) cardiocirculatorias y metabólicas. Todas ellas se manifiestan por alteraciones en aspectos fundamentales del niño que siempre se deben vigilar estrechamente: frecuencia y características de la respiración; temperatura corporal; frecuencia cardíaca; coloración de la piel; estado de hidratación; interés en alimentarse; actividad y estado de conciencia.
La evaluación pediátrica del niño gravemente enfermo se realiza en cuatro etapas: evaluación inicial o general y evaluación primaria, secundaria y terciaria.
Evaluación general del paciente pediátrico
La evaluación general consiste en la búsqueda de claves auditivas y visuales dadas por la apariencia, trabajo respiratorio y circulación del paciente, para determinar si hay amenaza inmediata para su vida y por lo tanto, si necesita manejo inmediato o reanimación. Estas claves son:
- Apariencia: interacción con el medio, tono muscular, posibilidad de consolar al niño y forma en que éste mira, llora y habla.
- Trabajo respiratorio: presencia de aleteo nasal, retracciones, signos de esfuerzo respiratorio y sonidos anormales como sibilancias, estridor, quejido y boqueo.
- Circulación: basta con mirar al paciente para determinar la presencia de alteraciones de la circulación, ya que éstas se manifiestan en la piel, la cual se puede ver pálida, moteada, grisácea, sangrante, sudorosa o eritematosa.
Evaluación primaria
Si la evaluación general demuestra que el paciente no tiene una condición que necesite una reanimación inmediata, se procede a realizar la evaluación primaria, en la cual se determina el estado de las funciones cardiovascular y neurológica con el objetivo de categorizar al paciente para implementar una acción o tratamiento. Recién en este momento se necesita tocar al paciente con las manos para aplicar el ABCDE que enseña el PALS:
A: airway, salvaguardar la vía aérea
B: breathing, conservar la respiración y ventilación
C: circulation, mantener la circulación y controlar las hemorragias
D: déficit neurológico, valorar el estado neurológico
E: exposición y control ambiental, prevenir la hipotermia
A continuación se analizará el manejo ABC del paciente pediátrico críticamente enfermo.
Vía aérea
La A implica determinar si la vía aérea está permeable; para ello se debe observar los movimientos de tórax y abdomen y escuchar los sonidos respiratorios, incluyendo la salida y entrada de aire por la nariz y/o la boca. Según esto se aplicarán las medidas necesarias, como colocar al paciente en posición de confort o permeabilizar la vía aérea mediante tracción de mandíbula para obtener la posición de olfateo; o bien puede ser necesario aspirar orofaringe y nariz a través de la sonda Yankauer, que jamás puede faltar en un servicio de urgencia (Fig. 1).
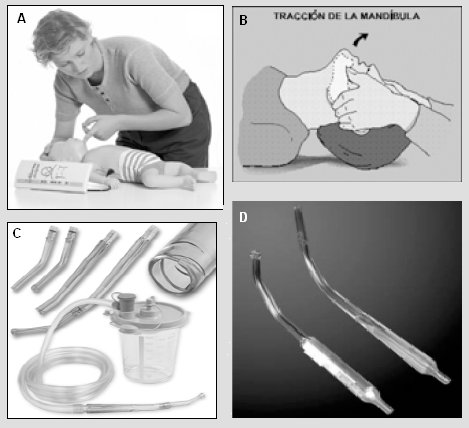 Tamaño completo
Tamaño completo Podría ser necesario aplicar técnicas de liberación de obstrucción por cuerpo extraño, como la maniobra de Heimilich en el niño mayor o la técnica de compresión torácica y dorsal, en el lactante (Fig. 2).
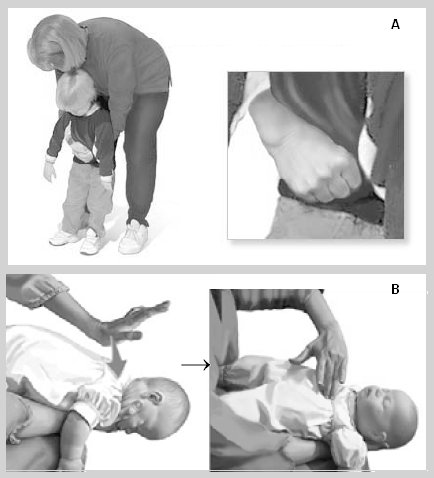 Tamaño completo
Tamaño completo En casos más graves se necesitará de medidas avanzadas para mantener la vía aérea permeable, sea intubación del paciente, remoción de cuerpo extraño a través de una laringoscopía o aplicación de presión positiva (Fig. 3). En situaciones extremas se podría recurrir a la cricotirotomía, pero en pediatría esto es excepcional.
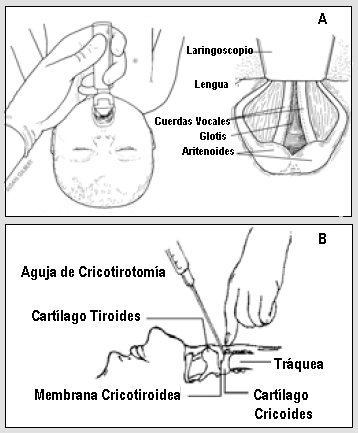 Tamaño completo
Tamaño completo Respiración
La B significa evaluar la frecuencia respiratoria, el esfuerzo respiratorio, el volumen corriente, los sonidos pulmonares y de la vía aérea y la oximetría de pulso.
En la frecuencia respiratoria se debe estar alerta a:
- Frecuencia respiratoria mayor de 60 por minuto, que a menudo es el primer signo de distrés respiratorio y habitualmente va acompañado de otros signos de mayor esfuerzo que orientan a la causa del problema.
- Taquipnea tranquila, no asociada a dificultad respiratoria sino a fiebre alta, dolor, acidosis metabólica por deshidratación o sepsis.
- Disminución o irregularidad de la frecuencia respiratoria: en un niño agudamente enfermo es un signo ominoso, pues sugiere paro inminente.
- Apnea.
En cuanto al esfuerzo respiratorio:
- Se debe buscar signos de aumento del esfuerzo respiratorio, como aleteo nasal, retracciones torácicas, respiración paradójica y quejido.
- Si hay retracción se debe determinar si se asocia a estridor, lo que sugiere una obstrucción de la vía aérea superior (OVAS) o a sibilancias, lo que es compatible con obstrucción baja (OVAB).
- Si hay quejido probablemente es un problema del parénquima pulmonar.
- La respiración paradójica es frecuente en el niño que tiene gran dificultad respiratoria; es un signo de agotamiento y refleja una forma ineficiente de manejar la dificultad respiratoria debido a la debilidad de las paredes torácica y abdominal en los primeros meses de vida.
El volumen corriente se puede evaluar observando cómo excursiona el tórax y cómo entra el aire hacia distal; puede estar disminuido por aumento de la resistencia de la vía aérea, por presencia de respiración superficial (por ejemplo por compromiso de conciencia), o por rigidez pulmonar.
La oximetría de pulso es un método no invasivo que permite detectar la hipoxemia en forma precoz, antes de que se presenten elementos clínicos evidentes como la cianosis. Se debe obtener una curva de pulso adecuada para considerar que la medición de la saturación es confiable.
Con los elementos descritos se puede reconocer precozmente el distrés respiratorio o insuficiencia respiratoria e instaurar una terapia oportuna, la cual inicialmente consiste en:
- A: apoyar la vía aérea con maniobras de apertura, aspirar y remover cuerpos extraños e instalar cánula oro o nasofaríngea si es necesario.
- B: entregar ventilación asistida con bolsa-mascarilla, proveer oxígeno al 100% idealmente con mascarilla de no reinhalación, monitorizar la saturación de oxígeno en forma continua y preparar la intubación mientras se administra todos los medicamentos específicos necesarios, como salbutamol y epinefrina.
- C: realizar monitoreo continuo del ritmo y la frecuencia cardíaca y establecer precozmente accesos venosos para la administración de fluidos y medicamentos.
Circulación
La circulación se evalúa a través de función cardiovascular y de la perfusión hacia los órganos distales:
- La función cardiovascular se evalúa, como ya se dijo, observando color de la piel, temperatura, frecuencia cardíaca, ritmo cardíaco, presión arterial, pulsos y llene capilar.
- La perfusión de los órganos terminales se determina a nivel cerebral, de piel y renal observando estado mental del paciente, color y temperatura de la piel y débito urinario, respectivamente.
Shock
Es fundamental manejar adecuadamente el shock en el ámbito prehospitalario o intrahospitalario, en sala de urgencias o en la unidad de cuidados intensivos (UCI). El shock se define como un estado de disfunción circulatoria con alteraciones en la macro y la microcirculación, que provoca una falla en la entrega de oxígeno y nutrientes para suplir las demandas de los tejidos, resultando en hipoxia tisular.
El shock en el niño puede ser con gasto cardíaco normal, elevado o disminuido. Asimismo puede ser “compensado” o temprano, que se define por la presencia de presión arterial normal, o “descompensado”, como se define al estado clínico caracterizado por una perfusión tisular inadecuada para proveer las demandas metabólicas, más hipotensión, definida como presión arterial menor del percentil 5 para la edad (Tabla I).
 Tamaño completo
Tamaño completo Principios generales del manejo del shock:
- Atender al paciente en shock antes de que caiga la presión, cuando todavía funcionan sus distintos mecanismos de compensación. Es lo ideal.
- Optimizar el contenido de oxígeno en la sangre: es frecuente que en el manejo del shock el equipo se aboque a la vía venosa y la administración de volumen y se olvide del aporte de oxígeno.
- Mejorar el volumen y la distribución del débito cardiaco.
- Reducir las demandas de oxígeno.
- Corregir todas las alteraciones metabólicas, como la hipoglicemia, lo más rápido posible.
Shock hipovolémico: La causa más frecuente de shock en pediatría es la asociación de diarrea y vómitos, que ocasiona shock hipovolémico al igual que cualquier otra pérdida significativa de fluidos. Es importante recordar que recién cuando se pierde 25% de la volemia empieza a aumentar la resistencia vascular y comienzan a fallar los mecanismos de compensación ocasionando la caída de la presión arterial y el gasto cardíaco. El cuadro clínico resulta del aumento de la resistencia vascular y se caracteriza por: taquipnea tranquila, taquicardia, presión arterial normal o baja con presión de pulso estrecha, pulsos periféricos débiles o ausentes, pulsos centrales normales o débiles, llene capilar lento, piel fría, pálida y diaforética, oliguria y cambios mentales. El shock hipovolémico se trata con: oxígeno 100%; manejo intensivo de fluidos tipo cristaloides por vía venosa periférica u osteoclisis; y monitorización estricta, después de cada bolo, de llene capilar, frecuencia cardíaca, nivel de conciencia y débito urinario. La osteoclisis es un procedimiento sencillo y fácil de realizar, aún en niños que mantienen cierto grado de conciencia; en la Fig. 4 se observa la clásica osteoclisis a nivel tibial anterior y la aguja especial de osteoclisis, que es de alto costo y se puede reemplazar por una aguja de mielograma.
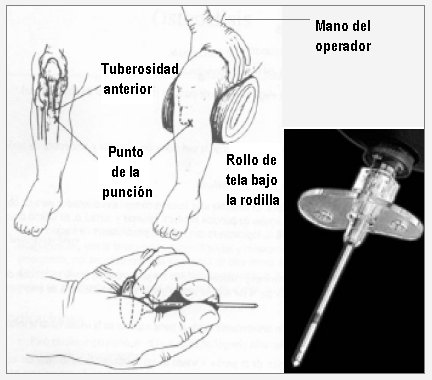 Tamaño completo
Tamaño completo Shock distributivo: Actualmente la principal causa de shock distributivo, que hasta hace algunos años era la meningococcemia, es la sepsis por estreptococo beta-hemolítico. Este tipo de shock se acompaña inicialmente de disminución de la resistencia vascular sistémica, por lo tanto el paciente tiene las extremidades calientes y buenos pulsos: es la fase de shock caliente; posteriormente la resistencia vascular aumenta y disminuye el flujo hacia la piel, de modo que las extremidades están frías y los pulsos, débiles: es la etapa de shock frío, que en sus momentos finales se asocia a hipovolemia y caída del débito cardíaco. En ese momento es muy difícil revertir el proceso. En el shock distributivo habitualmente el paciente tiene vía aérea permeable a menos que tenga compromiso de conciencia, en cuyo caso requerirá intubación. Clínicamente el paciente está con taquipnea tranquila, taquicardia, presión arterial baja con presión de pulso amplio o presión arterial normal, pulsos saltones, buen llene capilar al inicio y después llene capilar lento, piel caliente y eritematosa y luego pálida y vasocontraída, oliguria y cambios mentales.
La meta clínica óptima temprana es conseguir: llene capilar igual o menor de dos segundos, que permitirá mantener un buen índice cardíaco (> 2 L/min/m2); pulsos centrales y periféricos similares; extremidades tibias, es decir, temperatura central y periférica similar; diuresis > 1 cc/kg/h; estado mental normal y saturación venosa mixta (SVC) sobre 70%. Se ha demostrado que la aplicación correcta de las recomendaciones del PALS se asocia a mejores resultados en cuanto a recuperación del índice cardíaco y a reducción de la mortalidad secundaria a trauma. Dentro de estas recomendaciones es muy importante la administración de volumen.
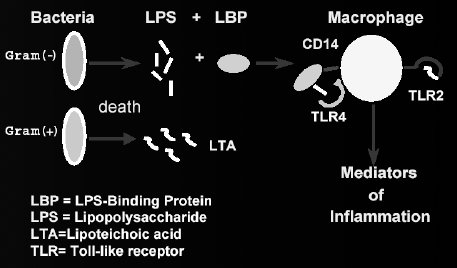
Shock séptico: Se caracteriza por el síndrome de reacción inflamatoria sistémica (SIRS), definido por la presencia de dos o más de los siguientes criterios: temperatura corporal > 38,5 o < 36ºC, alteración de frecuencia cardíaca, frecuencia respiratoria o alteración del recuento de blancos, más disfunción cardiovascular después de haber pasado 40 cc/kg de cristaloides en 1 hora. En la Fig. 5 se observa la bacteria grampositiva o gramnegativa, que a través del lipopolisacárido induce la liberación en cadena de gran cantidad de mediadores de la inflamación, los cuales provocan la mayor parte de los efectos inflamatorios propios del shock séptico.
 Tamaño completo
Tamaño completo Los mediadores de la inflamación inducen activación de los sistemas de complemento y coagulación, daño endotelial, salida de plasma hacia el extravascular y liberación de radicales libres de oxígeno y ácido araquidónico, entre muchos otros fenómenos; todo esto se traduce en una intensa reacción inflamatoria, con respuesta trombótica y a veces fibrinolítica frente a la infección.
El manejo del shock séptico comprende:
- Evaluar la vía aérea.
- Administrar oxígeno al 100%.
- Establecer vías venosas rápidamente y administrar lo antes posible 20 cc/k de cristaloides.
- Simultáneamente instalar sonda Foley, tomar cultivos, iniciar antibióticos, chequear estado ácido base, electrolitos y función hepática y renal, además de solicitar grupo-Rh y pruebas cruzadas.
- Si el paciente no mejora se deberá repetir un segundo y tercer bolo de 20 cc/kg.
- Si se logra respuesta a fluidos se deberá observar en UCI, optimizar la administración de fluidos, establecer la etiología, evaluar la función de órganos y monitorizar en forma frecuente, considerando la instalación de línea arterial y catéter venoso central.
- Después de administrar 60 cc/kg de volumen, si aún no hay respuesta se definirá como shock refractario a fluidos, que se caracteriza por hipotensión, llene capilar anormal o extremidades frías.
- En caso de shock refractario a fluidos se debe establecer acceso venoso central (si es necesario intraóseo, monitorización arterial invasiva e iniciar la administración de dopamina.
- En caso de shock refractario a fluidos y resistente a dopamina se deberá administrar epinefrina en caso de shock frío, o norepinefrina en caso de shock caliente, titulando hasta alcanzar presión arterial media y presión venosa central adecuadas para la edad y SVC mayor de 70%.

