Cursos
← vista completaPublicado el 1 de enero de 2004 | http://doi.org/10.5867/medwave.2004.01.3300
Cordoma, adamantinoma, tumores neurogénicos, sarcomas postradioterapia e histiocitosis
Chordoma, adamantinoma, neurogenic tumors, sarcomas after radiotherapy and histiocytosis
Resumen
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el curso Lesiones Tumorales y Pseudotumorales del Sistema Musculoesquelético, organizado en Santiago por el Departamento de Ortopedia y Traumatología de la Universidad de Chile del 12 al 16 de mayo de 2003.
Director: Dr. Miguel Sepulveda H.
Los tumores osteoarticulares primarios benignos más frecuentes son los tumores formadores de cartílago y el osteosarcoma es la neoplasia maligna más frecuente.
El resto son todos tumores poco frecuentes, pero crean problemas tanto en el diagnóstico como en el tratamiento. Algunas de estas entidades no se han podido clasificar en ningún grupo, porque no concuerdan con sus características; por eso se agrupan como “no clasificables”. Son tumores raros y en nuestra experiencia son muy escasos.
Cordoma
Es un tumor maligno por definición, que está limitado al esqueleto axial porque nace de la notocorda. Es de crecimiento lento, de modo que su evolución es tarda e insidiosa. Es poco frecuente.
Se localiza con mayor frecuencia en el cráneo, aunque en nuestra experiencia la mayoría son sacrococcígeos y contamos con un par de casos en la columna vertebral lumbar.
En cuanto a las tres localizaciones más importantes del cordoma (cráneo, vértebra y sacrococcígeo), hay una diferencia significativa según la edad de aparición.
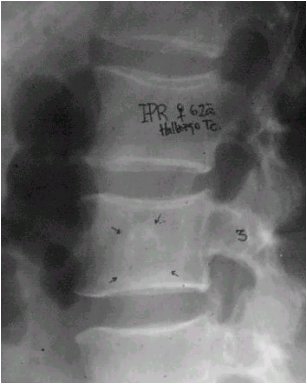
La radiografía siguiente muestra una lesión en la columna vertebral que no guiaba a un diagnóstico específico. La biopsia realizada en este paciente demostró que se trataba de un cordoma (Figura 1).
 Tamaño completo
Tamaño completo Figura 1. Cordoma vertebral.
Cuando el cordoma se localiza en la columna vertebral, la suma de las localizaciones esfenooccipital y sacrococcígea es de 85%, es decir, es un tumor que se localiza en los dos extremos de la columna. Nosotros vemos más la localización sacrococcígea. Se han descrito otras localizaciones, pero son dudosas.
En cuanto a edad y sexo, las lesiones de cráneo se ven en gente más joven, mientras que las ubicadas en la columna sacra son del adulto mayor. La localización en vértebras no varía según la edad.
El cordoma es más frecuente en varones y la mayor incidencia de esta lesión se encuentra entre los 40 y los 60 años.
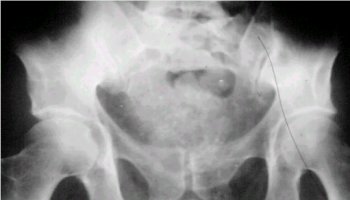
En la radiografía de la figura 2 se observa el sacro comprometido en forma completa, con un aspecto algodonoso que es prácticamente patognomónico.
 Tamaño completo
Tamaño completo Figura 2. Cordoma en una radiografía de pelvis.
El cordoma tiene un comienzo insidioso y sus signos y síntomas varían según su localización. En el cráneo se manifiesta precozmente con cefalea, náuseas, vómitos y pérdida de la visión; en cambio, en el sacro los síntomas son tardíos por compresión nerviosa: trastornos perineales específicos, infección urinaria, alteración de la evacuación o anestesia perineal en silla de montar, según la zona que esté comprometida.
En nuestra experiencia, los pacientes con una gran masa antesacra que comprometía vejiga y recto presentaban un cuadro clínico bastante dramático y de poca solución.
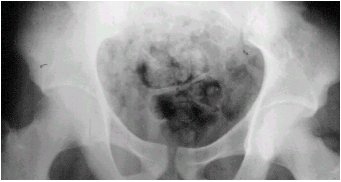
La radiología se puede ilustrar con el caso que se muestra en las figuras 3 y 4, en el que se observan calcificaciones y una lesión lítica expansiva, de márgenes irregulares, que compromete el sacro.
 Tamaño completo
Tamaño completo 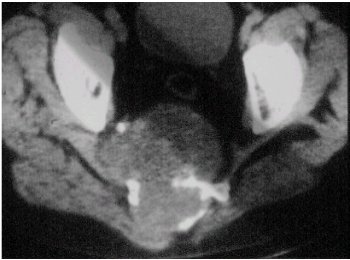 Tamaño completo
Tamaño completo Figuras 3 y 4. Cordoma del sacro. Radiografía y TC.
El cordoma tiene un alto porcentaje de recidiva, porque en general, nunca se reseca el tumor completo. La resección siempre es intralesional o intracapsular, y rara vez es una resección oncológica completa.
Sus metástasis son tardías, debido a la lenta evolución (años) de este tipo de tumor.
Adamantinoma
Este tumor es más escaso que el anterior; tiene la mitad de su frecuencia. Inicialmente se le denominó adamantinoma de la tibia, pero en la actualidad se denomina “adamantinoma de huesos largos”, porque se ha encontrado localizado en otros huesos. En nuestra experiencia, sólo lo hemos visto en la tibia.
También es un tumor maligno, aunque para algunos no lo es. Es poco frecuente y se ubica en el esqueleto apendicular.
Antes se pensaba que estas lesiones eran secundarias a un golpe directo que causaba una inclusión de tejido epitelial hacia las partes blandas, pero en la actualidad se sabe que no existe relación entre golpe y adamantinoma.
Posteriormente, se postuló que la etiología de este tumor era vascular y después se pensó que su origen estaba en el tejido conectivo. Sin embargo, hasta ahora esto no se ha podido determinar.
Es más frecuente en varones, con mayor incidencia en pacientes mayores. Es de evolución lenta y progresiva, causa deformidad y aumento de volumen que, en la tibia, va produciendo una desviación llamada “tibia en sable”.
Evoluciona en muchos años (10 a 20 años), hasta que aparece el dolor, que obliga al paciente a consultar. La localización más frecuente para nosotros es la tibia, aunque se ha descrito en otros huesos largos (cúbito, fémur, húmero, radio).
En los exámenes radiológicos se puede observar una lesión radiolúcida, alargada, bien delimitada, multilocular (de varios tamaños), con varias lesiones osteolíticas, expansiva, que compromete la cortical, la adelgaza y va deformando la diáfisis, como se puede apreciar en la figura 5.
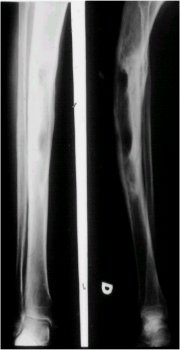 Tamaño completo
Tamaño completo Figura 5. Adamantinoma de pierna derecha.
No es difícil pensar en esta lesión frente a un paciente con estas características; el problema está en que existen otras entidades semejantes. Además, este tumor tiene un porcentaje importante de recidiva local, da metástasis pulmonares tardías y se asocia con la displasia fibrosa y la displasia osteofibrosa, lo que complica mucho más el diagnóstico.
Tumores neurogénicos óseos
Neurilemoma
Es otra entidad rara, menos frecuente que el adamantinoma. También se denomina schwanoma o neurinoma. Es un tumor benigno, muy poco frecuente, que compromete el epineuro. No se conoce el mecanismo con que se desarrolla en el hueso.
La mayor incidencia se observa en edades extremas, puede aparecer en niños muy pequeños (3 años) hasta personas muy adultas (65 años). Es ligeramente más frecuente en mujeres, en las que aparece un peak en la vejez. Es una entidad muy escasa.
En su presentación clínica, se manifiesta con dolor, es de evolución lenta y su localización es variable. En cuanto a los exámenes radiológicos, en la figura 6 se puede observar una lesión radiolúcida y de ubicación central en la diáfisis tibial.
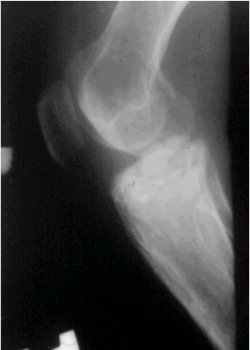 Tamaño completo
Tamaño completo Figura 6. Radiografía lateral de rodilla que muestra un neurilemoma tibial.
Neurofibroma óseo
El neurofibroma óseo, también raro de ver, es un tumor benigno que en general se asocia con la neurofibromatosis o enfermedad de von Recklinghausen. A nosotros nos interesa mucho más la asociación de ésta con la escoliosis que con tumor óseo, pero no se debe olvidar que todos estos tumores pueden tener una forma maligna, que en este caso corresponde al neurofibrosarcoma óseo.
Sarcomas óseos secundarios
Son tumores secundarios a enfermedad de Paget, radioterapia, displasia fibrosa y otros cuadros aún más raros. En nuestra casuística hemos visto algunos casos secundarios a las tres entidades descritas.
La imagen de la figura 7 corresponde al caso de un paciente a quien se le diagnosticó una enfermedad de Paget mediante biopsia y que después sufrió una transformación hacia osteosarcoma. Se puede ver la gran destrucción ósea.
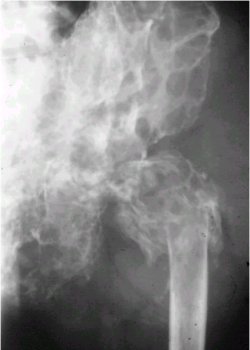 Tamaño completo
Tamaño completo Figura 7. Osteosarcoma secundario a Paget en cadera izquierda.
En general, sarcomatiza hacia osteosarcoma, pero también puede hacerlo hacia fibrosarcoma o condrosarcoma. La sarcomatización secundaria puede afectar cualquier hueso que comprometa la enfermedad de Paget, sobre todo si es múltiple.
Cuando se utiliza radioterapia en cualquier tumoración ósea o de partes blandas, se corre el riesgo de una serie de lesiones secundarias. En un paciente joven, se puede dañar el cartílago de crecimiento, provocando trastornos del crecimiento; también puede provocar necrosis ósea, que muchas veces es un gran diagnóstico diferencial con metástasis, puede producir inflamación o infección ósea (osteítis) y, finalmente, se puede sarcomatizar.
La radioterapia es un sarcomatizador y por eso cada día se utiliza menos. Antes provocaba frecuentemente sarcomas secundarios, que pueden aparecer desde tres hasta treinta años después del tratamiento.
Para definir un sarcoma óseo como secundario a la radioterapia, cuando llega un paciente que ha recibido radioterapia anteriormente por una patología cualquiera, benigna o maligna, tiene que presentar los cuatro criterios siguientes:
- Lesión benigna previa en la zona.
- Sarcoma localizado dentro de la región irradiada.
- Lapso variable, entre tres y cincuenta años, en que el paciente no haya presentado ninguna sintomatología.
- Confirmación histológica de osteosarcoma, fibrosarcoma o condrosarcoma.
Con respecto a la lesión benigna previa, también puede haber tenido una lesión maligna, pero distinta a la posterior.
El mayor temor a esta complicación se debe a lo que ocurrió con el tumor de células gigantes, que antes se trataba mucho con radioterapia y que en muchos casos presentó sarcomatización. Sin embargo, este sarcoma es distinto por dos razones: en primer lugar, porque hay mayor probabilidad de que aparezca, después de un tratamiento con radioterapia, en un tumor de células gigantes que en los demás tumores, y luego porque aparece en forma precoz, dos o tres años después de la aplicación de la radioterapia. Por esto, no se debe utilizar radioterapia en estos tumores.
Los tumores secundarios más frecuentes que aparecen después de la radioterapia son: el fibrosarcoma y el osteosarcoma, con las características ya señaladas.
En cuanto a la displasia fibrosa, en la figura 8 se muestra el caso de una paciente portadora de esta lesión, que con el curso de los años presentó un cuadro doloroso; se demoró en consultar y, cuando lo hizo, apareció una sarcomatización evidente que, en este caso preciso, era un osteosarcoma.
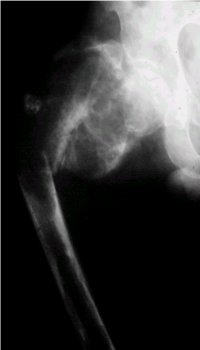 Tamaño completo
Tamaño completo Figura 8. Osteosarcoma en displasia fibrosa previa.
Histiocitosis de Langerhans
En el año 2000, Martínez planteó que la histiocitosis de Langerhans, también llamada granuloma eosinófilo o histiocitosis X, era un tumor. Hoy se le reconoce como tal y, en la última edición del libro de la OMS, esta lesión aparece descrita como tumor, aunque aún no está clasificado en forma clara.
Tiene muchos nombres y se presenta en dos formas: solitaria y múltiple. En la variedad solitaria se encuentra el granuloma eosinófilo; la variedad múltiple tiene otras características y también está la variedad intermedia, lesiones que no cumplen todos los criterios de las demás categorías.
Hay variedades crónicas, agudas y subagudas; las agudas se ven de preferencia en niños menores, en los que habitualmente predomina su extensión a partes blandas más que al hueso; en los casos crónicos, en cambio, hay más lesiones óseas que de partes blandas y se ven en pacientes más adultos.
En nuestra experiencia, la lesión tumoral de la histiocitosis X o granuloma eosinófilo es la misma alteración patológica con diferentes manifestaciones clínicas, de todo tipo, en otros segmentos y sistemas.
El hueso es una localización más de esta patología y la forma que más nos interesa es la forma única, conocida como granuloma eosinófilo solitario. En niños, es más frecuente la forma múltiple; en adultos es más frecuente la solitaria.
Lo más importante es que la mayor mortalidad y las mayores complicaciones ocurren cuando se presenta en edad temprana. En adultos, por lo general, es un hallazgo y muchas veces presenta síntomas leves, no como en el primer grupo etario, en el que fallecen más.
En suma, su mayor incidencia está entre uno y quince años de edad, es raro en adultos y es más frecuente en varones, en su forma solitaria.
Cuando la localización es múltiple, siempre se debe buscar un compromiso de cráneo y fémur. Si se encuentra una lesión en el fémur proximal, se deben buscar dirigidamente otras en el cráneo. Hay otras entidades que tienen el mismo comportamiento.
La forma solitaria se localiza con mayor frecuencia en cráneo, costillas, mandíbula y fémur. En nuestra experiencia, lo más frecuente es en costillas y fémur.
Su sintomatología es inespecífica, presenta dolor localizado en el segmento de esqueleto afectado, que a menudo duele a la palpación. También puede haber aumento de volumen y fractura en hueso patológico.
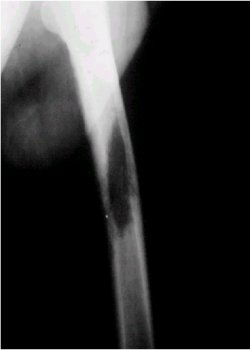
En la radiología, se puede observar una lesión radiolúcida bien delimitada, habitualmente con corte en la diáfisis en la parte proximal del fémur, como se ve en la figura 9.
 Tamaño completo
Tamaño completo Figura 9. Granuloma eosinófilo en fémur.
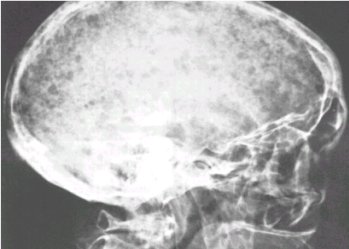
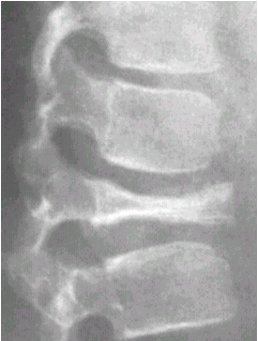
En el cráneo, presenta lesiones en sacabocado que muchas veces originan confusión con otras entidades, como el tumor pardo o el mieloma múltiple. También puede dar aplastamiento vertebral, cuando se localiza a ese nivel; ambas lesiones se pueden ver en las figuras 10 y 11.
 Tamaño completo
Tamaño completo Figura 10. Lesiones en sacabocado en el cráneo.
 Tamaño completo
Tamaño completo Figura 11. Aplastamiento vertebral secundario a granuloma eosinófilo.

