Cursos
← vista completaPublicado el 1 de septiembre de 2003 | http://doi.org/10.5867/medwave.2003.08.3333
Tratamiento adyuvante sistémico del cáncer de mama: etapas I y II
Systemic adjuvant treatment of breast cancer: stages I and II
Resumen
Este texto completo es la transcripción editada y revisada de una conferencia dictada en las Jornadas Latinoamericanas de Cáncer de Mama 2002, organizadas por la Escuela Latinoamericana de Mastología, Federación Latinoamericana de Mastología y Sociedad Chilena de Mastología.
Editor Científico: Dr. Hernando Paredes.
En las últimas décadas se ha obtenido un considerable progreso en el tratamiento del cáncer de mama. Los dos aspectos más relevantes en este avance han sido los siguientes:
- la detección de la enfermedad en una etapa precoz de su evolución;
- la erradicación de la diseminación micrometastásica por medio del tratamiento adyuvante sistémico.
La selección del tratamiento adyuvante para el carcinoma de mama en estadíos poco avanzados se basa en los Factores Pronósticos y Predictivos.
Los factores pronósticos son medidas o determinaciones disponibles en el momento del diagnóstico lo que, en ausencia de un tratamiento adyuvante sistémico, se asocia con una mayor frecuencia de recidivas y recurrencias tumorales así como con una mayor mortalidad. Los factores pronósticos ayudan a predecir la historia natural del tumor.
Los factores predictivos son mediciones que se asocian con la respuesta o ausencia de respuesta a un tratamiento específico.
Los factores pronósticos (1,2,3) habitualmente utilizados para seleccionar el tratamiento adyuvante sistémico en el carcinoma de mama son:
- Metástasis en los ganglios linfáticos axilares;
- Tamaño del tumor.
- Tipo histológico del tumor.
- Grado nuclear de las células neoplásicas.
- Receptores hormonales, que constituyen el principal predictor de respuesta al tratamiento hormonal.
- Edad de la paciente, con un límite etario para la división en dos grupos: menores de 35 años y 35 años o más (4-10).
- Índice de proliferación tumoral, preferentemente determinado por citometría de flujo.
El tamaño tumoral es un predictor significativo de la recurrencia del carcinoma de mama. Cálculos del San Antonio Data Base señalan que el riesgo de recurrencia en el cáncer de mama con ganglios negativos aumenta con el tamaño tumoral creciente (5). El estudio comparativo del tamaño tumoral con otras variables, tales como grado histológico, p53, c-erb-B2, receptores de estrógenos y receptores de progesterona, ratificó el valor que el tamaño del tumor tiene por sí solo (6,7).
Los grados histológico y nuclear constituyen un factor pronóstico independiente en el cáncer de mama con ganglios negativos. La objeción que se les hace es que el sistema que establece los grados es, generalmente, subjetivo, con un factor limitante que es la ausencia de reproducibilidad y variabilidad entre los observadores.
Diversos factores expresan la proliferación celular y se pueden emplear para medir directamente la proliferación de las células tumorales. Ellos son Ki 67 (anticuerpo monoclonal específico para un antígeno nuclear expresado en células proliferentes), índice mitótico, fracción de fase S (por citometría de flujo) y el índice de marcación con timidina (8). La incorporación de timidina es un factor predictivo de la utilidad de la quimioterapia adyuvante; se ha comprobado una mayor sobrevida libre de enfermedad en pacientes tratadas con quimioterapia, quienes tenían tumores con alto índice proliferativo (13,14).
El estado menopáusico predice para la respuesta terapéutica a la ooforectomía (9). También el estado menopáusico predice para la eficacia de la quimioterapia adyuvante, pero no predice para la eficacia del tamoxifeno. El estado menopáusico se correlaciona, habitualmente, con el estado del receptor hormonal, pero ello no significa que permita presumir su positividad para seleccionar el tratamiento adyuvante sistémico.
De los nuevos marcadores biológicos y moleculares no existen aún estudios definitivos. Persisten dificultades técnicas que impiden validar el significado pronóstico de p53 y de cuantificar la pérdida de la función apoptótica celular (6,11,12).
En relación al valor de Her2neu como factor pronóstico, un metaanálisis reciente no logró avalar su uso como factor pronóstico puro (15). Hayes et al. (16) señalan que en pacientes no tratados, HER 2 tiene un valor, como factor pronóstico, entre débil y moderadamente fuerte. Además de ser HER 2 un blanco para tratamiento específico, es probablemente un predictor de respuesta a la quimioterapia y hormonoterapia. La sobreexpresión o amplificación de HER 2 se traduce en un menor beneficio con el uso de tamoxifeno adyuvante (16,17). Asimismo, los tumores que sobreexpresan HER 2 tienen mayor sensibilidad a la quimioterapia adyuvante con esquemas que contengan antraciclínicos (18). Andrulis et al. (19) han señalado que la amplificación de HER 2 en cáncer de mama con ganglios negativos es un factor pronóstico adverso e independiente para el riesgo de recurrencia.
La extensión de la microvascularización tumoral es un factor determinante para el desarrollo de posibles micrometástasis. Se han podido identificar marcadores anticipados de la invasión microvascular. Dentro de éstos tenemos el factor de crecimiento del endotelio vascular (VEGF), el activador del plasminógeno tipo urokinasa (uPA) y el activador del inhibidor tipo I del plasminógeno (PAI-1). Además de lo señalado previamente, la medida de la invasión linfática y vascular a nivel del tumor aporta información pronóstica significativa, tal como se señaló años atrás (20). El VEFG tiene un impacto pronóstico propio, que se puede incrementar significativamente combinándolo con uPA (21). La uPA, proteasa del tejido tumoral, y su inhibidor PAI-1 son marcadores biológicos asociados a las células tumorales, que participan en el proceso de invasión, migración celular, adhesión, angiogénesis y producción de metástasis. Ambas moléculas son poderosos factores pronósticos independientes de recurrencia tumoral y de muerte, en portadoras de cáncer de mama con ganglios negativos o positivos (22,23,24). Thomssen, en Alemania (25), evaluó prospectivamente ambos marcadores y señaló que el grado tumoral y uPA/PAI-1 son los factores pronósticos independientes más significativos en pacientes no tratadas con cáncer de mama con ganglios negativos.
La detección de micrometástasis ganglionares o en la médula ósea puede llegar a constituirse en otro factor de relevancia. En pacientes con ganglios negativos por microscopía convencional se han comprobado micrometástasis hasta en 10% a 20% de los casos, según diferentes series. Para convalidarlas se esperan resultados definitivos que surjan de ensayos prospectivos. Por su parte, la detección de micrometástasis en la médula ósea mantiene aún dudas conceptuales sobre si constituye o no un factor pronóstico independiente. Braun et al. (26) han señalado que la detección de micrometástasis en médula ósea tiene evidente correlación con la mala evolución clínica de las pacientes.
Por último, la aplicación de nuevos procedimientos tecnológicos, que dan lugar a los métodos conocidos como microarrays y proteomics, podrán aportar, en un futuro a mediano plazo, elementos pronósticos nuevos y más precisos de seleccionar el tratamiento adyuvante.
Categorías de riesgo en cáncer de mama
Las categorías de riesgo constituyen una manera útil de establecer en cada paciente el tratamiento adyuvante más adecuado. Estas categorías se correlacionan con la sobrevida que cada grupo alcanza al cabo de 5 y 10 años de seguimiento, luego de tratamiento locorregional, así como con las mejorías obtenidas con el tratamiento adyuvante sistémico. En la Séptima Conferencia Internacional sobre Tratamiento Adyuvante del Cáncer de Mama, St. Gallen 2001 (3), se establecieron dos categorías: bajo riesgo y alto riesgo. La presencia de metástasis ganglionares define el alto riesgo de las pacientes. Para las portadoras de cáncer de mama sin metástasis ganglionares, las características del tumor o de la paciente que se señalan permiten definir los subgrupos de bajo y alto riesgo (Tabla No. 1).
 Tamaño completo
Tamaño completo Tabla 1. Cáncer de Mama sin Metástasis Ganglionares. Grupos de Riesgo.
El NIH/NCI realizó la Conferencia de Consenso en el Tratamiento Adyuvante para el Cáncer de Mama en noviembre de 2000 (27). En ella se estableció que los factores pronósticos de valor crítico para determinar el riesgo de recurrencia son: edad; estado de los ganglios axilares; tamaño tumoral; tipo histológico / grado nuclear; receptores hormonales.
Hormonoterapia adyuvante
El objetivo del tratamiento hormonal adyuvante es el de impedir que las células del carcinoma de mama reciban el estímulo estrogénico. Esta situación ocurre en los tumores que presentan receptores hormonales positivos. El reducido subgrupo de pacientes que no tienen receptores de estrógenos, pero contienen el receptor de progesterona, también se beneficia del tratamiento hormonal adyuvante.
La deprivación estrogénica se puede obtener:
- por bloqueo del receptor hormonal mediante el uso de antiestrógenos;
- por supresión de la síntesis de estrógeno mediante la administración de inhibidores de la aromatasa en mujeres postmenopáusicas, o de agonistas LHR en mujeres premenopáusicas;
- por destrucción quirúrgica o radiante de los ovarios.
Múltiples ensayos clínicos han demostrado el beneficio del uso de tamoxifeno en las pacientes con cáncer de mama que expresen receptores hormonales positivos, en forma independiente de la edad, estado menopáusico, presencia o ausencia de metástasis ganglionares, tamaño del tumor y tratamiento con quimioterapia.
Las únicas excepciones que se señalan son: tumores muy pequeños, de 1 cm de diámetro o menos; premenopáusicas que quieran evitar los síntomas de la deprivación estrogénica; postmenopáusicas que tengan historia clínica de episodios de trombosis venosas y de tromboembolismo pulmonar.
El beneficio observado significó una prolongación de la sobrevida global, así como en la sobrevida libre de enfermedad con sustanciales reducciones en la posibilidad de recurrencia tumoral, de segundo cáncer primitivo de mama y descenso de la mortalidad hasta los 15 años de seguimiento. Estas conclusiones han sido señaladas por el EBCTCG (28,29,30) y recientemente, en la Séptima Reunión Internacional de St. Gallen (3).
En mujeres portadoras de cáncer de mama con receptores hormonales positivos se observó que el tamoxifeno reduce la muerte por cáncer de mama en 9% ± 1,5% a 15 años, sin aumentar significativamente las muertes producidas por causas diferentes al cáncer de mama.
Sólo las pacientes con tumores con receptores hormonales positivos se beneficiaron del tratamiento con tamoxifeno. Por ello, se recomienda no utilizar tamoxifeno en las portadoras de tumores con receptores hormonales negativos (31). Esa recomendación se ve reforzada por los resultados del estudio del NSABP B-23 (32) y del Intergrupo (33), los que señalaron la no reducción de la incidencia de cáncer de mama contralateral o mejoría en la sobrevida global en pacientes con tumores receptores hormonales negativos.
El metaanálisis del EBCTCG del año 2000 estableció la duración óptima del tratamiento adyuvante con tamoxifeno y demostró que 5 años de tratamiento (34,35,36), comparados con 1-2 años, produjeron un incremento adicional en la sobrevida de 3,2% ± 1%, a los 10 años, con sólo un aumento del 0,1% en los efectos colaterales graves, como el embolismo pulmonar y cáncer de endometrio.
Por tanto se debe recomendar de rutina la duración de 5 años de tratamiento. La prolongación del tratamiento con tamoxifeno adyuvante durante más de 5 años no ha revelado aún un claro beneficio terapéutico (37,38). Se continúa con la agrupación de pacientes en 2 ensayos clínicos importantes: aTTomb (39) y ATLAS (40). La dosis diaria clásicamente establecida es de 20 mg por día y por vía oral.
El valor de la quimioterapia asociada al tamoxifeno se evalúa en diversos estudios (41). En las pacientes postmenopáusicas, tanto los regímenes que contienen CMF en las dosis adecuadas (42) como los que contienen antraciclinas, tales como AC y FAC, mejoran la sobrevida libre de enfermedad (32,43), y probablemente la sobrevida global; se utilizan habitualmente en combinación con tamoxifeno en mujeres con receptores de estrógeno y de progesterona positivos.
Se ha demostrado que se debe administrar el tamoxifeno de manera secuencial y no concurrente con la quimioterapia (43,44,45), a continuación de esa adyuvancia.
Los inhibidores de la aromatasa de tercera generación, como anastrozole (Arimidex), letrozole (Femara) y exemestano (Aromasin), han demostrado su valor terapéutico en el cáncer de mama metastásico, en mujeres post menopáusicas. Esos resultados han determinado un notorio interés por utilizarlos en el tratamiento adyuvante, lo que ha dado origen a ensayos aleatorios, como ATAC, en el que se compara anastrazol (A) con tamoxifeno (T) y con la combinación de ambos (AT), en pacientes postmenopáusicas con receptores positivos o desconocidos. Se ha completado el grupo de pacientes, pero hay que aguardar los resultados con un seguimiento prolongado. Otros ensayos en curso comparan exemestano versus tamoxifeno, letrozole versus placebo después de 5 años de tamoxifeno adyuvante en pacientes postmenopáusicas, o tamoxifeno versus exemestano como primera opción en hormonoterapia adyuvante, o faslodex versus tamoxifeno.
La ablación ovárica es un tratamiento hormonal de alternativa para las pacientes premenopáusicas (46,47). En el metaanálisis del EBCTCG de 2000, (9,48,49), se señala que la ablación ovárica efectuada por diferentes procedimientos (cirugía, radioterapia o farmacológica) prolonga la sobrevida global absoluta, a 15 años, en 10,4% +/- 3,1%, en pacientes menores de 50 años, en las que se comparó la ablación ovárica con un grupo control sin tratamiento. En los ensayos clínicos en los que se cotejó la ablación ovárica con diversos regímenes de quimioterapia adyuvante convencional: CMF (50,51,52,53); FAC (54); FEC (55), no se evidenciaron diferencias en la sobrevida.
La asociación de quimioterapia y ablación ovárica versus quimioterapia no ha establecido aún una ventaja en la sobrevida a favor del tratamiento combinado (56). Por el momento, se debe considerar que la ablación ovárica es un tratamiento adyuvante aceptable en mujeres premenopáusicas con cáncer de mama hormonorrespondedor. Hacen falta nuevos estudios prospectivos que establezcan si la ablación ovárica es aditiva cuando se la combina con tamoxifeno o con quimioterapia.
El desarrollo de los análogos LHRH ha despertado creciente interés. La goserelina (Zoladex) en cáncer de mama metastásico mostró eficacia terapéutica comparable a la castración quirúrgica (57). La asociación con tamoxifeno más un análogo LHRH fue superior al análogo LHRH empleado solo (58). Esos resultados han motivado su uso como tratamiento adyuvante (59). El más empleado fue la goserelina (Zoladex). Se la ha comparado con tamoxifeno o goserelina más tamoxifeno o quimioterapia, o a ésta más tamoxifeno o más goserelina versus goserelina más tamoxifeno más quimioterapia (60).
El ensayo ZIPP (61), en premenopáusicas, observó, con 4,3 años de seguimiento, 20% menos de recurrencia en las pacientes que recibieron goserelina, independiente del uso concurrente de tamoxifeno o quimioterapia.
El estudio ECOG (56), en que se comparó CAF con CAF/goserelina con CAF/goserelina/tamoxifeno en premenopáusicas con ganglios positivos, demostró que la triple combinación fue superior en sobrevida libre de enfermedad, pero sin diferencia en la sobrevida global.
El Zoladex Early Breast Cancer Research Association (ZEBRA) (62), en premenopáusicas con ganglios positivos, comparó CMF con 2 años de goserelina. En este estudio, luego de 6 años de seguimiento, en el grupo de pacientes con receptores de estrógeno positivos, la goserelina fue equivalente a CMF en sobrevida libre de enfermedad; en cambio, en el subgrupo de receptores negativos, CMF fue superior a goserelina. La sobrevida global fue similar en ambos grupos.
Del conjunto de los resultados conocidos se puede estimar que la goserelina se asocia con una reducción significativa en las recurrencias; en mortalidad, el efecto es sólo marginal.
Quimioterapia adyuvante
La quimioterapia es el tratamiento adyuvante de elección para la mayoría de las pacientes con receptores hormonales negativos. En el metaanálisis del EBCTCG de 1998 (63) y en su actualización de 2000 (48), todos los subgrupos de pacientes, ganglios negativos o ganglios positivos, pre o postmenopáusicas, con receptores hormonales negativos o positivos, se benefician significativamente en la sobrevida global, con rangos de 3% a 12%. El beneficio es mayor en las mujeres con mayor riesgo de recidiva.
Los datos del Surveillance Epidemiology and End Results (SEER) (64) señalan que aquellos tumores menores de 1 cm de diámetro y con ganglios negativos presentan una sobrevida a 8 años de 95%, con pronóstico excelente e independiente del grado tumoral, por lo que no necesitarían quimioterapia adyuvante. Por el contrario, una revisión de protocolos del NSABP en pacientes con ganglios negativos, aleatorios, frente a un grupo control con quimioterapia adyuvante, demostró que los tumores de 1 cm de diámetro o menos, con receptores hormonales negativos, tenían peor pronóstico cuando no recibían quimioterapia adyuvante (sobrevida libre de enfermedad a 8 años: 90% versus 81%; p=0,06) (65).
En función de estos datos, la Conferencia de Consenso del NHI/NCI (27) , estima que esa terapia adyuvante tal vez no sea necesaria en tumores menores de 1 cm con ganglios negativos, con histología favorable (tipo tubular o mucinoso) y en pacientes mayores de 70 años.
En los restantes grupos de tumores, con diámetro mayor de 1 cm (27) o mayor de 2 cm (2,3), la reducción de la recidiva se comprueba en los 5 primeros años y persiste luego de ese lapso, pero sin incrementarse. La mejoría en la sobrevida global se constata en los 5 primeros años, pero con un beneficio adicional en los 6 años subsiguientes. Las reducciones significativas de las recurrencias y de la mortalidad se comprueban en pacientes tanto jóvenes como mayores, aunque la reducción es proporcionalmente menor en las pacientes de más edad.
En las menores de 50 años, el beneficio que se obtiene con la quimioterapia adyuvante es similar en quienes presentan receptores hormonales positivos o negativos. En el grupo etario de 50 a 69 años, se comprobó una significativa reducción en las recurrencias y en la mortalidad con quimioterapia adyuvante, tanto en portadoras de tumores receptores hormonales positivos como negativos (43,69,70,71,72). En ellas, el descenso en las recurrencias fue el doble en receptores hormonales negativos y la diferencia frente a las pacientes con receptores hormonales positivos fue significativa.
Con relación a las pacientes que presentaron metástasis en los ganglios, la reducción proporcional en recurrencias y mortalidad fue similar en las pacientes con receptores hormonales positivos y con receptores negativos. En pacientes menores de 50 años, el beneficio terapéutico fue mayor en quienes presentaron metástasis ganglionares (11%) contra 7% en quienes no las presentaron. En las mujeres de 50 a 69 años de edad, el beneficio alcanzado en la reducción de las recurrencias a 10 años fue parecido: 2% en ganglios negativos y 3% en ganglios positivos. En este mismo subgrupo, en cambio, la reducción de la mortalidad fue mayor en las pacientes con metástasis ganglionares.
La comparación entre los regímenes de quimioterapia que contienen antraciclínicos y los de tipo CMF mostró una reducción proporcional de las recurrencias, de 12% y de 11% en la mortalidad a favor del uso de las antraciclinas (63). El riesgo absoluto de recidiva se redujo en 3,2% y el de mortalidad, en 2,7%. Al respecto, el estudio comparativo de la eficacia de combinaciones de antraciclínicos versus CMF en portadoras de cáncer de mama con metástasis ganglionares (3,32,33,66,68,69,75,76,77) da resultados equivalentes en regímenes antraciclínicos de 2 drogas, pero mejores en regímenes triples (Tabla No. 2).
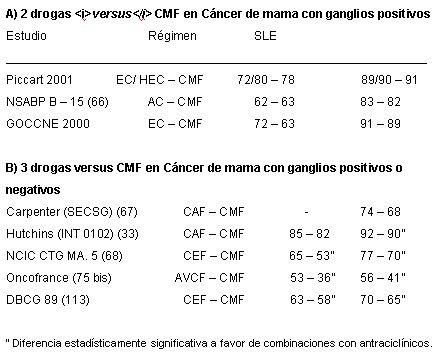 Tamaño completo
Tamaño completo Tabla 2. Analisis Comparativo de Regímenes con Antraciclinicos versus Cmf.
La importancia terapéutica de las dosis óptimas de la quimioterapia adyuvante, con miras a lograr el mejor beneficio terapéutico, se ha reiterado recientemente en Lohrisch et al. (78) y Basser (79).
En la conferencia de consenso de NHI/NCI (1) se ratifica una serie de aspectos íntimamente relacionados con la elección de la quimioterapia adyuvante, tales como la recomendación de elegir un régimen con dos o más drogas y no esquemas de monodroga. La duración que se propone es 4 a 6 ciclos de quimioterapia durante 3 a 6 meses (80). Los esquemas que se recomiendan son AC, CEF/ FEC, CAF/ FAC, A – CMF. Se debe considerar siempre el uso de tamoxifeno adyuvante en las pacientes con tumores con receptores hormonales positivos que tengan indicación de quimioterapia adyuvante.
En cuanto al concepto de intensidad de dosis o cantidad de droga suministrada por unidad de tiempo, está correlacionado con la respuesta al tratamiento (81). En el estudio CALGB 8541 se evaluó tres niveles de dosis y se demostró efectos significativos en términos de sobreviva sólo con los niveles intermedios y altos (82). Bonneterre et al. (83) evaluaron la eficacia de FEC con epirrubicina 50 mg/m2 versus 100 mg/m2, y se comprobó un efecto claramente significativo con la dosis mayor. El análisis minucioso de esta información permite afirmar que hay niveles críticos de dosificación de los citostáticos por debajo de los cuales éstos serían ineficaces.
El estudio CALGB 9344, en mujeres con metástasis ganglionares, asignó aleatoriamente a tres niveles diferentes de doxorrubicina: 60, 75 y 90 mg/m2 (84), y demostró ausencia de beneficio terapéutico con el aumento de dosis por sobre 60 mg/m2 de doxorrubicina. El estudio NSABP B-22 tampoco logró demostrar mayor acuvidad con el escalamiento de las dosis de ciclofosfamida (85). El estudio NSABP B-25 exploró el incremento en la intensidad de dosis y en la dosis acumulativa de ciclofosfamida, sin obtener beneficio terapéutico (86).
El concepto de densidad de dosis también se ha ensayado (87). Bonadonna et al. (88), en pacientes con más de tres ganglios con metástasis, compararon A y CMF en esquema alternante o secuencial. Al décimo año, esta última combinación, que era más intensa en cuanto a densidad de dosis, demostró que era superior.
La sobreexpresión de Her-2 neu (c-erb B-2) está señalada en estudios retrospectivos como predictor de respuesta a la quimioterapia con antraciclínicos (89), aunque estudios posteriores (90) no lograron confirmar esa correlación. Otros estudios clínicos aportan resultados parciales beneficiosos en relación al uso de antraciclínicos, en tumores con estas características, tales como el NSABP B – 11 (91), el CALGB 8082 (92) y el NSABP B – 15 (93). Si bien todos los estudios mencionados no tienen resultados con significación estadística, los autores estiman que hay una clara tendencia en el beneficio terapéutico que aporta la doxorrubicina en las pacientes con tumores HER 2 positivos.
Como contrapartida, la interacción entre la sobreexpresión de HER 2 y la quimioterapia con CMF demostró que el beneficio terapéutico se comprobó en pacientes HER 2 negativas (94,95).
El valor terapéutico del trastuzumab (Herceptin) en cáncer de mama metastásico HER 2 positivo ha sido la base de su incorporación en ensayos prospectivos para el tratamiento adyuvante en los tumores que sobreexpresan el gen, tales como son NSABP B-31 (96), BCIRG 006 (97), HERA (98), NCIC-CTG y E 2198, actualmente en marcha. Mientras no se disponga de sus resultados, el trastuzumab se deberá emplear en el contexto de estudios clínicos de investigación (99).
Si bien los taxanos son agentes tan activos como la doxorrubicina, en el tratamiento de la enfermedad metastásica, su papel en el tratamiento adyuvante no está definitivamente establecido (100). El ensayo clínico CALGB 9344 (84), comunicado en el Consenso NIH/NCI (101), comprobó que, a 52 meses de seguimiento, la mejoría en la sobreviva global informada anteriormente en las pacientes tratadas con AC/Paclitaxel versus AC, sólo tenía significación estadística en el límite de su valor (1,27,102). En el estudio NSABP B – 28 (103), que compara AC/Paclitaxel con AC, no se demostraron diferencias a 34 meses de seguimiento. El estudio del M D Anderson, (104) que compara FAC con Paclitaxel/FAC, tampoco comprobó diferencias a 36 meses de seguimiento. Hay a la fecha otros 12 estudios cooperativos en marcha, por lo que la incorporación de los taxanos a la quimioterapia adyuvante no se puede considerar aún una terapéutica estándar (106).
En pacientes con numerosos linfonodos axilares positivos, en las cuales hay un mal pronóstico con la quimioterapia adyuvante tradicional, algunos autores plantean el uso de esquemas que incluyan taxanos.
La quimioterapia de altas dosis, con rescate con células progenitoras, se encuentra también en fase de evaluación. La última comunicación de Peters no logró demostrar beneficio con su utilización (107); lo mismo ocurrió con una serie de otras publicaciones, incluso el estudio escandinavo SBG 9401 (100), el Dutch Nacional Study (109,110), el del Netherlands Cancer Institute (109,110) y el de M D Anderson (112), por lo que se debe estimar que es una tecnología absolutamente experimental.
Por último, debemos considerar en el desarrollo futuro de la quimioterapia adyuvante la incorporación de otros agentes citostáticos de alta efectividad en el terreno de la enfermedad metastásica, como la vinorelbina y otras, que permitirán ampliar las espectativas terapéuticas actuales en el manejo de esta enfermedad.
Recomendaciones para la selección del tratamiento adyuvante
Los datos aportados por las sucesivas revisiones del EBCTCG (9,28,29,30,46,47,48,49,63), así como las recomendaciones terapéuticas propuestas en St. Gallen (2,3) y por la Conferencia de Consenso del NIH/NCI (1,27,102), permiten delinear las recomendaciones para los estadios I y II, incluyendo algunos casos del estadio III A:
1.- Cáncer de Mama con Metástasis Ganglionares
- Tumores con receptores Hormonales Positivos (estrógeno respondedores)
- Premenopáusicas. Se plantean las siguientes alternativas: Ablación ovárica más / menos tamoxifeno, Quimioterapia más tamoxifeno y Cualquier combinación de las anteriores.
Para las pacientes receptores hormonales positivos, menores de 35 años, se recomienda el uso de tamoxifeno, además de la quimioterapia, dados los resultados poco satisfactorios obtenidos con el empleo único de quimioterapia.
- Postmenopáusicas: Tamoxifeno más quimioterapia. El tamoxifeno se administrará en dosis de 20 mg por día a permanencia por 5 años.
- Tumores con receptores Hormonales Negativos (no respondedores a estrógenos)
- Premenopáusicas. Quimioterapia
- Postmenopáusicas. Quimioterapia
El esquema CMF se puede utilizar cuando haya contraindicación para el uso de antraciclínicos. El empleo del esquema AC por 4 ciclos no es el tratamiento apropiado para el grupo con ganglios metastásicos. Las recomendaciones se centran en esquemas que incluyan antraciclínicos: FAC o CAF; FEC; A-CMF secuencial; AC-Paclitaxel secuencial. El número de ciclos variará entre 6 y 8, según la combinación elegida.
2. Cáncer de Mama sin Metástasis Ganglionares
Se debe definir, en primer lugar, las categorías de riesgo, de acuerdo a las recomendaciones más recientes (1,3):
- Bajo riesgo: tumores de 1 a 2 cm de eje mayor, receptores hormonales positivos, grado histológico / nuclear 1 ó 2, 35 años de edad o mayores
- Alto riesgo: tumores de más de 2 cm de eje mayor, receptores hormonales negativos, grado histológico / nuclear 2 – 3, menores de 35 años de edad.
Las recomendaciones terapéuticas para este grupo son:
Pacientes de bajo riesgo. Tumores con receptores hormonales positivos, pre o post menopáusicas: Tamoxifeno o nada.
Para las pacientes portadoras de tumores pequeños sin metástasis ganglionares y con histología favorable, tubular o mucinoso, no se recomienda adyuvancia.
Pacientes de alto riesgo.
Tumores con Receptores Hormonales Positivos
Premenopáusicas:
- Ablación ovárica +/- tamoxifeno.
- LHRH Análogo +/- tamoxifeno.
- Quimioterapia + tamoxifeno.
- Tamoxifeno.
Postmenopáusicas:
- Tamoxifeno más quimioterapia.
- Tamoxifeno.
Tumores con Receptores Hormonales Negativos pre o postmenopáusicas: quimioterapia
Los regímenes que contienen antraciclínicos son los de elección para el tratamiento adyuvante en pacientes de alto riesgo con ganglios negativos. Se debe tener presente que 4 ciclos de AC equivalen a 6 ciclos de CMF, como quimioterapia adyuvante en pacientes de alto riesgo sin metástasis ganglionares (32).

