Cursos
← vista completaPublicado el 1 de octubre de 2005 | http://doi.org/10.5867/medwave.2005.09.3391
Aproximaciones al paciente geriátrico agudo
Approaches to the acute geriatric patient
Resumen
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Avances en Cuidado Crítico en Geriatría , organizado por la Sección de Geriatría del Hospital Clínico Universidad de Chile durante los días 27 y 28 de marzo de 2005.
Director del Curso: Dr. David Nowogrodski R.
Coordinador del Curso: Dr. Domingo Castillo S.
En esta exposición se trata de contextualizar la situación geriátrica mediante las variables demográficas y los aspectos epidemiológicos; analizar lo que significa la valoración geriátrica multidimensional y el diagnóstico cuádruple; comentar algunos aspectos relevantes acerca de generalidades de la atención del paciente de este tipo en la UCI; y sacar algunas conclusiones.
Contextualización
En los Estados Unidos la población envejece rápidamente: 1 de cada 8 habitantes (12,4%) es mayor de 65 años y la proyección para 2030 es 1 de cada 5 (70 millones). En 1970, los mayores de 85 años eran 7,5% de la población; la proyección para 2010 es de 14,5% para este grupo, es decir, el doble. Chile se encuentra en lo que se llama una transición demográfica avanzada, lo que significa que tiene una tasa reducida de mortalidad y de natalidad, lo que determina un crecimiento poblacional de alrededor de 1%. El cálculo más reciente fue de 1,2%.
Se estima que la pirámide poblacional mundial del año 2002 va a tender a la rectangularización hacia el año 2025; lo mismo se proyecta para América Latina. En Chile, los censos poblacionales efectuados entre 1907 y 2002 demuestran que hay crecimiento poblacional a nivel nacional, con predominancia de la mujer en el número de habitantes. En la pirámide poblacional del año 2002 ya se notaba el envejecimiento de la población y si se compara los resultados de los censos de 1992 y 2002, se ve que la población más joven se reduce y la población de 60 años y más aumenta claramente. Para América Latina, la OMS define como adulto mayor a toda persona de 60 o más años; en cambio, en los países industrializados esta definición corresponde a las personas de 65 años y más.
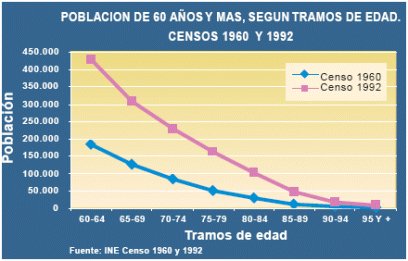
En la Figura 1 se presenta un gráfico con el número de personas de 60 años o más, desglosado por tramos de 5 años de edad hasta los 90 y más, según los censos de 1960 y 1992. En el último censo se ve claramente un mayor número en todos los grupos, excepto sobre los 90 años. Por otra parte, la proyección de expectativa de vida de la persona que cumplió los 60 años, en el período 2005-2010, es de 19 años para el hombre y 23 años para la mujer, con algunas diferencias regionales.
 Tamaño completo
Tamaño completo Figura 1. Población de 60 años y más, según tramos de edad. Censos 1960 y 1992.
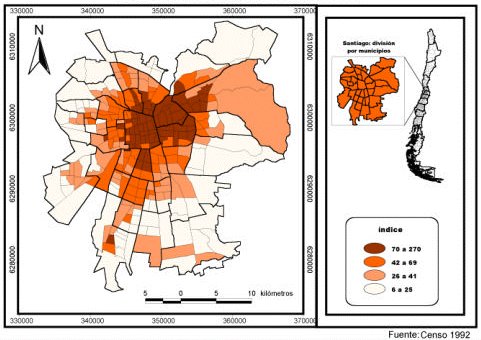
El índice de envejecimiento, dado por la población de 60 años y más dividida por la población de 0 a 14 años y multiplicada por 100%, está en 35,82 en Chile. También hay diferencias en las distintas regiones; la cifra señalada ocurre en ciudades grandes, como Santiago. En el índice de envejecimiento de la Región Metropolitana en 2002 (Figura 2) se puede ver que en algunas comunas la carga de envejecimiento es mucho mayor que en otras, de modo que los hospitales que atiendan aquellas comunas deberán prepararse para esta explosión demográfica de ancianos: en Santiago Centro, Quinta Normal y Providencia hay gran concentración de adultos mayores, los que se verán obligados a modificar sus expectativas en cuanto a atenciones de salud.
 Tamaño completo
Tamaño completo Figura 2. Índice de envejecimiento en las comunas de la Región Metropolitana.
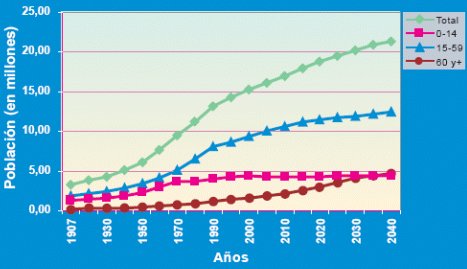
Resulta impactante observar la proyección de las curvas de 60 años y más (Figura 3), y de 0 a 14 años, que se cruzarían alrededor de 2025-2027, y en ese momento habrá más viejos que niños en Chile.
 Tamaño completo
Tamaño completo Figura 3. Estimaciones y proyecciones de población por sexo y edad: Chile, 1950 – 2050. Fuente: INE Chile.
Principios generales de la geriatría
El manual de geriatría y gerontología de la Escuela de Medicina de la Universidad Católica establece los siguientes principios:
- Objetivo: cuidar, no curar. Confort, función, independencia.
- Esencial: evaluación geriátrica interdisciplinaria y exhaustiva.
- Contar con un equipo y una cabeza.
- Saber cuándo tratar, cuándo tratar enérgicamente o cuándo hacer tratamiento paliativo efectivo.
- No sobretratar por estados leves.
- No subtratar estados serios.
- Rehabilitación: luchar por lograr incrementos en la funcionalidad, aunque parezcan pequeños.
- La familia es crucial para un buen cuidado geriátrico.
- El anciano puede ser educado.
- Buscar enfermedades no diagnosticadas, siempre están presentes.
- Vigilar las presentaciones atípicas de las enfermedades.
- Depresión, el gran enmascarado de la geriatría.
- Nunca subestimar la repercusión mórbida de la pérdida de visión y audición.
- Siempre tratar de prevenir mayor discapacidad.
Valoración multidimensional
La valoración multidimensional es esencial en geriatría. En medicina predomina la preocupación por la dimensión clínica en el momento de resolver un problema de salud y se tiende a olvidar otras dimensiones que son igualmente importantes. La valoración multidimensional incluye las esferas siguientes:
- Clínica
- Funcional
- Social: es fundamental entender al adulto mayor como un ser social que está inserto en un ambiente
- Mental: la dimensión mental es fundamental dentro de la valoración geriátrica integral
- Algunas personas añaden la dimensión espiritual.
La valoración multidimensional permite cuantificar la esfera clínica, funcional, mental y social, y establecer un diagnóstico cuádruple, que a su vez permite diseñar un plan racional y coordinado de intervenciones. Por otra parte, la evaluación multidisciplinaria por medio de elementos estandarizados y repetibles, como las actividades de la vida diaria y otros parámetros, como el minimental, por ejemplo, permite que el diagnóstico no sea estático, sino que tenga un carácter dinámico. Es decir, se puede conocer la funcionalidad del paciente previo al ingreso a la unidad de cuidados intensivos y durante su estadía, la que probablemente va a estar muy intervenida por la situación aguda, además del pronóstico funcional en términos de recuperación.
En múltiples publicaciones se ha destacado la importancia de aplicar los conceptos de la geriatría en la unidad de pacientes críticos, porque se puede llegar a diagnósticos más exactos, catalogar mejor a los pacientes, mejorar la funcionalidad intrahospitalaria y hasta seis meses después del alta. Además, disminuye la estadía promedio (argumento muy importante para las personas encargadas de la gestión); mejora la utilización de fármacos; optimiza la red social sanitaria, pues interdigita su función con otras áreas del hospital que habitualmente los médicos no utilizan; disminuye la mortalidad a un año post alta; mejora la percepción emocional y de bienestar del paciente; y ahorra recursos, lo que redunda en un costo menor.
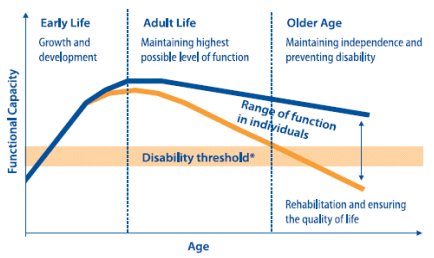
La valoración multidimensional es parte de una política de salud planteada por la OMS para este siglo, basada en el concepto de envejecimiento activo, que busca reducir al máximo el riesgo acumulado por la obesidad, el tabaquismo, las enfermedades y las condiciones que haya adquirido el individuo al llegar a la edad de adulto mayor. Las acciones planificadas bajo esta perspectiva permitirán que el adulto mayor llegue en mejores condiciones y se enferme lo más cerca posible al momento de su fallecimiento, o sea, que se mantenga activo hasta el último día (Figura 4), evitando la reducción de la funcionalidad, la discapacidad, la institucionalización, el secuestro de familiares en términos de su cuidado, el alto costo que esto significa para el país, etc. Este es el objetivo esencial de la Geriatría.
 Tamaño completo
Tamaño completo Figura 4. Mantención de la capacidad funcional en el curso de la vida. Fuente: Kalache y Kickbusch, 1997.
Características del envejecimiento
El envejecimiento es un fenómeno universal, que afecta a todos los seres vivos, irreversible, heterogéneo e individual, lo que significa que la especie crece a una velocidad de crecimiento determinada dentro de ciertos cánones, esta velocidad varía de sujeto en sujeto, e incluso en el mismo sujeto puede variar de órgano en órgano. Además, es deletéreo, en términos de que hay una progresiva disminución de la funcionalidad, y es intrínseco, es decir, no se relaciona con factores ambientales modificables.
Se debe lograr el envejecimiento en las mejores condiciones de entorno posibles, sin olvidar que, aunque se logre un incremento progresivo en la expectativa de vida de la población, hay una duración máxima de la vida de alrededor de 118 años. La prevención y tratamiento de las enfermedades, sumados al manejo de los factores ambientales, tienen como objetivo rectangularizar la curva de sobrevida para lograr una caída violenta de la sobrevida en las etapas finales de ella. Sin embargo, pese a que un buen porcentaje de la población logra llegar a edades bastante avanzadas, la mortalidad masiva todavía se produce cerca de los 80 años.
En un número de Intensive Care Med del año 2003, E. Wesley Ely reafirma la preocupación reinante por este tema, al observar que los pacientes de las unidades de cuidados intensivos pertenecen cada vez más al grupo del adulto mayor; por tanto, es imprescindible dar un paso adelante y mejorar no sólo la sobrevida sino también la calidad de esa sobrevida.
Epidemiología
- En los Estados Unidos, los adultos mayores utilizan dos o tres veces más el sistema de salud.
- La edad y la enfermedad crónica coexisten, pero la edad no significa forzosamente la enfermedad crónica.
- En algunas UCI todavía permanece como criterio de ingreso el rango de edad, el que debe desplazarse hacia el pronóstico y funcionalidad del paciente.
- La utilización de asistencia respiratoria mecánica en el adulto mayor aumenta rápidamente; en una cohorte de1500 pacientes, el promedio de edad subió de 62 a 68 años en 8 años.
- Los adultos mayores son heterogéneos desde el momento del ingreso.
- Estudios recientes plantean que la edad contribuye a la mortalidad en 3% a 6%; los predictores fisiológicos (APACHE III), entre los cuales se incluye la edad, explicarían entre 47,2% y 86%.
- El estudio SUPPORT (Study to Understand Prognoses and Preferences for Outcomes and Risks of Treatments) concluye que la mortalidad a 6 meses, en los pacientes que ingresan a la UCI, según la edad al ingreso, es de 44% a los 55 años, 48% a los 65, 53% a los 75 y 60% a los 85 años, lo que no es extraño.
- Lo que sí causa extrañeza son los resultados del estudio TISS (Therapeutic Intervention Scoring System), que demuestra que los ancianos reciben cuidado menos agresivo, sin que esto se retrate en diferencias en la mortalidad, lo que significa que los ancianos que ingresan a la UCI están más sanos, se salvan solos o bien, quizás, el encarnizamiento terapéutico ocurre en los grupos más jóvenes y por eso la carga de actividades es mucho mayor sobre ellos.
En el sistema cardiovascular:
- Decrece el número de miocitos y aumenta el contenido de colágeno, lo que reduce la distensibilidad cardíaca; esto explica que un paciente de edad y uno joven presenten manifestaciones diferentes.
- El tejido autonómico es reemplazado por tejido conectivo, lo que origina anormalidades en la conducción intranodal o en el haz de His, como, por ejemplo, la enfermedad del nodo, arritmias atriales o bloqueos de rama.
- La rigidez del tracto de salida y de los grandes vasos se relaciona con un incremento de la presión sistólica, que se ha estimado en 6 a 7 mmHg por cada década, aumento de la resistencia al vaciamiento ventricular postcarga e hipertrofia compensadora.
- El gasto cardíaco en reposo permanece inalterado, pese al aumento de la postcarga y de la reducción de la frecuencia cardíaca máxima, de la capacidad aeróbica máxima, del peak de ejercicio cardíaco máximo y del peak en la fracción de eyección.
- Lo anterior se debe al incremento de la precarga. En cambio, el joven mejora su gasto cardíaco a expensas de la frecuencia cardíaca; por eso el paciente geriátrico se encuentra en alto riesgo cuando está hipovolémico.
- La relajación ventricular, que es un proceso de alto requerimiento energético, también se ve alterada. En condiciones de hipoxemia, aunque sea leve, si se sobrepone al habitual decremento en la PaO2 va a prolongar la relajación ventricular, lo que puede redundar en mayor presión diastólica, congestión pulmonar y, por último, insuficiencia diastólica.
- En condiciones de pérdida de la contribución de la contracción auricular, existe aun mayor deterioro.
- La disfunción diastólica es la causa de más de 50% de los casos de insuficiencia cardíaca en mayores de 80 años.
Los datos del estudio Framingham señalan que, a medida que pasan los años, la presión sistólica va subiendo, no así la presión diastólica, y la hipertrofia ventricular izquierda se relaciona, tanto en hombres como en mujeres, con la presión sistólica y la edad. En la Figura 5 se puede ve, además, que la insuficiencia cardíaca progresa a medida que pasan las décadas, lo mismo que la incidencia de fibrilación ventricular, todos cuadros relacionados, probablemente, con un estado fisiológico.
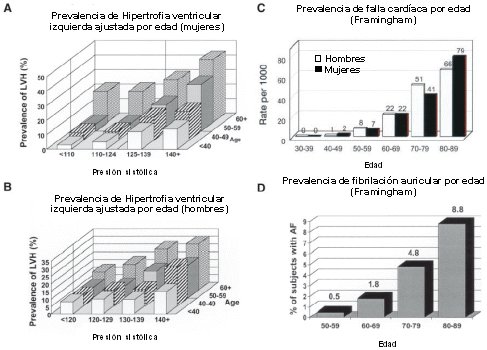 Tamaño completo
Tamaño completo Figura 5. Prevalencia de hipertrofia ventricular izquierda, insuficiencia cardíaca y fibrilación auricular, ajustadas por edad (estudio Framingham).
En el adulto mayor hay también cierta falta de adaptabilidad al ejercicio: a medida que pasa el tiempo la frecuencia cardíaca se reduce progresivamente, lo mismo que el índice cardíaco y la contractilidad. Por eso, el paciente de este tipo está en peores condiciones, desde el punto de vista fisiológico, para enfrentar una hospitalización crítica.
En el sistema respiratorio:
- Cambios en la pared torácica y los pulmones.
- Reducción progresiva de la distensibilidad de la pared torácica por causas estructurales (cifosis, colapso vertebral, calcificación de cartílago costal, contractura muscular) que reducen la motilidad costal.
- A nivel muscular, hay una reducción de 50% de la fuerza inspiratoria y espiratoria máxima.
- En pulmón hay pérdida de elasticidad, incremento de compliance alveolar, colapso de vía aérea pequeña, ventilación alveolar desigual y atrapamiento aéreo, además de alteración V/Q con reducción de la tensión de O2 (0,3 a 0,4 mmHg/ año).
- La PCO2 se mantiene inalterada (contra lo previsto), porque la producción de CO2, es decir, el metabolismo celular, disminuye y hay balance entre la producción disminuida y la dificultad para eliminar el CO2.
- La Capacidad Vital Forzada se reduce en 14 a 30 ml/año.
- El control ventilatorio disminuye; la respuesta a la hipoxia y a la hipercapnia también se reduce, por declinación en la función de los quimiorreceptores.
- A nivel celular existe reducción de la función de células T, del clearence mucociliar, de la función deglutoria y de la tos, por daño neurológico.
- Estos factores, sumados al descuido de la salud oral, con invasión bacteriana, pueden poner al paciente en situación de riesgo.
En el sistema nervioso central:
- La función intelectual se estabiliza alrededor de los 20 a 30 años y en los mayores de 85 años hay hasta 25% de cuadros demenciales, lo que pone al paciente en alto riesgo de enfermedad delirante durante su internación.
- El estrés de la hospitalización en UCI también puede provocar delirio en ausencia de déficit, es decir, no todo paciente anciano que se agita tiene un deterioro cognitivo.
- El delirio está relacionado con la mortalidad hasta un año post egreso de UCI.
- A nivel sensorial, disminuye la agudeza visual y la estereopsia (capacidad para ver en profundidad); se reduce la agudeza auditiva y la discriminación de frecuencias; se altera la propiocepción, la discriminación táctil y la sensación vibratoria, y disminuye la percepción olfatoria. Esta alteración de los sentidos favorece la desorientación y la aparición de un curso delirante.
- En cuanto a función hipotalámica, el centro de la saciedad está hipersensible, por lo que el paciente rápidamente entra en anorexia; la regulación de la sed no es óptima y la respuesta a la hiperosmolaridad no funciona bien; la temperatura corporal no se regula adecuadamente, con lo que declina la capacidad de generar y conservar calor y en cuadros comórbidos puede enmascarar una respuesta febril.
- Trascendentes son los cambios en la percepción del dolor, lo cual se relaciona con infartos silentes e incluso con perforaciones de úlceras, prácticamente sin dolor.
En el sistema renal y urinario:
- Disminución de la función renal, con caída del clearance de creatinina en 0,75 ml/año, sobre los 40 años, en relación con la esclerosis nefronal, que llega a 40% a los 85 años. Los nefrones restantes se hipertrofian, para hiperfiltrar.
- El flujo sanguíneo renal cae en 50%.
- Se debe aplicar la fórmula de Crockroft y Gault para ajustar adecuadamente los medicamentos en los pacientes críticos.
- La función tubular también decrece y esto pone al paciente en riesgo de deshidratación, por reducción de la actividad de renina-angiotensina y menor respuesta a ADH.
- Pueden presentarse sobrecargas de volumen en este entorno de reducción de la filtración glomerular y disfunción tubular.
- Puede aumentar la biodisponibilidad de ciertos fármacos de excreción renal.
- Con la edad aumenta la patología obstructiva por hiperplasia de la próstata.
- En la vejiga aumenta el tejido colágeno, se reduce la distensibilidad, hay hiperactividad del detrusor e incontinencia (estrógenos).
- Hay condiciones ideales para desarrollar bacteriuria asintomática.
En el sistema gastrointestinal:
- Asiento habitual de molestias, en general no causa grandes trastornos en un paciente crítico.
- Suele haber vaciamiento gástrico lento.
- La atonía gástrica, en pacientes críticos, no es rara.
- La absorción intestinal de macro y micro nutrientes generalmente no se altera, pero en cuanto al calcio, puede haber reducción de la 1,25 Vitamina D.
- La proliferación bacteriana podría afectar a un porcentaje no despreciable de los adultos mayores y explicar algunos cuadros de malabsorción.
- Disminuye el número de hepatocitos, a los 80 años el flujo sanguíneo hepático se reduce en 40% y por eso se reduce la excreción de algunos medicamentos de excreción de predominio hepático, por medio del sistema microsomal, y habrá que ajustarlos.
- Se mantiene la capacidad sintética y la oxidación microsomal se reduce (Fase I).
En otros sistemas:
En el sistema inmune hay inmunosenescencia, la que se caracteriza por mayor susceptibilidad a infecciones e incremento de autoanticuerpos, inmunoglobulinas monoclonales y tumorogénesis; la reserva de la médula ósea se reduce ante estímulos como infecciones; aumentan las células T de memoria y se reducen las células T reactivas, lo que puede llevar al individuo a una situación de anergia; también hay disfuncionalidad de las células B (anticuerpos, relacionada con función T Helper).
En lo hematopoyético, aunque la periferia no presente cambios, ante una demanda incremental se puede manifestar escasa reserva; además, la función de los neutrófilos disminuye.
En cuanto a la composición corporal, hay disminución de la masa muscular o sarcopenia, con la consiguiente reducción de la fuerza muscular; aumenta el tejido graso (50% en hombres y 25% en mujeres) y se reduce la proporción de agua. El gasto energético se reduce y con eso se reduce la capacidad de respuesta adaptativa.
Atención del paciente geriátrico en UCI
Lo primero es recordar que el paciente es el centro; es decir, el hospital es para los pacientes y no para los médicos. Los cuidados de salud deben sustentarse en la evidencia científica y debe entregarlos un equipo de salud bien organizado y preocupado de la calidad.
La presentación clínica de la enfermedad en el adulto mayor ocurre en un entorno de pluripatología; en los pacientes ambulatorios suelen coexistir tres a cuatro patologías junto con el cuadro que motiva el ingreso; en los que ya están institucionalizados, puede haber entre cinco y nueve. Además, la presentación de la enfermedad suele ser insólita y ella va a afectar el sistema más vulnerable desde el punto de vista fisiológico; no es forzoso que una hemorragia digestiva se manifieste externamente: puede manifestarse como un rebajamiento del nivel de conciencia, por ejemplo. Así, el delirio, la impotencia funcional, las caídas y los síncopes pueden ser formas de presentación de insuficiencia cardíaca, neumonía, infarto o infección urinaria.
En el manejo del dolor es importante considerar que hay que tratarlo adecuadamente; en pacientes con daño cognitivo, su evaluación puede ser en extremo difícil; tiene efectos deletéreos, como inmovilidad de segmentos (tórax), reducción del esfuerzo inspiratorio, taquicardia, aumento del consumo de oxígeno miocárdico, delirio, etc.; el ideal es usar una escala de evaluación. Los opioides son agentes ideales, sin embargo pueden producir confusión, agitación En cuanto a la ruta de administración, la epidural (opioides, anestésicos locales) da excelente analgesia, menor sedación y bloqueo simpático. Cuidado con la hipotensión ortostática y la retención urinaria. Se debe tener en cuenta los efectos secundarios de los AINE.
En nutrición, se debe considerar la reducción del requerimiento del metabolismo basal y de la actividad muscular. En cuanto a estrés, se debe aportar calorías, proteínas y oligoelementos en cantidad suficiente. La incidencia de malnutrición es de 17%-65% de los hospitalizados y cuanto mayor es la estadía, mayor será la desnutrición. Se debe iniciar precozmente la nutrición, antes de 48 horas, idealmente enteral, para evitar los riesgos de nutrición endovenosa. El inicio precoz reduciría estadía y costos. El control glicémico es importante porque el adulto mayor tiene menor tolerancia a la glucosa y resistencia insulínica; el control reduce mortalidad y morbilidad.
Otros aspectos con características especiales son la terapia farmacológica, la hidratación, la hemodinamia (reanimar por objetivos), la ventilación mecánica, las transfusiones, la inmovilidad y el delirio, sin dejar de mencionar las controversias que existen acerca de la reanimación, el retiro de las medidas de soporte vital y la permanencia en UCI versus la derivación a unidades de cuidado proporcional.
La calidad de vida de estos pacientes es motivo de gran preocupación. Desde que un paciente ingresa a la UCI se deterioran las condiciones de funcionalidad, lo que se asocia con la edad y la gravedad, pero el deterioro puede ser mínimo y se puede revertir posteriormente.
Conclusiones
- La población envejece progresivamente, con incremento de la demanda de atención médica intensiva.
- Chile se sitúa en una transición demográfica avanzada.
- Hay gran heterogeneidad entre los adultos mayores.
- Hay desconocimiento de la normalidad en el envejecimiento.
- Se debe desarrollar estudios que generen evidencia de buena calidad, que permita establecer recomendaciones para grupos de edad específicos.
- Factores que es preciso considerar son comorbilidad, polifarmacia, entorno social.
- Es fundamental considerar que la funcionalidad es el objetivo central de la atención del adulto mayor, particularmente en el que se considera frágil.
- El ideal es lograr la compresión de la morbilidad, sin la cual se deteriora la independencia y la calidad de vida del paciente.
- Se debe conseguir un estado libre de discapacidad o envejecimiento activo.

