Publicado el 1 de mayo de 2009 | http://doi.org/10.5867/medwave.2009.05.3917
Manejo ambiental del inmunodeficiente
Environmental management in the immunocompromised patient
Resumen
Este texto completo es una transcripción editada y revisada de una conferencia dictada en el XVII Curso de Extensión de Pediatría, organizado por el Servicio de Pediatría del Hospital Clínico San Borja Arriarán, el Departamento de Pediatría Centro de la Facultad de Medicina de la Universidad de Chile, el Servicio de Salud Metropolitano Central y la Dirección de Atención Primaria. Se realizó entre el 01 de abril y el 25 de noviembre de 2008 y sus directores fueron el Dr. Francisco Barrera y la Dra. Cristina Casado.
Introducción
Esta conferencia tratará sobre el manejo ambiental del inmunodeficiente en cuanto al manejo ambulatorio; no se hablará de temas como técnicas de aislamiento intrahospitalario, filtros HEPA o presión positiva, sino de aspectos que tienen que ver con su vida cotidiana.
Se define como paciente inmunodeficiente al que presenta una alteración en la inmunidad humoral o celular o en la capacidad de fagocitosis o de complemento, con un aumento del riesgo de contraer enfermedades infecciosas. La incidencia de inmunodeprimidos es de 20 a 30 casos por 100.000 habitantes menores de 15 años. En general, las inmunodeficiencias se clasifican en: asociadas a VIH y no asociadas a VIH; entre las no asociadas están las causadas por tratamiento corticoidal, tratamiento inmunosupresor, leucemia, trasplantes, anesplenia quirúrgica o de nacimiento y las inmunodeficiencias primarias.
Manejo ambiental del paciente inmunodeprimido
Se debe proteger al paciente inmunodeprimido contra las infecciones, poniendo en práctica las siguientes medidas:
- Precauciones universales propias del manejo de pacientes con neutropenia, aunque de éstas la única medida que ha sido validada en los niños inmunodeprimidos es el lavado de manos, además del adecuado saneamiento ambiental en cuanto a comidas y agua.
- Proporcionar mascarilla de protección al paciente en caso de que éste deba salir de su habitación.
- Limitar el número de visitas a máximo dos personas por paciente, las que deben ser entrenadas por el equipo de enfermería y deben tener conciencia de que su presencia es un riesgo para el paciente.
- Evitar visitantes con infecciones o que hayan recibido vacunas recientemente, por el riesgo de contagiar al paciente.
Cabe señalar que entre las precauciones universales que se aplican en el manejo de pacientes con neutropenia siempre se consideró el uso de mascarillas por parte de las personas que ingresan a la habitación, sin embargo durante la década de los 80 se demostró que estos elementos tienen escasa utilidad como medios de protección para el paciente. La única medida realmente útil en el manejo de los niños inmunodeprimidos es el lavado de manos y el adecuado saneamiento ambiental en cuanto a comidas y agua, el uso de mascarillas, botas y guantes no tiene utilidad. Se habla de paciente neutropénico cuando su estado es consecuencia de un cáncer hematológico y no de un trasplante. En los pacientes con inmunodepresión que se atienden en salas de infectología (que no están en unidades de trasplantes), la mascarilla tiene una utilidad a lo menos dudosa; en el Hospital San Borja-Arriarán se utiliza como una forma de limitar el ingreso de personas a la habitación del paciente.
Las condiciones de las unidades pediátricas que tratan pacientes inmunodeprimidos suelen ser poco adecuadas: las puertas funcionan mal, las ventanas se mantienen abiertas y se pueden detectar fallas incluso en establecimientos con sistemas de tratamiento de aire, cierre apropiado de ventanas e instalación de rejillas para evitar el ingreso de insectos y esporas. El aire ambiental de las unidades que manejan inmunodeprimidos debe tener menos de 5 UFC /m3, pero en Chile es raro que esto se cumpla, aunque esto tampoco es imprescindible, excepto para los neutropénicos prolongados que tienen un alto riesgo de desarrollar aspergillosis. Si se mide la carga de esporas en el exterior de los hospitales se obtienen valores de 100 a 200/m3; al interior de éstos la carga suele estar entre 30 y 50 y en las salas en que se ha efectuado un tratamiento adecuado los valores son menores de 10, en condiciones ideales. Además en los hospitales existe el riesgo latente de contagio con bacterias multirresistentes.
Otro elemento a considerar son los períodos de mayor y menor riesgo. Los niños con neutropenia prolongada, como aquellos que han recibido trasplante de médula ósea, tienen mayor riesgo que los niños con leucemia linfoblástica aguda, que desarrollan neutropenia por períodos cortos y se recuperan rápidamente. Los pacientes trasplantados permanecen en riesgo de adquirir infecciones por más de un año, pero es imposible mantenerlos todo ese tiempo dentro del hospital. En un estudio publicado en Blood (2002) se encontró que el cuidado en el hogar de pacientes trasplantados con médula ósea alogénica, durante la fase pancitopénica, fue ventajoso comparado con el cuidado en el hospital, lo que confirma que lo ideal para estos pacientes es recibir los cuidados en su casa, donde tendrán menor riesgo de adquirir infecciones por bacterias multirresistentes (1).
El paciente inmunocomprometido y su ambiente extrahospitalario
En el ambiente intrafamiliar se debe resolver los temas relacionados con reglas que se deben cumplir y requisitos con que debe contar la casa; medidas a tomar con los contactos; manejo del agua y alimentos; situación de las mascotas y sopesar el apoyo psicológico de tener una mascota versus el riesgo que implica para la salud del niño; evaluar el impacto en la vida recreacional; y evaluar el ambiente laboral y escolar, ya que estos pacientes pasan tiempos prolongados en tratamientos médicos y con inmunodepresión. En un metaanálisis realizado por Van Tiel (2), que incluyó seis publicaciones y cuatro estudios comparativos no aleatorios entre cuidado ambulatorio y en hospital, se encontró cifras similares de mortalidad, o sea, el mantener a un niño hospitalizado no representa mayor ventaja.
En la casa del paciente inmunodeficiente se debe cumplir las siguientes condiciones: mantener la casa limpia, sin alfombras ni cortinas que acumulen polvo y hongos (nivel de evidencia BIII); los juguetes deben ser lavables (BIII); no debe haber peluches ni juguetes que retengan agua, ya que éstos acumulan polvo y secreciones (DII); evitar flores y plantas en el interior del hogar, ya que también son fuente de contagio de hongos (BIII). Además el paciente debe evitar transitar o permanecer en áreas de construcción, ya que se ha observado que los episodios de aspergillosis invasora aumentan durante los períodos de remodelación de los hospitales. En estos períodos el Comité de Infecciones Intrahospitalarias debe indicar las medidas necesarias. En cuanto a los contactos, se debe evitar el contacto con personas que padecen enfermedades respiratorias como gripe o las causadas por virus respiratorio sincicial, herpes mucocutáneo, gastroenteritis y varicela (BII). Por ello los contactos intrafamiliares se deben vacunar contra varicela e influenza en forma preventiva (3).
En el caso de un adulto inmunocomprometido que está a cargo de niños, es importante: practicar el adecuado lavado de manos; evitar cambiar pañales y limpiar secreciones corporales; evitar contacto con personas que han recibido vacuna antipolio oral y retrasar la colocación de esta vacuna en los contactos hasta que el paciente inmunocomprometido haya salido de esta situación o bien, utilizar una vacuna antipolio inactivada. Finalmente, se debe evitar el contacto con niños con exantema posterior a la vacuna varicela (4).
Manejo del agua y alimentos
En el manejo del agua se debe tener presente las siguientes recomendaciones: no se debe beber agua de fuentes subterráneas o superficiales; el agua para beber debe estar envasada o hervida; hervir el agua durante un minuto elimina el Cryptosporidium; se debe tener cuidado con los cubos de hielo, ya que el agua corriente es fuente de infecciones, de modo que se deben hacer con agua envasada; la cloración casera es menos efectiva; se debe preferir los productos pasteurizados a los naturales, ya que éstos suelen contener hongos o levaduras. Es importante el lavado de manos antes y después de cocinar, especialmente si se manipulan carnes, puesto que las carnes crudas son de alto riesgo para los inmunodeprimidos; no se deben intercambiar vasos ni cubiertos. Los alimentos de alto riesgo son: huevos crudos o poco cocidos, leche no pasteurizada, jugos de fruta fresca, quesos, carnes crudas o poco cocidas, mariscos no cocidos, miel, granos y nueces, especialmente con cáscara.
Las recomendaciones actuales para la alimentación de los pacientes inmunodeprimidos son: no consumir frutas frescas ni vegetales crudos; ingerir alimentos y agua cocidos para disminuir la exposición a microorganismos; cuidar meticulosamente la piel y boca del paciente; usar vaselina para evitar la sequedad de la piel; prevenir traumatismos de piel mucosa evitando inyecciones intramusculares o subcutáneas, uso de sondas vesicales y enemas, uso de supositorios y empleo de tampones, que están contraindicados en los pacientes inmunodeprimidos; si es necesario el cateterismo vesical se debe mantener un sistema cerrado de drenaje; se debe evitar el estreñimiento con medidas nutricionales y suavizantes de heces.
El paciente inmunodeprimido hospitalizado
Se debe privilegiar el ingreso de los pacientes en habitación individual (B1), pero si no se dispone de tal habitación no debe ser un impedimento para hospitalizar al paciente que lo necesite (B3).
La higiene de manos es la medida más importante para reducir la transmisión de microorganismos entre una persona y otra; se debe realizar antes y después de entrar en contacto físico con el paciente o realizar procedimientos de atención (A1) e incluso al entrar en contacto con la unidad del paciente. Se puede utilizar alcohol gel, pero como éste no sirve para los Norovirus ni para las esporas de Clostridium y no se puede saber cuándo estas esporas están presentes, además del mayor riesgo que tienen estos pacientes de adquirir el Clostridium debido al uso de antibióticos de amplio espectro, se debe agregar lavado de manos frecuente. Con respecto a la higiene corporal, se debe realizar ducha diaria, higiene perineal después de evacuar deposiciones y lavado frecuente de manos. Se recomienda la higiene oral por efecto de arrastre mediante enjuagues con solución salina fisiológica estéril y bicarbonato de sodio, e higiene dental con eliminación de focos infecciosos.
Los filtros HEPA sólo son necesarios en pacientes con alto riesgo de desarrollar aspergillosis invasora (B1), que son portadores de neutropenia prolongada o inmunodeficiencia celular grave.
Las restricciones para estos pacientes son las siguientes: el personal y las visitas deben cumplir con todas las medidas de precauciones estándar; los objetos de uso personal y juguetes deben ser lavables y limpios; las revistas y periódicos deben ser de uso individual; no se debe permitir la presencia de flores ni plantas por riesgo de hongos; no pueden recibir visitas de personas que estén cursando enfermedades transmisibles y en general se debe restringir las visitas, además de educar y supervisar; los pacientes con varicela no deben ser ingresados a las unidades de oncología, por la gran capacidad de difusión de este virus y el riesgo elevado de estos pacientes. En los hospitales con áreas de construcción se debe utilizar barreras impermeables para separar la zona de faena de la de hospitalización, el acceso a ambas zonas debe ser distinto y no debe haber comunicación de la ventilación entre la faena constructiva y el sector de hospitalización, que en lo posible debe estar equipada con doble puerta.
Mascotas y recreación
Como ya se mencionó, se debe evaluar el equilibrio entre el beneficio psicológico que otorga la tenencia de la mascota y el riesgo de transmisión de gérmenes. Los gatos pueden transmitir Toxoplasma, Bartonella sp, Toxocara catis o Pasteurella multocida: las aves transmiten Cryptococcus, especialmente las palomas, Chlamydia psittaci y Mycobacterium avium; y los perros transmiten Toxocara canis, Cryptosporidium y Pasteurella multocida, gérmenes que en el inmunodeprimido producen infecciones mucho más graves y complejas; los patos, pollos y reptiles son responsables de transmitir Salmonella sp, Histoplasma y Coccidioides; los animales de granja transmiten Cryptosporidium y Campylobacter sp y los peces de acuario, Mycobacterium marinum (5).
Las recomendaciones de prevención en pacientes inmunocomprometidos son:
- No poseer mascotas, en especial durante el primer año posterior al trasplante de médula ósea o posterior a un tratamiento oncológico, pues presentan un estado de inmunosupresión.
- Mantener a la mascota sana, con examen previo de veterinario y programa de vacunación al día.
- Minimizar el contacto con animales enfermos para evitar la transmisión de Cryptosporidium, Salmonella, Campylobacter y Giardia.
- Evitar mascotas menores de seis meses, especialmente gatos y no tener reptiles como tortugas, iguanas, culebras y lagartos, pues conllevan riesgo de transmisión de Salmonella.
- Recordar que el gato puede eliminar en sus deposiciones Toxoplasma gondii, que es muy peligroso para los inmunodeprimidos y los loros pueden transmitir Chlamydia psittaci, agente de la psitacosis, por lo tanto el aseo de su hábitat debe realizarlo un adulto y nunca un inmunodeficiente.
- No se debe besar a un perro en la boca ni ser lamido.
- El paciente debe evitar exponerse a mordeduras y rasguños de mascotas: se debe enseñar a los niños a no molestar a los animales mientras estén comiendo o durmiendo.
- Evitar el contacto directo con deposiciones de mascotas y usar guantes cuando se manipula la materia fecal.
- No acercarse a mascotas enfermas, cuyas deposiciones deben ser manejadas por una persona con inmunidad normal.
- Evitar geofagia o pica (hábito de comer tierra) y no limpiar acuarios o fuentes donde vivan reptiles.
En el aspecto recreativo, el niño con inmunodeficiencia debe evitar: jugar con tierra y practicar jardinería; realizar excursiones a cavernas o limpiar jaulas de aves o gallineros; fumar marihuana, por el riesgo de hongos; manipular quesos con hongos; nadar en aguas que tengan probabilidad de estar contaminadas con heces, como lagos, ríos, playas y piscinas públicas, por el riesgo de adquirir infecciones por Shigella, Giardia, hepatitis A, Legionella, Pseudomonas, Acanthamoeba, Vibrio, Aeromonas y virus redondos pequeños; por lo mismo, no es conveniente que realicen deportes acuáticos.
Principios generales de la vacunación en inmunodeprimidos
- Las vacunas de microorganismos vivos están contraindicadas, por la posibilidad de producir enfermedad relacionada con la vacuna.
- Las de microorganismos muertos, sea inactivados, toxoides o polisacáridos se pueden utilizar, aunque la respuesta inmunológica será menor.
- Los pacientes que van a recibir tratamiento inmunosupresor deben completar su esquema de vacunación; lo ideal es aplicar las vacunas de organismos vivos un mes antes del tratamiento y, si esto no es posible, suspenderlas.
- Es necesario completar los calendarios de inmunizaciones de aquellas personas que viven con los pacientes y vacunarlos contra varicela e influenza.
- La vacunación con virus polio oral está contraindicada en las personas que viven con el inmunodeprimido; se debe usar la vacuna polio inactivada.
- El personal de salud debe contar con sus vacunas al día y estar vacunado contra varicela o tener el antecedente de haber padecido esta enfermedad. Esto se aplica a alumnos, internos y jóvenes del personal de aseo. Lo ideal es que todas las personas que van a entrar a trabajar a un sistema de salud se vacunen.
Existen dos tipos de vacunas: vivas y muertas. Las vacunas vivas son: triple vírica, virus polio oral, varicela y BCG, que pueden provocar problemas. Las vacunas muertas son DTPe/DTPa, virus hepatitis B, Haemophilus influenzae b, virus polio inactivada, Meningococo C, Neumococo, vacuna influenza y virus hepatitis A; todas ellas se pueden usar en el paciente inmunodeficiente, aunque a veces no se logrará el efecto adecuado.
Vacunas en pacientes con inmunodeficiencias primarias
- Celulares o combinadas: están contraindicadas todas las vacunas a organismos vivos, porque pueden producir enfermedad diseminada y fatal.
- Defectos de la función granulocítica: pueden recibir cualquier vacuna, excepto la BCG.
- Deficiencias del complemento: no hay contraindicación y están indicadas las vacunas contra bacterias capsuladas como Haemophilus influenzae b, Neumococo y Meningococo.
- Inmunodeficiencias humorales: en estos casos se debe usar la vacuna polio inactivada; la trivírica está contraindicada, pero no se ha demostrado que implique riesgo; la BCG está contraindicada; pueden recibir la vacuna Varicela; los niños con déficit selectivo de inmunoglobulina A se pueden vacunar, ya que no se ha comprobado que las vacunas de virus vivos signifiquen un riesgo.
- Los pacientes que reciben tratamiento con gamaglobulinas se deben vacunar con microorganismos muertos cuando estén en el periodo de valle, es decir, cuando cae la concentración de inmunoglobulinas, e intentar distanciar del próximo tratamiento con inmunoglobulinas por lo menos dos semanas.
En el inmunodeficiente primario no se debe aplicar la vacuna trivírica, varicela, especialmente en inmunodeficientes celulares y combinados, virus polio oral y BCG. Las vacunas que sí se pueden aplicar son DTPe/DTPa/dT/dTpa, virus hepatitis B y virus hepatitis A, Haemophilus influenzae, virus polio inactivada, Meningococo, Neumococo e influenza (Tabla I).
 Tamaño completo
Tamaño completo Vacunas en pacientes VIH
En pacientes portadores de VIH se debe completar rápidamente el calendario de vacunas, pues la capacidad de respuesta a antígenos proteicos está conservada el primer año de vida, excepto en el niño que nace sintomático y muchas veces fallece en los primeros meses de vida. El resto de los niños mantiene buena capacidad de respuesta en el primer año de vida y se pueden realizar las vacunaciones del primer año.
Las vacunas vivas están contraindicadas, excepto la trivírica y la vacuna contra varicela. La trivírica está indicada al año si el niño no presenta inmunodepresión grave, entendiéndose como tal un recuento de linfocitos CD4 menor de 750 en niños menores de 10 meses, menor de 500 linfocitos en niños de uno a cinco años y menor de 200 en niños de seis a doce años de edad; se debe vacunar a los 12 meses.
La vacuna contra la varicela se recomienda a los 13 meses cuando no existe inmunosupresión, con recuento de linfocitos CD4 mayor a 25%. La vacuna BCG está contraindicada en estos pacientes según la literatura, pero esto se aplica en los países que tienen baja prevalencia de tuberculosis; en Chile se usa con medición previa de linfocitos CD4: si el niño posee recuento normal, sobre 750 células, o disminución moderada, se debe vacunar dentro del primer mes de vida. Se usa la vacuna polio inactivada en el paciente y en los que cohabitan con él.
En resumen, en pacientes con VIH se aplican las vacunas trivírica y varicela si el recuento de linfocitos CD4 es mayor de 25%; además se aplican DTPe/DTPa/dT/dTpa, virus hepatitis B y virus hepatitis A, Haemophilus influenzae, virus polio inactivada, Meningococo C, Neumococo e influenza. Las vacunas que no se aplican son la vacuna polio oral y la BCG (Tabla II).
 Tamaño completo
Tamaño completo Vacunas en pacientes en tratamiento con corticoides
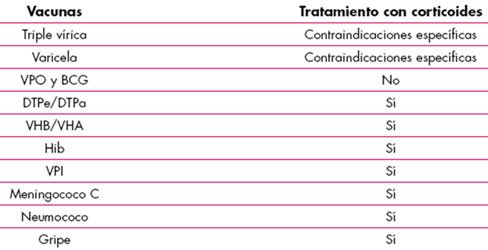
Las vacunas a virus vivo, trivírica y varicela están contraindicadas en niños con tratamiento esteroidal sistémico diario o a días alternos durante más de dos semanas, con dosis mayores de 2 mg/k o mayores de 20 mg/día de prednisona o equivalente, que se considera un tratamiento con dosis alta. Para vacunar con vacunas vivas se debe esperar más de tres meses después de la interrupción del tratamiento. A los contactos de varicela se les debe administrar gammaglobulina específica hiperinmune. En caso de que exista indicación de vacuna polio, la vacuna polio oral debe ser sustituida por la vacuna polio inactivada y la vacuna BCG no es aconsejable en el paciente que recibe tratamiento esteroidal en dosis altas.
En resumen, las vacunas con contraindicaciones específicas corresponden a la trivírica y vacuna varicela. Las vacunas polio oral y BCG están contraindicadas. Las vacunas que se pueden aplicar corresponden a DTPe/DTPa/dT/dTpa, virus hepatitis B y virus hepatitis A, Haemophilus influenzae, virus polio inactivada, Meningococo C, Neumococo e influenza (Tabla III).
 Tamaño completo
Tamaño completo Vacunas en pacientes con leucemia
- Las vacunas de microorganismos vivos están contraindicadas en pacientes con leucemia.
- Se puede utilizar vacuna polio inactivada.
- La vacunación contra varicela se puede aplicar sólo en caso de brote domiciliario en paciente que esté sin quimioterapia y en remisión, condiciones muy poco frecuentes.
- La vacuna polio oral está contraindicada en los cohabitantes.
- La vacuna contra Haemophilus influenzae b no está contraindicada; incluso los mayores de 15 meses podrían requerir otra dosis, por menor respuesta inmune a los 18 meses.
- La vacuna neumocócica polisacárida 23 valente (VNP23 valente) se usa sólo en mayores de dos años y se puede usar en niños con leucemia, ya que es inactivada.
- La vacuna contra influenza requiere un recuento de linfocitos mayor de 400/mm3, según la recomendación del Comité de Inmunosuprimidos de la Sociedad Chilena de Infectología. Otras recomendaciones indican que se puede aplicar después de tres semanas del término de la quimioterapia o con recuento de leucocitos mayor de 1000; por lo tanto casi todos los niños con leucemia pueden y deben recibir la vacuna contra la influenza.
- Todo el contexto familiar debe recibir también la vacuna influenza.
- Los pacientes con leucemia deben ser vacunados contra hepatitis B con doble dosis, ya que su riesgo de contraer la enfermedad es cuatro veces mayor debido al uso frecuente de derivados sanguíneos.
En resumen, en pacientes con leucemia se puede utilizar la vacuna trivírica siempre que estén en remisión y sin tratamiento por más de tres meses. La vacuna varicela tiene indicaciones restringidas. Las vacunas polio oral y BCG están contraindicadas. Se puede aplicar DTPe/DTPa/dT/dTpa, virus hepatitis B y virus hepatitis A, Haemophilus influenzae, virus polio inactivada, Meningococo C, Neumococo y especialmente la vacuna influenza, con el único requisito de que el paciente posea un recuento de linfocitos mayor de 400 (Tabla IV).
 Tamaño completo
Tamaño completo Vacunas en pacientes con tratamiento inmunosupresor
Las vacunas para Neumococo y Haemophilus influenzae se deben colocar dos a tres semanas antes de iniciar el tratamiento y se debe revacunar tres meses después de la terapia inmunosupresora, pues es probable que las vacunas previas no alcancen la misma respuesta que en pacientes inmunocompetentes. La vacuna influenza se debe aplicar con recuento de linfocitos superiores a 400 mm3 y las vacunas de virus vivos atenuados se deben colocar al menos tres meses después de terminada la terapia inmunosupresora.
La vacuna varicela se puede utilizar en niños con leucemia linfoblástica aguda que cumplan las siguientes condiciones: que presenten remisión hematológica durante al menos doce meses; que posean recuento de linfocitos mayor de 1200/mm3; que no estén usando radioterapia; que estén sin quimioterapia de mantenimiento durante una semana antes y una semana después de la vacunación y que suspendan el uso de corticoides hasta dos semanas después de la vacuna. En niños con tumores sólidos malignos se debe tomar las mismas precauciones que en los niños leucémicos. La vacuna varicela se debe usar en dos dosis separadas por tres meses en inmunodeficientes; incluso en niños normales la Academia Americana de Pediatría recomienda revacunar a los seis años, tal como se hace con el sarampión.
En resumen, en pacientes con tratamiento inmunosupresor las vacunas polio oral y BCG están contraindicadas. Las vacunas trivírica y varicela están indicadas si existe interrupción del tratamiento inmunosupresor por más de tres meses. El resto de las vacunas se colocan (Tabla V).
 Tamaño completo
Tamaño completo Vacunas en pacientes trasplantados
En el trasplante hepático se indica vacunar contra la hepatitis B en esquema de 0, 1 y 6 meses, aunque si el trasplante es a corto plazo se puede realizar un esquema rápido a los 0, 7 y 21 días. La vacuna contra la hepatitis A también se puede aplicar, pero no es una enfermedad de riesgo en este tipo de pacientes debido a las medidas de precaución que deben adoptar.
En el trasplante renal: si es necesario utilizar alguna vacuna contra virus polio se debe utilizar la vacuna inactivada y, como refuerzo, la vacuna difteria y tétanos (DT); el ideal es aplicar antes del trasplante las vacunas polio inactivada, DT, Haemophilus influenzae b, neumocócica y contra virus hepatitis B; las vacunas a virus vivos se deben colocar mínimo un mes antes del trasplante; se debe vacunar contra varicela a los cohabitantes; finalmente, la vacuna contra influenza se debe colocar seis meses después del trasplante o un año después, en el caso de los trasplantados de médula ósea.
Vacunas en anesplénicos
En los pacientes esplenectomizados se deben tomar las siguientes medidas de profilaxis e inmunización, según recomendaciones publicadas en el Libro Rojo del Centers for Disease Control and Prevention (CDC) y en las normas de los servicios de Pediatría:
- Vacuna neumocócica conjugada heptavalente (PREVENAR) en menores de cinco años en dos dosis.
- Vacuna neumocócica polisacárida 23 valente en mayores de dos años, con una segunda dosis entre tres y cinco años después hasta los 10 años; después de esa edad se debe aplicar cinco años después; no se usa más de una segunda dosis.
- Vacuna contra Haemophilus influenzae b en caso de que el niño no la haya recibido previamente.
- Vacuna meningocócica tetravalente entre los 2 y 10 años de edad y en niños mayores de 10 años, vacuna conjugada.
- Vacuna antiinfluenza anual.
- Vacuna antimalaria si viajan a zonas endémicas.
Se debe recordar que los niños anesplénicos tienen mayor riesgo de infecciones graves por bacterias capsuladas como Neumococo, Haemophilus influenzae b, Meningococo y otros estreptococos; y por E. coli, Staphylococcus aureus y babesiosis grave. Además, el riesgo de sepsis fatal es doce veces mayor que en la población general, por lo que estos pacientes deben cumplir rigurosamente su programa de vacunación y se les debe hospitalizar y tratar con antibióticos rápidamente ante cualquier cuadro febril.
En resumen: los pacientes anesplénicos pueden recibir las vacunas trivírica y varicela; no deben recibir las vacunas polio oral ni BCG; el resto de las vacunas sí pueden recibirlas (Tabla VI).
 Tamaño completo
Tamaño completo 
