Publicado el 1 de enero de 2005 | http://doi.org/10.5867/medwave.2006.01.2422
Obesidad infantil y síndrome metabólico (I): epidemiología
Childhood obesity and metabolic syndrome (I): epidemiology
Resumen
La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Servicio de Pediatría del Hospital Clínico San Borja Arriarán.
Edición científica: Dr. Luis Delpiano.
Introducción
La preocupación mundial por el aumento de los niveles de obesidad y diabetes mellitus es tal, que el tema ocupó la primera plana de la revista Newsweek en el 2000. Entre 20% y 30% de los casos de diabetes mellitus en la segunda década de la vida son del tipo 2 y en la actualidad no es raro ver a una madre obesa, diabética, con su hija también obesa que seguirá, con mucha probabilidad, el mismo camino.
Sabemos también que la ateroesclerosis es un proceso continuo, que se inicia con la formación de las células espumosas y se desarrolla progresivamente, mediado por una serie de mediadores inflamatorios, hasta formar la placa de ateroma que va a generar, por último, el accidente de placa, que en el caso de las arterias coronarias, se traduce en infarto del miocardio. Actualmente se sabe que el proceso descrito se inicia en la edad pediátrica; que en la primera década de la vida comienza a gestarse la disfunción endotelial y la placa ateromatosa; y que el accidente de placa y el infarto son consecuencias de un proceso que lleva años de evolución.
Entre los factores de riesgo de daño vascular en pacientes con diabetes tipo 2 y síndrome metabólico se cuentan los siguientes: hipertensión arterial, resistencia a la insulina e hiperglicemia, dislipidemia, trastornos de coagulación y disfunción endotelial, debido a la acción de una serie de mediadores inflamatorios. El manejo de estos factores es fundamental para evitar que los niños presenten estas patologías en la adolescencia o la adultez.
Epidemiología
Según datos de la Organización Mundial de la Salud (OMS) sobre el peso en los niños, en los países en vías de desarrollo, en 1997 Chile tenía una cifra baja de niños con peso inferior a lo normal y ocupaba uno de los primeros lugares en cuanto a la proporción de niños con exceso de peso. El lunes 5 de septiembre de 2005 el titular del diario El Mercurio rezaba: “Otro triste récord sanitario del país: Chile entre “top ten” de obesidad infantil", aludiendo a datos publicados por la Junta Nacional de Auxilio Escolar y Becas (JUNAEB), obtenidos en las escuelas subvencionadas de todas las regiones del país, los que demostraban que 17,3% de los niños de 6 años de edad (primer año básico) eran obesos, 38% tenían sobrepeso y 1,3% presentaban obesidad mórbida. Del total de los niños estudiados, 49,6% eran hombres y 84,7% provenían de zonas urbanas. Por otra parte, si se analiza la evolución de los datos antropométricos de los niños chilenos entre 1993 y 2002, se observa que la obesidad se ha incrementado en forma significativa; en cambio, el retraso de talla ha ido disminuyendo y la desnutrición prácticamente ha desaparecido.
La meta del Ministerio de Salud (MINSAL) era bajar por lo menos en un punto la cifra de obesidad, entre 2002 y 2005; pero dicha cifra aumentó en 0,1%, y la zona sur es la que presenta el mayor índice de obesidad en los niños de primero básico. Las cifras de obesidad en niños de 0 a 5 años han ido aumentando progresivamente en los últimos años; en los niños de primero básico ha aumentado aún más. El MINSAL ha propuesto, como meta para 2010, bajar la cifra de obesidad, de 17,3% a 12%, lo que parecería utópico.
Dada la escasez de datos sobre la prevalencia de obesidad en niños de nivel socioeconómico alto, se realizó un estudio de las consultas pediátricas efectuadas en la Clínica Las Condes. Fue un estudio prospectivo en 1.310 niños, de 2 a 18 años de edad, que asistieron a control sano con sus pediatras durante un año. Se descartó a los niños que presentaban alteraciones nutricionales y patología endocrinológica diagnosticadas anteriormente, y los demás se clasificaron según curvas NCHS y antropometría, en bajo peso (percentil menor de 10), normopeso (percentil 10 a 85), sobrepeso (percentil 86 a 95) y obesidad (percentil mayor de 95). Del total de niños estudiados, 51, 6% eran varones y 45,7% eran menores de 5 años, 30% tenían entre 6 y 10 años y, 25% eran mayores de 10. Se encontró que 7,3% tenían bajo peso, 66,8% eran eutróficos, 13,9% tenían sobrepeso y 12% fueron clasificados como obesos. La suma de los grupos con sobrepeso y obesidad da 26%, dato interesante, porque son niños de nivel socioeconómico alto, que tienen acceso a más información y a nutrición de mejor calidad que los niños de la JUNAEB; sin embargo, las cifras de sobrepeso y obesidad no difieren mucho entre los dos grupos. Es cierto que, en ambos sexos y en todos los grupos etarios, la mayoría de los niños eran eutróficos, pero las cifras de sobrepeso y obesidad no fueron despreciables (Rev Chil Pediatr 2005; 76(2):143-9).
La obesidad es el inicio de una serie de acontecimientos que conducirán a hiperinsulinismo intolerancia a la glucosa, que es un estado prediabético, y a la diabetes mellitus, que es un cuadro irreversible.
Definición
El síndrome metabólico se describió primero en adultos, pero en la actualidad hay criterios para niños y adolescentes. Se define como un conjunto de signos clínicos y de laboratorio, en general asociados con el exceso de peso, que aumentan el riesgo de presentar enfermedad cardiovascular a largo plazo. Hay varios criterios para definir el síndrome metabólico; los principales se describieron en adultos y son: diámetro de cintura en hombres y mujeres; niveles de HDL; triglicéridos; presión arterial; y glicemia en ayunas. La OMS considera los mismos parámetros, pero con un punto de corte diferente (JAMA 2001; 285: 2486),(N Engl J Med 1998; 339: 229).
En adultos, el ATP III (Third National Cholesterol Education Program Adult Treatment Panel) exige la presencia de tres o más de los siguientes criterios:
- Cintura: mayor de 102 cm en hombres o de 88 cm en mujeres
- HDL: menor de 40 mg/dl
- Triglicéridos: 150 mg/dl o más
- Presión arterial: 130/85 mm de Hg o más
- Glicemia en ayunas: 110 mg/dl o más.
Los criterios de la OMS para adultos son hiperinsulinemia o glicemia 110 mg/dl o más en ayunas; o 200 mg/dl p más a las 2 horas en un test de tolerancia a la glucosa oral (TTGO), más dos de los siguientes criterios:
- relación cintura/cadera: mayor de 0,9; o IMC 30 kg/m2, o más; o cintura mayor de 94 cm
- triglicéridos: 150 mg/dl o más; o HDL menor de 35 mg/dl
- Presión arterial: 140/90 mm de Hg o más.
Estas cifras se basan en los datos obtenidos en grandes estudios de población, con seguimiento por varios años; en ellos se ha demostrado que la prevalencia de síndrome metabólico aumenta en forma significativa con la edad; hay pequeñas diferencias entre hombres y mujeres, aunque en los mayores de 70 años el síndrome metabólico tendería a predominar en las mujeres.
Criterios diagnósticos para niños y adolescentes
No hay un consenso claro para definir este cuadro en niños y adolescentes. Se consideran los mismos factores que en los adultos, pero los puntos de corte aún no son únicos para establecer el diagnóstico. Se sabe que la prevalencia en la población general de niños y adolescentes es de 4 a 5%; en los grupos de obesos el diagnóstico es más frecuente y alcanza hasta 49% (Diabetes Care 2004; 27: 2438-4),( Arch Pediatr Adolesc Med 2003; 157: 821-7).
Los criterios ATP III modificados exigen la presencia de tres o más de los siguientes criterios:
- HD: menor que el percentil 5
- Triglicéridos: mayor que el percentil 95
- Presión arterial: mayor que el percentil 95
- Glicemia en ayunas: 110 mg/dl o más.
Estos criterios ya no se utilizan mucho, porque la Asociación Americana de Diabetes (American Diabetes Association, ADA) definió como hiperglicemia patológica la de 100 mg/dl; por tanto, considerar que un niño con glicemia de ayuno entre 100 y 110 mg/dl es normal no es correcto, ya que se sabe que estos valores se asocian con riesgo cardiovascular.
En el caso del NHANES III (Third National Health and Nutrition Examination Survey), el diagnóstico se realiza con todos los criterios (Diabetes Care 1993; 16: 1387)(J Clin Invest 1995; 96: 354):
- Glicemia: 110 mg/dl o más, en ayunas
- Cintura: mayor que el percentil 90 según edad y sexo
- Triglicéridos: 110 mg/dl
- HDL: 40 mg/dl o menos
- Presión arterial: igual al percentil 90 mayor.
Entre los factores de riesgo para desarrollar síndrome metabólico se describen (Up to date 2005): sobrepeso y obesidad; antecedentes familiares de dislipidemia, diabetes, hipertensión arterial, obesidad; antecedente de haber nacido pequeño para la edad gestacional (PEG), pues se ha demostrado que este factor aumenta la predisposición a desarrollar patología cardiovascular; desarrollo puberal, ya que la pubertad en sí es un estado de insulinorresistencia; afroamericanos, nativos americanos e hispanoamericanos, hijo de madre diabética o nacido grande para la edad gestacional (GEG).
En un estudio publicado en Pediatrics en el año 2005, se analizó la asociación entre peso de nacimiento, obesidad materna, diabetes gestacional y desarrollo de síndrome metabólico en el niño. Para ello se hizo un estudio prospectivo de un grupo de niños a los 6, 7, 9 y 11 años, y se compararon los datos de los que habían nacido adecuados a la edad gestacional (AEG) y grandes para la edad gestacional (GEG), todos ellos de término. Se utilizaron los criterios para síndrome metabólico y se realizó el diagnóstico si se cumplían dos criterios entre cuatro. En los niños GEG e hijos de madre con diabetes gestacional, la prevalencia de síndrome metabólico fue de 50%; en los niños AEG e hijos de madre con diabetes gestacional, la cifra fue de sólo 21%, mucho menor, pero no despreciable. Los hijos GEG de madres sin diabetes gestacional también tuvieron cifras de síndrome metabólico significativamente mayores que los niños AEG.
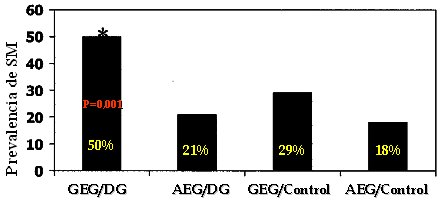 Tamaño completo
Tamaño completo Figura 1. Síndrome metabólico en el niño; asociación con peso al nacer, obesidad materna y diabetes gestacional. Estudio prospectivo a los 6, 7, 9 y 11 años en niños AEG y GEG de término (Pediatrics 2005; 115: e290-6).
En otro trabajo reciente, se consideró este diagnóstico con tres o más de los siguientes criterios: cintura mayor que el percentil 90, HDL 40 mg/dl o menos, triglicéridos 110 mg/dl o más, presión arterial mayor que el percentil 90 y glicemia en ayunas 110 mg/dl o más (Diabetes Care 2005; 28: 878-881). Cabe tener presente que hay muchas publicaciones sobre síndrome metabólico y que cada autor utiliza sus propios criterios, debido a que no existe un consenso; por lo que se deben ajustar los criterios para realizar el diagnóstico.
En otro estudio se analizó la relación entre síndrome metabólico y niveles de PCR en adolescentes norteamericanos. Los autores utilizaron niveles de PCR ultrasensible, ya que se ha demostrado que existen mecanismos inflamatorios que desencadenan la ateroesclerosis. El estudio incluyó datos del estudio poblacional NHANES 1999-2000 y se seleccionaron 1.366 niños y adolescentes no obesos de 12 a 17 años de edad. Se observó que en 57,6% de ellos no había criterios para el diagnóstico de síndrome metabólico; 26% tenían un criterio, 11,1% tenían dos criterios; 4,1%, tres criterios; 1,2%, cuatro criterios; y no hubo niños que cumplieran los cinco criterios. La prevalencia de síndrome metabólico fue de 6,3% en hombres y 4,1% en mujeres. La PCR se elevó entre 0,1 mg/l y 65,2 mg/l, y los niveles significativamente más altos se presentaron en pacientes con síndrome metabólico y en los niños con mayor obesidad abdominal y mayor nivel de presión arterial (Diabetes Care 2005; 28: 878-881). Actualmente se postula que la medición de PCR pudiera ser un marcador de utilidad.
Importancia de la circunferencia de cintura
En adultos está ampliamente demostrado que una circunferencia de cintura más grande se asocia con alto riesgo cardiovascular, por lo que con el tiempo se han ido bajando el valor normal de este parámetro, tanto en hombres como en mujeres. Es una medición simple y rápida, pero variable entre examinadores, y se puede efectuar de dos maneras: medir el menor diámetro del tronco del niño o medir el punto medio entre la duodécima costilla y la cresta ilíaca. La asociación entre la medición de cintura con el índice de masa corporal (IMC) es en alto grado predictora de riesgo cardiovascular; además, la medición de cintura aislada es predictora de insulinorresistencia en niños y adolescentes (Pediatrics 2005; 115(6): 1623-30), (Arch Pediatr Adolesc Med 2005; 159(8): 740-4). En Pediatrics están publicados los percentiles de cintura, tanto para hombres como para mujeres, por edad, y con sólo medir al niño ya se puede tener una idea de cómo será su evolución posterior.
En un trabajo publicado recientemente, en el que se determinó la influencia combinada del IMC y de la circunferencia de cintura en el riesgo coronario de niños y adolescentes, se incluyó a 2.597 niños de 5 a 18 años, quienes se clasificaron según los criterios para realizar el diagnóstico de síndrome metabólico. Se comprobó que, si se tomaba cada criterio por separado, la circunferencia de cintura elevada se asociaba con un riesgo mucho mayor de presentar el síndrome metabólico. Por lo tanto, es una medición simple que no ocupa mucho tiempo y aporta mucha información (Pediatrics 2005; 115(6): 1623-30).
En otro trabajo, publicado en 2004, se estudió la prevalencia de síndrome metabólico en un grupo de niños y adolescentes de 4 a 20 años, entre quienes 439 eran obesos, 31 tenían sobrepeso y 20 eran de peso normal. En todos el IMC era mayor que el percentil 97. Se realizó antropometría, registro de presión arterial y medición de lípidos, PCR y adiponectina, además del test de tolerancia a la glucosa oral (TTGO). Quedaron clasificados en obeso, sobrepeso, obeso moderado y obeso grave. En Estados Unidos se habla de riesgo de sobrepeso entre los percentiles 85 y 95 y de sobrepeso sobre el percentil 95; no utilizan el término obeso porque lo consideran muy peyorativo, pero esto crea la falsa idea de que el problema no es tan grave, por ejemplo, en un niño que presenta un z score de 4,0, que corresponde a obesidad mórbida.
El criterio diagnóstico utilizado para clasificar a los pacientes fue la presencia de tres o más de los siguientes criterios: IMC mayor que el percentil 97 (z score mayor de 2,0); HDL igual al percentil 5 o superior; triglicéridos: percentil 95 o más; presión arterial superior al percentil 95. Se consideró intolerancia a la glucosa, la glicemia en ayunas entre 140 y 200 mg/dl. Se observó que, a medida que el peso aumentaba, aumentaban en forma significativa los niveles de glicemia, y que a mayor nivel de obesidad, mayores eran los valores de insulina. En este estudio se diagnosticó síndrome metabólico en 38,7% de los obesos moderados y en 49,7% de los obesos graves. A mayor insulinorresistencia, más frecuente fue el síndrome metabólico y a mayor obesidad, los niveles de adiponectina y HDL fueron menores. Cuanto más obesos, mayores eran los niveles de PCR. La interleuquina 6 (IL-6) se elevó en proporción a la gravedad de la obesidad. También fue más frecuente el aumento de triglicéridos, LDL, presión arterial e intolerancia a la glucosa.
Posteriormente se realizó un seguimiento de 21 meses al subgrupo de 34 pacientes en quienes se diagnosticó síndrome metabólico. Los resultados, que se resumen en la Figura 2, demostraron que 24 pacientes persistieron con síndrome metabólico y que en 10 pacientes desapareció; en ambos grupos los niños aumentaron de peso, pero el incremento de peso menor, en este grupo de 10 niños, fue suficiente para revertir el síndrome metabólico (N Engl J Med 2004; 350: 2362-74).
 Tamaño completo
Tamaño completo Figura 2. Cambios en el síndrome metabólico durante dos años en una cohorte de 77 adolescentes obesos (N Engl J Med 2004; 350: 2362-74).

