Publicado el 1 de julio de 2006 | http://doi.org/10.5867/medwave.2006.06.2427
Infección por VIH en pediatría I: epidemiología y prevención
HIV infection in children I: epidemiology and prevention
Resumen
La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Servicio de Pediatría del Hospital Clínico San Borja Arriarán.
Edición científica: Dr. Luis Delpiano.
Introducción
Daremos a conocer la epidemiología de la infección por VIH en la población pediátrica de Chile, en especial el número de niños infectados y su mortalidad; trataremos las normas de prevención de la transmisión vertical, del Ministerio de Salud (MINSAL), inscritas en el protocolo AUGE 2005 junto con la terapia anti-retroviral; y describiremos los efectos adversos y complicaciones que se han observado hasta ahora en el tratamiento de estos pacientes.
Epidemiología
Los datos disponibles hasta diciembre del año 2005 indican que a esa fecha existían 916 niños hijos de madre VIH positiva;
- 23% (221) de ellos eran seropositivos,
- 73% (668) eran seronegativos
- y 4% (37) quedaron catalogados como indeterminados, es decir, estaban en etapa de estudio y aún no se había definido si estaban o no estaban infectados.
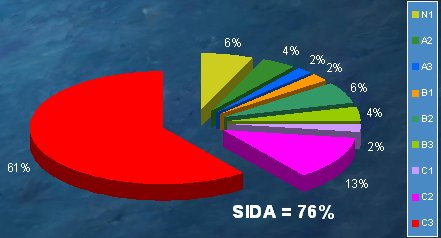
En abril de 2006 esta cifra aumentó en 6 niños infectados, de los cuales 3 fueron diagnosticados en el Hospital San Borja Arriarán. De los 213 niños que estaban con este diagnóstico en septiembre de 2004, 26% (55) habían fallecido y 74% estaban vivos. En el grupo de niños fallecidos se analizó la etapa CDC, en el momento del diagnóstico de la infección por VIH, y se comprobó que 76% de ellos estaban en la etapa de SIDA (C1, C2 y C3), es decir, el diagnóstico se estaba haciendo en forma tardía (Fig.1).
 Tamaño completo
Tamaño completo Figura 1. Etapa CDC, en el momento del diagnóstico, en 55 niños fallecidos por VIH en Chile (1994)
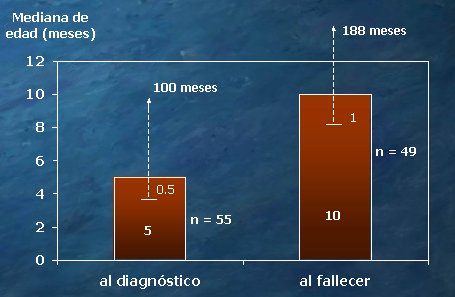
En los 55 niños fallecidos, el tiempo que transcurrió desde el nacimiento hasta que se realizó el diagnóstico fue de 5 meses, como mediana, con un rango muy amplio, de 0,5 a 100 meses. Por otra parte, entre el nacimiento y el fallecimiento (en 49 pacientes) la mediana fue de 10 meses, también con un rango amplio de 1 a 188 meses. Por lo tanto, entre el diagnóstico y el fallecimiento del niño transcurre un período de alrededor de 5 meses, que es relativamente breve (Fig. 2).
 Tamaño completo
Tamaño completo Figura 2. Tiempo transcurrido entre el nacimiento y el diagnóstico (n=55) y entre el nacimiento y la muerte (n=49) en niños con infección por VIH
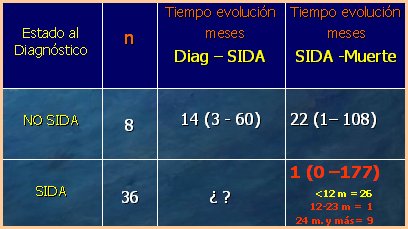
En la Tabla I se muestra la duración de los períodos evolutivos en el grupo de niños fallecidos por VIH. En el momento en que se realizó el diagnóstico de estos niños, 8 estaban en etapa no SIDA y 36, en etapa de SIDA. En los 8 niños en etapa no SIDA, la mediana del tiempo de evolución entre el diagnóstico de VIH y la aparición de SIDA fue de 14 meses (rango de 3 a 60 meses); y la mediana del tiempo de evolución entre el SIDA y el fallecimiento fue de 22 meses (rango de 1 a 108 meses). En los 36 pacientes con SIDA al inicio, la mediana del tiempo de evolución entre el diagnóstico de SIDA y la muerte fue de 1 mes (rango de 0 a 177 meses). Cabe destacar que, de los 36 fallecidos, 26 tenían menos de 12 meses de edad en el momento de la muerte; sólo 1 tenía entre 12 y 23 meses, y 9 tenían más de 24 meses de edad, de modo que el mayor riesgo de fallecer, en los niños que debutan con SIDA, está en los 12 primeros meses de vida, edad en que se debe prestar más atención y cuidado.
 Tamaño completo
Tamaño completo Tabla I. Duración de los períodos evolutivos en el grupo de niños fallecidos por VIH
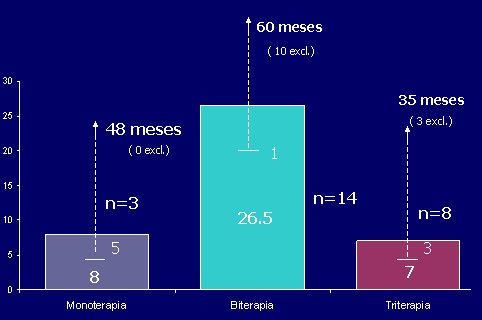
El uso de la terapia anti-retroviral (TARV) comenzó en 1987, por lo que, de los niños fallecidos, algunos alcanzaron a estar con monoterapia y otros con biterapia, pero en la actualidad casi todos están con triterapia. En cuanto al tiempo de uso de la terapia anti-retroviral, en el caso de la monoterapia (3 niños), la mediana fue de 8 meses, también con un rango amplio; la biterapia se utilizó por 26,5 meses, con un rango entre 1 y 60 meses; y con la triterapia (8 niños), la mediana de tratamiento fue de 7 meses, con un rango de 3 a 35 meses (Fig.3).
 Tamaño completo
Tamaño completo Figura 3. Tiempo de uso de TARV en niños VIH (+) fallecidos (mediana en meses)
En estos niños, los principales episodios al fallecer fueron las enfermedades oportunistas y, entre ellas, las enfermedades por citomegalovirus, que causaron el deceso en 11 pacientes; en segundo lugar estuvo la neumonía por Pneumocystis jirovesi, que desapareció en los últimos años gracias a la intervención mediante el protocolo 076, que establece que en los niños con infección por VIH se debe iniciar terapia profiláctica con cotrimoxazol en forma precoz durante el primer año de vida; en tercer lugar aparece la diarrea por Criptosporidium; y siguen otras patologías menos habituales como, por ejemplo, las bronconeumonias graves, que no corresponden a enfermedades por inmunodepresión, o sepsis o bacteriemias, que también son causa importante de muerte. Por este motivo, los niños menores de un año que cursan con hiper o hipo gamaglobulinemia tienen indicación de administración de inmunoglobulinas.
Prevención de la transmisión vertical del VIH (MINSAL 2005)
En 2005 el MINSAL entregó la norma de prevención de la transmisión vertical que se aplica hasta hoy en los distintos hospitales. En la Tabla II se muestra el número de niños y madres con profilaxis con AZT, entre1998, año en que se comenzó a aplicar en forma masiva el protocolo 076, y julio de 2005; también se muestra el número de niños que se han infectado estando con esta profilaxis. En este período ha habido un total de 401 binomios madre-hijo con profilaxis, de los cuales se infectaron 8 niños; en cambio, entre los niños que estuvieron sin profilaxis se infectaron 113, lo que confirma que la profilaxis de la infección por VIH reduce la transmisión vertical de manera importante.
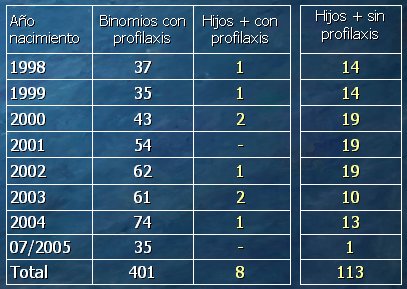 Tamaño completo
Tamaño completo Tabla II. Hijos infectados con profilaxis y sin profilaxis
Los objetivos de los protocolos de prevención de transmisión vertical son los siguientes:
- detección universal de la infección VIH en la embarazada, para lo cual se está aplicando el test de VIH a todas las mujeres embarazadas, previo consentimiento informado, durante el segundo control del embarazo;
- reducir la carga viral materna a niveles indetectables, menores de 1.000 copias/ml, ya que se ha demostrado que la madre con carga viral baja no transmite el virus a sus hijos y que cuanto más alta sea la carga viral, más probable es que ocurra la transmisión vertical;
- disminuir la exposición del recién nacido a sangre, secreciones genitales o líquido amniótico, con cuyo fin se ha propuesto la operación cesárea electiva, programada antes de la fecha de parto;
- eliminar la exposición del niño al VIH por medio de leche materna: el programa ministerial contempla la entrega de leche maternizada a estos niños durante sus 6 primeros meses de vida, para evitar problemas en el aspecto nutricional.
Para la detección de VIH en la mujer embarazada, se ofrece efectuar el test de ELISA a todas las mujeres grávidas, previa orientación y consentimiento informado por escrito, en el segundo control de embarazo, a más tardar en la semana número 20 de la gestación. Si el resultado es positivo, la muestra se envía al Instituto de Salud Pública (ISP) para su confirmación y en las muestras reactivas se realiza comprobación de identidad. A las embarazadas que llegan al trabajo de parto sin el test de ELISA se les ofrece el test rápido, que se está haciendo en el Hospital San Borja Arriarán desde octubre del año 2005. Desde entonces se han realizado aproximadamente 100 tests rápidos en el momento del parto y hasta el momento ninguno ha sido positivo; pero si lo fuera, se debe informar a la madre y, si ella lo autoriza, se debe aplicar el protocolo de prevención de transmisión vertical durante el parto, para ella y para el recién nacido. Posteriormente se efectúa ELISA y confirmación en el ISP.
Para lograr el objetivo de que la carga viral sea indetectable, se han establecido las siguientes normas de tratamiento antirretroviral en la mujer embarazada:
- A todas las embarazadas que ingresan a control se les determina carga viral y recuento de CD4 basal antes de iniciar el TARV.
- Lo ideal es que el TARV se inicie en la semana 24 de gestación.
- Los fármacos anti-retrovirales han cambiado con el tiempo: inicialmente se utilizó AZT y 3TC, y nevirapina, pero ésta ocasionó serios problemas de hepatoxicidad y mortalidad, por lo que se cambió por el inhibidor de proteasas Nelfinavir o Saquinavir/RTV (AZT+3TC +Nelfinavir o Saquinavir/RTV).
- Si la hemoglobina basal es menor de 8 o la paciente presenta neutropenia menor de 1.000/mm3, se reemplaza AZT por DDI (DDI + 3TC + NFV).
- No se debe usar: d4T, por toxicidad mitocondrial; NVP, por hepatotoxicidad; ni EFV, por teratogenicidad.
- Se realiza carga viral de control a las 34 semanas de gestación.
En la atención del recién nacido se estructura el manejo inmediato, en el cual se debe evitar el monitoreo invasivo y se realizan las siguientes maniobras: aspiración orofaríngea prolija y suave con máquina y un buen lavado bucofaríngeo; bañar con abundante agua y jabón y enjuagar; eliminar el agua, previa cloración; asear la piel donde se colocará la vitamina K y otros tratamientos inyectables.
Respecto del manejo mediato:
- se debe proscribir la lactancia materna y por nodrizas, y entregar leche maternizada suficiente para los seis primeros meses de vida;
- postergar la vacuna BCG hasta obtener un recuento y porcentaje de linfocitos CD4, y verificar que sean normales, lo que ocurre a la semana o dos semanas de vida, según lo que demore el resultado del examen
- iniciar el TARV en todos los recién nacidos entre las 8 y 12 horas de vida, con AZT asociado con otro fármaco antirretroviral, según el caso;
- realizar el estudio de infección VIH, tomando la primera muestra de sangre en las 48 primeras horas de vida para estudio de PCR, anticuerpos y antigenemia; enviar la muestra al ISP con el respectivo formulario, con la identificación clara de la madre y el hijo;
- efectuar la comunicación al Comité de SIDA Pediátrico del Servicio de Salud o del Hospital Pediátrico correspondiente;
- programar el seguimiento del niño, ambulatorio, al alta de la maternidad.
El TARV en recién nacidos se ha estructurado de la siguiente manera:
a) todos los niños deben recibir AZT desde las 8 a 12 horas de vida, durante seis semanas.
b) antes se trataba a las madres con el protocolo 076, que incluía AZT, pero en la actualidad todas se tratan en el embarazo con triterapia y hay consideraciones especiales según la terapia de la madre;
c) si la madre recibió NVP, se administra, además de AZT durante seis semanas, dos dosis de NVP, la primera lo más precoz posible y la segunda, entre las 48 y 72 horas;
d) si la madre no recibió TARV durante el embarazo, pero recibió AZT más NVP durante el parto, se debe administrar AZT durante seis semanas y 1 ó 2 dosis de NVP;
e) si la madre no recibió TARV ni en el embarazo ni en el parto, se debe administrar AZT durante seis semanas y dos dosis de NVP, la primera lo más precoz posible y la segunda entre las 48 y 72 horas;
f) si la madre tiene un VIH resistente a AZT y recibió TARV de alternativa, se debe administrar al recién nacido al menos uno de los análogos nucleósidos que recibió la madre, según estudio de genotipificación;
g) en caso de que la madre tenga una infección por VIH resistente o con carga viral alta, se debe considerar TARV con tres drogas durante seis semanas.
En relación a lactancia materna, se debe recomendar alimentación artificial exclusiva, interrupción farmacológica de la lactancia en la madre y prohibir la lactancia materna exclusiva o mixta. Es importante saber que el congelamiento de la leche no elimina el VIH y que la pasteurización es eficaz para este propósito, pero no se puede garantizar al punto de recomendar su utilización en bancos de leche.

