Publicado el 1 de julio de 2006 | http://doi.org/10.5867/medwave.2006.06.2428
Infección por VIH en pediatría II: diagnóstico y manejo en hijos de madre VIH (+)
HIV infection in children II: diagnosis and management of children born to HIV (+) mothers
Resumen
La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Servicio de Pediatría del Hospital Clínico San Borja Arriarán.
Edición científica: Dr. Luis Delpiano.
Evaluación del recién nacido expuesto al VIH
En el recién nacido expuesto a VIH se debe hacer una evaluación clínica cuidadosa en busca de elementos que sugieran infección por VIH, TORCH o efectos tóxicos de los antirretrovirales recibidos por la madre durante el embarazo y el parto, lo que significa buscar microcefalia, adenopatías, visceromegalia, hipotonía, palidez, petequias, etc. Además, todos los niños necesitan seguimiento hasta la edad adulta para pesquisar posibles efectos adversos, especialmente carcinogénicos, con un control al año, como mínimo. Esta norma se encuentra en las guías AUGE 2005. En nuestro servicio se hace el seguimiento hasta los cinco años de edad, ya que la mayoría de los niños abandonan los controles porque los padres no quieren hacer el seguimiento o fallecen, y el niño queda a cargo de otros parientes. Se debe mejorar este aspecto.
Además se recomienda efectuar exámenes de evaluación general: hemograma en forma precoz, que se solicita mientras el recién nacido está en la unidad de neonatología, junto con un perfil bioquímico; evaluación del estado de la infección VIH hasta definir si el niño está infectado o no infectado, mediante PCR, antigenemia y serología; evaluación inmunológica, con recuento y porcentaje de linfocitos CD4 en el recién nacido, para la colocación de la vacuna BCG: si el niño está infectado, se realiza cuantificación de inmunoglobulinas; exámenes infectológicos, para pesquisar infecciones que puede haber transmitido la madre durante el embarazo o parto, como sífilis, hepatitis B, citomegalovirus, herpes, toxoplasma, Chagas, según clínica o antecedentes de la madre; en todos los casos se debe investigar presencia de sífilis, hepatitis B y citomegalovirus. Hay que recoger los exámenes infectológicos que se efectuaron a la madre durante el embarazo, adjuntando los informes cuando sea posible, porque pueden ser de utilidad en el manejo del recién nacido. Es importante el estudio de tuberculosis.
Diagnóstico de infección en hijos de madre VIH (+)
La evaluación del estado de infección por VIH se realiza mediante anticuerpos, antigenemia y PCR para VIH. La primera muestra se toma en las 48 primeras horas de vida: si la primera muestra es positiva, se debe suponer que el niño se infectó en el período intrauterino y que, en consecuencia, su progresión será más rápida y su pronóstico de vida será peor que en el niño que se infectó en el momento del parto. Además. si la primera muestra es positiva, se debe tomar de inmediato la segunda muestra, para confirmar la infección. Si la primera muestra es negativa, la segunda se toma entre los 15 y los 30 días. La tercera muestra, para descartar la infección, se toma a los 3 meses de edad.
Con 2 PCR positivas, sin contar el primer examen del recién nacido, se hace el diagnóstico de paciente infectado. Si el resultado de 3 PCR es negativo, el niño no está infectado.
Transmisión vertical en Chile
En Chile, la prevalencia de infección VIH en embarazadas se estima en 0,05%, lo que significa aproximadamente 100 embarazos al año en mujeres con infección VIH (+), cifra que se considera entre baja y media. La transmisión vertical en Chile ha disminuido desde 30%, valor histórico en el período 1985-1987, a 2,5% en la actualidad, gracias a la aplicación del protocolo ACTG 076 completo. Los factores de riesgo de transmisión vertical son, en primer lugar, el estado de VIH materno, ya que una mujer que presenta una enfermedad avanzada transmite mucho más al niño que una mujer con una enfermedad leve, o sea, la carga viral alta transmite mucho más; sin embargo, en algunos estudios se ha descrito que mujeres con carga viral indetectable, menor de 80 copias, que es lo que logra detectar el examen, han transmitido la infección a sus hijos, aunque es una situación excepcional; el recuento CD4 bajo es un factor independiente y otros factores importantes de riesgo de transmisión son las infecciones intraamnióticas y, entre ellas, la rotura prematura de membranas con más de 4 horas, el parto prematuro, la infección ovular clínica y la infección del tracto genital inferior (AIDS1999; 13: 1377; JID 1999; 179: 871).
En la Tabla I se resume un estudio sobre la relación entre la carga viral en el momento cercano al periparto y la transmisión del VIH. Cuando las cargas virales eran bajas, incluso sin que se utilizara profilaxis con AZT, ya que el estudio data de 1999, no había transmisión del VIH; a medida que la carga viral iba aumentando, la transmisión también aumentaba, incluso si se utilizaban antirretrovirales, aunque en un grado menor. Cuando las cargas virales eran altas, sobre 100.000 copias, y sin el uso de profilaxis, la frecuencia de transmisión era altísima.
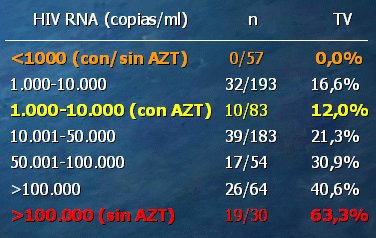 Tamaño completo
Tamaño completo Tabla I. Carga viral periparto y transmisión vertical del VIH (García et al. N Engl J Med. 1999;341:394- 402)
En relación a lo que ocurriría si no se utilizaran antirretrovirales o no se utilizara profilaxis de la transmisión vertical, en un estudio de 1992, la frecuencia de transmisión de la infección, en 396 pacientes que no recibieron antirretrovirales, fue de 20%, cifra que fue disminuyendo progresivamente hasta llegar a la HAART (Highly Active AntiRetroviral Therapy), una TAR de alto grado de eficacia, con la cual la cifra llegó a 1,2%. Sólo 11% de estas pacientes tuvieron cesárea electiva y programada (Tabla II). Fue un estudio retrospectivo en el que se comparó lo que pasaba con las pacientes que no habían recibido terapia, con las que recibieron el protocolo 076 con AZT y después, con biterapia y triterapia. Al principio se colocaba el 076, pero después las madres venían con tratamiento y se embarazaban, y no se podía retroceder al AZT, sino que debían seguir con el tratamiento actual en ese momento, por lo que se pudo comparar AZT, biterapia y triterapia. Se comprobó que cuanto menor era la carga viral, y si se utilizaba TAR eficaz, menor era la posibilidad de transmisión; en cambio, con cargas virales altas, el virus se transmitía a pesar de los antirretrovirales. (Fig. 1).
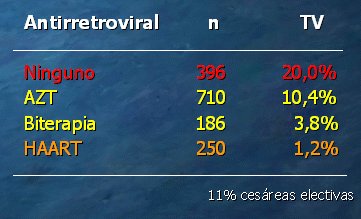 Tamaño completo
Tamaño completo Tabla II. Estrategia de prevención de transmisión vertical del VIH (Cooper et al. J Acquir Immune Defic Syndr. 2002;29:484-494)
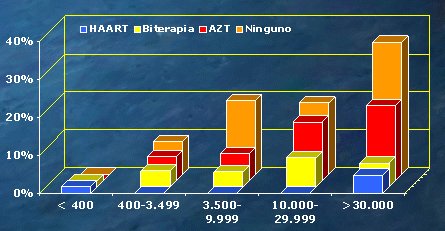 Tamaño completo
Tamaño completo Figura 1. Transmisión vertical, carga viral periparto y uso de antirretrovirales (Cooper et al. J Acquir Immune Defic Syndr. 2002;29:484-494)
Seguridad de los antirretrovirales
Estos fármacos tienen efectos tóxicos, tanto para la madre como para el recién nacido; en adultos, dichos efectos se presentarían en alrededor de 10% de los casos, sin diferencias entre monoterapia o biterapia (Hammer, NEJM 1996), y un metaanálisis efectuado en adultos describe también una cifra de 10% con biterapia o triterapia (Rutherford, Cochrane Database). En 2001 hubo cuatro casos de embarazadas con acidosis mortal debido al uso de antirretrovirales (FDA MedWatch Jan 5 2001) y en niños hubo cinco casos de disfunción mitocondrial (Blanche, Lancet 1999).
En cuanto a la asociación con malformaciones, en un estudio de 2.966 embarazos en tratamiento con antirretrovirales, se evaluó si estas mujeres tenían hijos con más malformaciones que la mujer sana y no se observó mayor diferencia: la tasa fue de 2% a 3%, semejante a la de la población general, y no se detectó ningún patrón específico. En algunos estudios más pequeños se han detectado defectos menores y hay estudios pequeños con tasas mayores, pero el número de pacientes es muy bajo, por lo que no son estudios muy confiables.
Respecto al cáncer, también se pensó que los niños que usaban TAR podrían estar en mayor riesgo de presentar cáncer que la población normal. Hay dos estudios de 1999: el primero con 234 niños VIH (-) en quienes se hizo seguimiento durante 4,2 años y se comprobó que la tasa de cáncer era igual en los niños negativos y los positivos (Culnane, JAMA 1999); en el segundo estudio, 700 niños seguidos durante 6 años presentaron también la misma tasa de cáncer (Hanson JAIDS H Retr 1999). En cuanto a la prematuridad, bajo peso y muerte fetal, en un metaanálisis de siete estudios se vio que no existían diferencias si se utilizaba monoterapia, biterapia o triterapia (Tuomala NEJM 2002).
Beneficios de la cesárea
Uno de los objetivos del protocolo de transmisión vertical es disminuir la exposición del recién nacido a secreciones, líquido amniótico y sangre, lo que ha llevado a postular que la operación cesárea sería beneficiosa, ya que en 65% de los casos de transmisión vertical, la infección ocurre durante el parto. Se sabe que la carga viral elevada y la rotura prematura de membranas con más de 4 horas favorecen la transmisión vertical, por lo que la cesárea electiva en la semana 38, por sí sola, reduciría la transmisión vertical en 50%; si a esta medida se agrega el uso de AZT, la reducción llega a 90%, con una tasa final de transmisión menor de 2%. Por último, la cesárea electiva permite planificar la TAR en el parto y efectuar una coordinación adecuada con el equipo neonatológico, por lo que esta medida se sigue recomendando en la Norma descrita y en la Guía GES (Garantías Explícitas en Salud). El parto vaginal se podría dar, siempre y cuando las condiciones obstétricas de la madre lo permitan y la madre presente una carga viral baja, menor de 1000.
TAR en el embarazo y parto
En la guía GES se establece que a la madre se le debe entregar TAR triple desde la semana 24 de gestación, en las condiciones que se describen a continuación.
- Si la madre no tenía tratamiento previo, lo que se denomina Naive, se debe partir con AZT más 3TC y NFV o (SQV/RTV), que es una mezcla de dos inhibidores de proteasas y luego suspenderlos en el post parto, si la madre no reúne los criterios; continuar y eventual simplificación si la madre reunía criterios.
- Si la madre estaba en TAR y tiene una carga viral menor de 1.000, se debe continuar con la TAR en uso, excepto EFV o d4T.
- Si estaba en TAR y la carga viral es mayor de 1.000, se debe hacer estudio de genotipo y, según eso, diseñar un nuevo esquema de TAR. Se debe medir la carga viral en la semana 34 de gestación.
En cuanto al uso de antirretrovirales durante el parto, se recomienda lo siguiente: si la madre tuvo TAR durante el embarazo, se debe administrar AZT endovenoso 4 horas antes del parto, en dosis de 2 mg/kg la primera hora y luego 1 mg/kg/hora, hasta el momento del parto, como dosis de mantención. Sin TAR previo también se utiliza AZT, pero se agrega una dosis de NVP en el día 1 y luego se administra a la madre AZT y 3TC durante 14 días. Si no hay disponibilidad, se utiliza 1 tableta de AZT de 300 ó 1 de Combivir, que es la asociación de AZT y 3TC, 4 horas antes del parto, y se repite a las 3 horas de iniciado el trabajo de parto.
Norma GES para la prevención de la transmisión vertical
El protocolo establecido en la norma GES establece que se debe asegurar la detección materna en 100% de los casos, mediante ELISA, en el segundo control del embarazo y test rápido en el parto, si hay un examen previo; prevención y tratamiento de las enfermedades de transmisión sexual (ETS); terapia antirretroviral triple desde la semana 24 de gestación; antirretrovirales durante el parto; administración de antirretrovirales al recién nacido: AZT vía oral o intravenosa iniciado entre las 8 y 12 horas de vida, durante 6 semanas, y uso de NVP cuando no se haya hecho prevención de la transmisión vertical o si la madre estuviera utilizando NVP; cesárea electiva a la semana 38 de gestación; no se contraindica el parto vaginal con carga viral menor de 1.000 y estado obstétrico favorable; suspensión de la lactancia materna, la que se debe reemplazar con fórmulas maternizadas.
TAR en niños: GUÍA 2005
En adultos se ha avanzado mucho en TAR, gracias a la aparición de nuevos medicamentos y combinaciones de inhibidores de proteasas, los que han sido eficaces en el tratamiento del VIH (Tabla III); pero ninguno de estos tratamientos está aprobado en niños, porque no hay evidencias suficientes que avalen el uso de Tenofovir, Emtricitabina y Atazanavir en la edad pediátrica. Atazanavir podría ser una indicación de primera línea en adolescentes, especialmente mujeres.
 Tamaño completo
Tamaño completo Tabla III. Medicamentos ARV disponibles
El Ministerio de Salud (MINSAL) entrega tratamiento con tres drogas antirretrovirales para los niños que viven con el VIH y que cumplen con los criterios de inicio o de cambio de terapia, según los protocolos; además, entrega los antirretrovirales para la prevención de la transmisión del VIH en todas las embarazadas y recién nacidos, y costea los exámenes de control de carga viral, linfocitos CD4 y genotipificación (PCR, antigenemia y anticuerpos). Todos los demás exámenes que se requieran para estudiar al niño corren por cuenta de los servicios.
Todo niño que vive con VIH, con indicación de terapia antirretroviral, tiene acceso a tratamiento y a los cambios de esquema terapéutico, previa evaluación por el Comité Científico asesor de la Comisión Nacional de SIDA (CONASIDA), formado por médicos de diferentes áreas que manejan niños con VIH. Esta garantía de oportunidad es de 40 días para el inicio o cambio de terapia, si corresponde, desde la fecha de la solicitud a CONASIDA, de modo que es importante cumplir con los plazos señalados. A veces se necesitan terapias de cambio precoz, las que deben estar en el hospital que las solicita dentro de los siete primeros días y guardan relación con la toxicidad de los antirretrovirales (Tabla IV).
 Tamaño completo
Tamaño completo Tabla IV. TAR inicial en niños (AUGE, 2005)
TAR en infección por VIH en niños
Las indicaciones del Programa Nacional de VIH/SIDA pediátrico de la Sociedad Chilena de Pediatría (SOCHIPE), MINSAL y AUGE 2005 establecen que se debe decidir la terapia, el tipo de terapia y el momento de inicio, evaluando cada caso, con la siguiente guía: a cualquier edad, indicar siempre en caso de etapa clínica C (síntomas graves) o etapa inmunológica 3 (inmunosupresión grave), independiente de la carga viral: indicar en etapas clínicas A o B solamente si existe neumonitis intersticial linfoide (B: SIDA) y etapa inmunológica 3 (inmunosupresión grave) o con CD4 y cargas virales en valores de riesgo para la edad; indicar en presencia de parámetros de mayor riesgo de evolución rápida.
Efectos adversos de la TAR en niños
Con la introducción de las TAR de alta eficacia han mejorado la sobrevida y la calidad de vida de los niños infectados por el VIH, pero, a la vez, se ha comenzado a observar la aparición de algunos efectos adversos que, en su mayoría, no son visibles en un primer momento y se precisan exámenes de laboratorio o imágenes para detectarlos. Aparecen a temprana edad y todavía no se conoce la repercusión que van a tener en el futuro de estos niños. Los principales efectos adversos de la TAR en niños son: sindrome de lipodistrofia (SLD); dislipidemia; hiperglicemia y resistencia a insulina; osteopenia, osteoporosis, y osteonecrosis; acidosis láctica y hepatotoxicidad; complicaciones hematológicas; reacciones de hipersensibilidad y rash cutáneo.
En un estudio publicado en Chile en 2003 se identificó el SLD en 46,6% de los pacientes estudiados, todos ellos en terapia antirretroviral con inhibidores de proteasas. Tan alta prevalencia plantea que el SLD puede ser un problema significativo en los pacientes pediátricos infectados por VIH. Se destacaron entre los signos clínicos el adelgazamiento de la cara y de las extremidades y, en el laboratorio, la hipertrigliceridemia. Lo anterior constituye una tarea urgente para el manejo nutricional de estos pacientes, quienes con frecuencia están desnutridos, y para el control y manejo de las eventuales complicaciones cardiovasculares y metabólicas, como la diabetes mellitus 2.

