Publicado el 1 de julio de 2004 | http://doi.org/10.5867/medwave.2004.06.2359
Tos y antitusivos II: tratamiento de la tos
Cough and cough suppressants II: treatment of cough
Resumen
La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Servicio de Pediatría del Hospital Clínico San Borja Arriarán.
Edición científica: Dr. Luis Delpiano.
Introducción
Frente a un paciente con tos, lo primero es preguntarse por qué está tosiendo; una vez descartadas causas importantes de patología, se pueden usar medicamentos para tratarla.
Los objetivos del tratamiento pueden ser antitusivos y protusivos; en el primer caso, se persigue controlar, prevenir o eliminar la tos; los protusivos, en cambio, tienen como objetivo aumentar la efectividad de la tos.
El tratamiento puede ser inespecífico, dirigido al alivio del síntoma sin preocuparse de la enfermedad de base ni del mecanismo fisiopatológico implicado; o específico, dirigido a la causa de la tos, por ejemplo, el humo del tabaco, o al mecanismo fisiopatológico participante, por ejemplo, los broncodilatadores y corticoesteroides en el asma.
Los medicamentos antitusivos se clasifican en:
- Centrales, que deprimen el centro bulbar que controla la tos y que a su vez se dividen en narcóticos y no narcóticos.
- Periféricos, que ejercen una acción anestésica o analgésica sobre las terminaciones nerviosas bronquiales en las que se inicia el reflejo, es decir, en los receptores.
- También están los antitusivos herbales, de frecuente uso entre la población, los protusivos y los placebos.
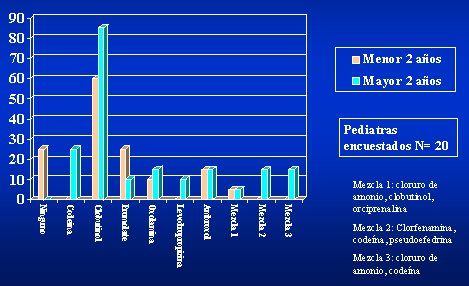
En la figura 1 se muestran los antitusivos más utilizados por los pediatras del Hospital San Borja Arriarán, en niños de diferentes edades. En el menor de dos años, el 25% de los pediatras no usa ningún antitusivo, pero todos los usan en los niños mayores de esa edad, prefiriendo la codeína en 25% de los casos.
 Tamaño completo
Tamaño completo Figura 1. Antitusivos que más usan los pediatras del Hosp. Clínico San Borja Arriarán.
El 60% de los pediatras usa clobutinol en menores de un año y 85% lo hace en los mayores de dos años, siendo el antitusivo más usado; promolate: 15% en el menor de un año, 10% en los mayores de dos años; oxolamina: entre 10% y 15%, levodropropizina: se usa poco en los mayores de dos años; en cambio, 15% ocupan ambroxol.
Los antitusivos mezclados, como clobutinol, orciprenalina y cloruro de amonio, se usan en 5% de los casos en el mayor de dos años; 15% usan la mezcla de clorfenemina, codeína y pseudoefedrina, y otro 15% utilizan la mezcla de codeína más cloruro de amonio.
Antitusivos centrales narcóticos
Entre los antitusivos de acción central narcóticos están la morfina, codeína, dionina, dehidrocodeidona y metadona, que poseen propiedades analgésicas, sedativas y euforizantes, por lo que pueden producir adicción, además de diversos efectos adversos secundarios, como depresión del centro respiratorio, cefalea, vértigo, convulsiones, náusea, vómitos, sudoración y constipación. Sin embargo, las dosis que se usan para obtener efecto antitusivo son menores que las dosis analgésicas y producen menos efectos adversos.
Los antitusivos narcóticos inducen liberación de histamina y, por una acción de tipo anticolinérgico, disminuyen el contenido líquido de las secreciones; además, deprimen la actividad ciliar. Tienen el inconveniente de que el uso concomitante de anticolinérgicos, antihistamínicos, alcohol, relajantes musculares, antisicóticos o antidepresivos puede potenciar sus efectos. Su metabolismo es hepático y su uso está contraindicado en menores de dos años. Además, su rango de seguridad es muy bajo, por lo que pueden producir intoxicaciones con alguna facilidad.
La codeína deriva de la morfina, pero presenta menos toxicidad y menos riesgo de dependencia que ella. Su principal efecto adverso es la depresión respiratoria, que no se produce en dosis antitusivas. Otras reacciones adversas pueden derivarse de efectos opioides y de la liberación de histamina, como las molestias gastrointestinales (náuseas, vómitos) y prurito.
Se absorbe por vía digestiva, se metaboliza a nivel hepático y su excreción es renal, pero 10% de los metabolitos se transforman en morfina y constituyen el principal riesgo de reacciones adversas. La dosis antitusígena en niños va de 0,2 a 1 mg/kg/día, fraccionado cada seis horas, con un tope de 60 mg/día. La eficacia antitusiva sólo está demostrada en adultos.
Antitusivos centrales no narcóticos
Hay muchos tipos de antitusivos de acción central no narcóticos. No producen adicción, no deprimen el centro respiratorio ni causan los efectos analgésicos de los narcóticos. Hay gran cantidad de fármacos, pero muy pocos han avalado su eficacia clínica con estudios controlados estrictos.
El dextrometorfano se califica como opiáceo porque es un dextroisómero derivado de la morfina, pero no actúa sobre receptores opioides. Su eficacia es similar a la de la codeína, pero sus efectos secundarios son menores. Sólo las dosis muy altas producen depresión central, sin efectos de adicción. En forma ocasional produce vértigo, somnolencia, náusea o constipación.
La absorción se realiza en el tracto gastrointestinal y la metabolización es hepática, mediada por el citocromo P450, de modo que require precaución con algunos fármacos que se metabolizan por esta vía. Los estudios en adultos confirman su actividad antitusiva en tos aguda y crónica. En Chile su venta es bajo receta retenida, no así en los Estados Unidos.
La noscapina es un alcaloide del opio, sin propiedades analgésicas. Su eficacia es menor que la codeína; hay pocas investigaciones clínicas controladas. Tiene un ligero efecto sedante y menos tendencia a causar somnolencia y náuseas que la codeína. En dosis muy altas puede producir excitación central. La dosis en niños es de 1 mg/kg/día, dividida en tres a cuatro dosis al día.
El clobutinol es un fármaco antitusivo de potencia equivalente a la codeína; los estudios demuestran que 60 mg de clobutinol son equivalentes a 40 mg de codeína. Los efectos adversos son poco frecuentes: mareos, náuseas, vómitos, trastornos del sueño, anafilaxis, convulsiones, exantema, prurito. Su metabolismo es hepático y se elimina en 80% a 90% por la vía renal. Está en presentación de uso oral como tabletas, gotas y jarabe; también en presentación endovenosa e intramuscular.
El inicio del efecto es bastante rápido: 15 a 30 minutos luego de la administración oral y dura por 5 a 6 horas; la administración endovenosa presenta efectos a los 2 – 4 minutos. La dosis para niños es de 3 a 6 mg/kg/día, dividida en tres dosis al día. No está disponible en los Estados Unidos. Los estudios en niños se hicieron en los años 1960 y 1970 en Europa, y su eficacia no está demostrada con estudios controlados con placebo.
El promolate es un antitusivo de acción central. Se encuentra sólo la presentación en supositorios de 100 mg, y su dosis es de 60 mg/kg/día. No hay mayor información sobre él, y los estudios son de la década del 60.
Antitusivos periféricos
La levodropropizina es un fármaco nuevo, clasificado como antitusivo de acción periférica. Actúa inhibiendo las vías aferentes que median el reflejo de la tos; no ejerce efectos sobre el centro respiratorio. Tiene efectos adversos como somnolencia, cansancio, náusea. Las dosis van de 2 a 3 mg/kg/día, en tres dosis; aún hay pocos estudios que demuestren su eficacia.
La oxolamina es un antitusivo de acción periférica, para el que se postula un efecto antiinflamatorio, pero no existe información que lo demuestre científicamente. Las dosis van de 3 a 5 mg/kg/día, fraccionadas cada 8 horas. Los efectos colaterales son variados: anorexia, diarrea y náuseas; en raras ocasiones produce somnolencia, sequedad de boca, palpitaciones y mareos, agitación y alucinaciones. Existen pocos estudios que demuestren su eficacia antitusiva.
Se ha discutido mucho si los antitusivos herbales son medicamentos eficaces o sólo actúan como placebos. En general, son compuestos derivados de hierbas, disueltos en solventes como agua o alcohol, a los que se les agrega saborizantes, como miel o azúcar. No hay evidencias ni ensayos clínicos controlados bien hechos que avalen su efectividad en el alivio de la tos. Además, hay poca información sobre sus constituyentes o acciones, lo que significa que no se conoce los efectos colaterales que puedan tener.
Las plantas y hierbas medicinales que se postulan como eficaces contra la tos integran una variada lista de sustancias. Una revisión menciona que serían más eficaces para el tratamiento de la tos las especies picantes como la pimienta, ajo, jengibre, cebolla y la menta (Herbal antitussives. Pulm Pharmacol Ther 2002; 15:3), cuyo efecto antitusivo está en vías de estudio.
Protusivos
Los protusivos son fármacos que favorecen la tos efectiva, cuya calidad es controvertida. Se presentan en este grupo los expectorantes y mucolíticos, que no son antitusivos sino que provocarían una disminución de la viscosidad de las secreciones bronquiales y un aumento de su eliminación, con un efecto antitusivo secundario.
La acetilcisteína actúa como mucolítico y la guaifenesina como mucolítica y expectorante. Las nebulizaciones salinas hipertónicas son las más avaladas por las revisiones clínicas, pero en cuadros más bien crónicos, como la fibrosis quística.
En la evolución de la tos participa un importante efecto placebo, influenciado por el control central de la tos. El modelo está basado en neurotrasmisores opioides endógenos, que se liberarían por el solo uso de un medicamento placebo.
La revisión de ocho ensayos clínicos sobre los efectos de las medicinas antitusivas sobre la tos asociada con infecciones respiratorias agudas, mostró 85% de disminución de la tos asociada al tratamiento con placebo, y en sólo un 15% era atribuible al ingrediente activo (The powerful placebo in cough studies. Pulm Pharmacol Ther 2002; 15 (3).
Evidencias
Existen escasos estudios clínicos de tipo aleatorio y controlados con placebo sobre el uso de antitusivos en niños, de modo que no hay evidencia suficiente en relación a estos preparados. Además, es difícil determinar el síntoma con objetividad, porque la tos puede ser muy subjetiva, y es necesaria la participación de los padres para evaluarla.
Según evidencia grado 1 (deducida de estudios clínicos realizados en adultos), en terapia antitusiva inespecífica se recomienda utilizar codeína, dextrometorfano, glaucina y caramifeno; se desaconseja el uso de carboximetilcisteína, bromhexina y levopropoxifeno, porque su eficacia no está claramente demostrada en ensayos clínicos controlados (Am College of Chest Physicians, Am Thoracic Society y Canadian Thoracic Society “Consenso para el manejo de la tos como mecanismo defensivo y síntoma” Chest 1998 (S); 114 (2): 133S-181S).
Respecto de evidencias pediátricas, no se dispone de estudios científicos bien controlados que avalen la eficacia y seguridad de los antitusivos narcóticos, y no se han establecido indicaciones para su uso. La supresión de la tos en algunas enfermedades respiratorias pediátricas puede ser peligrosa, de modo que está contraindicada y, por otra parte, la tos vinculada con infecciones respiratorias agudas habitualmente es autolimitada, y puede ser tratada con fluidos y humedificación.
En general, las dosis pediátricas se extrapolan de la experiencia y datos obtenidos en adultos, pero se han comunicado efectos adversos y sobredosis por la administración de estos compuestos en niños, de modo que se requiere de futuros estudios para determinar su eficacia, seguridad y dosis.
Es necesario educar a los padres sobre la falta de efectos antitusivos probados y el riesgo potencial de estos productos (Conclusiones y recomendaciones del comité de drogas de AAP. Uso de codeína y dextrometorfano contenido en fármacos para la tos en niños. Pediatrics 1997; 99 (6) 918-20).
También se evaluaron los medicamentos vendidos sin receta para la tos aguda, comprobándose que antitusivos como dextrometorfano y codeína no tienen más efecto que el placebo. En cuanto a los expectorantes, no hay estudios con criterios suficientes.
En relación a los mucolíticos, un trabajo mostró mejoría después del cuarto al décimo día, comparado con el placebo; las combinaciones de fármacos como antihistamínicos y descongestionantes no muestran diferencias con el placebo, y otras combinaciones dan respuesta de 69%, en comparación con 57% del placebo, diferencia no significativa. Los antihistamínicos no son mejores que placebo.
Se concluyó que no hay buena evidencia de eficacia de los fármacos vendidos sin receta en la tos aguda. El número de estudios revisados en este trabajo fue insuficiente, por lo que los resultados de esta revisión se deben interpretar con precaución, por la diferencia de diseño, poblaciones, intervenciones y resultados en los ensayos que se incluyeron (Over-the-counter medications for acute cough in children and adults in ambulatory settings. Cochrane Database Syst Rev. 2001; 3).
Indicaciones de uso de antitusivos
Los antitusivos están indicados para tratar aquella tos que no cumple ningún propósito fisiológico, considerando siempre el contexto en que se presenta el síntoma; esto exige una evaluación adecuada del paciente.
Por lo tanto, se trata la tos no productiva, irritativa y seca que se presenta en el curso de una infección respiratoria aguda, que dificulte la alimentación, produzca vómitos o interfiera con el sueño.
No hay que olvidar que al paciente que tose, más que darle un antitusivo hay que estudiarlo, y si se decide usar este tipo de medicamentos, es preferible emplear fármacos puros y evitar las combinaciones, que son poco seguras y no están avaladas científicamente. Aún así, no se descarta el empleo del efecto placebo, con un medicamento no activo e inocuo.

