Publicado el 1 de diciembre de 2001 | http://doi.org/10.5867/medwave.2002.11.2488
Enfermedad pulmonar obstructiva crónica - aspectos clínicos
Chronic obstructive pulmonary disease - clinical aspects
Resumen
La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Departamento de Medicina del Hospital Clínico Universidad de Chile.
Abreviaturas
VEF1: volumen espiratorio forzado en el primer segundo.
CVF: capacidad vital forzada.
Diagnóstico
Se debe sospechar enfermedad pulmonar obstructiva crónica (EPOC) cuando un paciente tiene antecedentes de exposición a factores de riesgo, en Chile tabaco y humo de leña; cuando presenta tos crónica y aumento crónico de la expectoración. Estos tres factores son los que se deben buscar cuando un paciente con factores de riesgo consulte, sin que importe por qué tipo de síntomas consulte (hipertensión arterial, diarrea, angor, etc.).
Algunos síntomas y signos ayudan a sospechar la enfermedad: tos, expectoración, disnea, que son los tres síntomas más importantes.
Disnea
La disnea es el síntoma clásico de EPOC y el motivo principal de consulta en pacientes con esta enfermedad. Lamentablemente, se acompaña de un mal pronóstico. Cuando un paciente llega a la consulta con este síntoma significa que por lo menos tiene una enfermedad pulmonar obstructiva moderada. Es un síntoma persistente, una vez que aparece acompaña al paciente por el resto de sus días; tal vez se pueda disminuir su intensidad, pero no se puede mejorar, y es un síntoma que limita las actividades cotidianas. Como es un síntoma, es preciso saber valorarla. Se aconseja utilizar la clasificación del British Council, que considera lo siguiente:
Grado 0: disnea de ejercicio
Grado 1: el paciente tiene disnea al caminar de prisa, subir una cuesta o una calle empinada
Grado 2: no puede mantener el paso frente a alguién de la misma edad
Grado 3 debe detenerse para descansar al caminar 100 metros
Grado 4 la disnea es invalidante.
Lo que se trata de hacer con esto es que todos hablen un idioma común en relación con la disnea.
Examen clínico
Un estudio realizado por Holleman, en JAMA 1995: 273: 313-319, determinó que la historia de tabaquismo tenía una sensibilidad importante (92%), pero una especificidad mala (40%). La disminución del murmullo pulmonar tiene sensibilidad de 37%, pero especificidad alta, de 90%. La espiración prolongada no tiene ninguna utilidad demostrada y, probablemente, no sirve para hacer el diagnóstico de EPOC. Con lo anterior, cabe señalar que la sospecha es mucho más importante de lo que se pueda encontrar en un examen clínico.
Para diagnosticar una EPOC se debe estar frente a factores de riesgo: tabaco, contaminación y debe haber asociación con síntomas (tos, expectoración y disnea); a todo paciente que cuente con estos dos factores, es preciso pedirle una espirometría.
Espirometría
La espirometría muestra que hay una disminución de la capacidad vital forzada (CVF) y del VEF1, una limitación obstructiva. Lo que se trata de demostrar en un paciente con EPOC es que tiene una limitación al flujo aéreo no reversible, lo que se determina porque la relación es menor de 70% y el valor del VEF1, posterior a broncodilatador, es menor de 80%. Es importante el concepto de la prueba post broncodilatador, ya que una espirometría basal no sirve para hacer el diagnóstico de EPOC.
La relación VEF1/CVF es la medida más precoz de sensibilidad a limitación del flujo aéreo y es un signo precoz, porque esta relación diminuye aun cuando el paciente tenga un VEF1 normal. El paciente puede estar asintomático, pero si se le hace una espirometría y presenta una relación VEF1/CVF menor de 70%, se puede hacer el diagnóstico de EPOC en ese momento.
En la Figura 1 se muestra una espirometría, el paciente ha inspirado y exhalado en forma profunda, se mide el flujo en el primer segundo. En un sujeto normal corresponde a aproximadamente 4 litros y su CVF es aproximadamente 5 litros. Lo que sucede en un paciente con EPOC es que apenas puede movilizar, en el primer segundo, aproximadamente 2,5 litros y su CVF llega apenas a 3.5 litros.
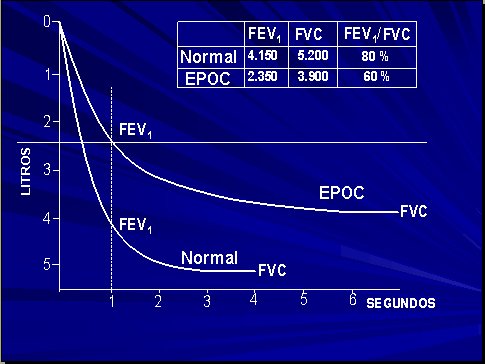 Tamaño completo
Tamaño completo Figura 1. Espirometría de paciente normal versus paciente con EPOC
Otros exámenes
Prueba de broncodilatación: permite hacer diagnóstico diferencial con asma bronquial, determina la mejoría de la función pulmonar del paciente, puede establecer el pronóstico y ayudar a planificar el tratamiento.
Prueba esteroidal: se utiliza para ver si el paciente tiene algún tipo de respuesta a este medicamento. Se indican corticoides por un lapso de 10 a 14 días y se repite la espirometría, para ver si hay alguna variación del VEF1. Esta prueba está actualmente en desuso, porque se ha visto que un plazo tan corto de corticoides orales no aporta ningún beneficio para la predicción a futuro del VEF1, y se postula la utilización de corticoides inhalatorios por un lapso de seis semanas a tres meses, que provoque una alteración del VEF1 mayor de 200 ml o 15% del valor inicial. Es lo que recomiendan las normativas actuales, pero no está claro que se pueda aplicar en Chile, pues estos estudios se realizaron con fluticasona y muchos de nuestros pacientes no tienen acceso a ella por su elevado costo.
Radiografía de tórax: se solicita para comprobar que no haya otras complicaciones en relación con el tabaco, por ejemplo, masas pulmonares; pero no se utiliza como elemento diagnóstico. Lo que se puede observar en ella es: aplanamiento de diafragmas, aumento del espacio aéreo retroesternal, horizontalización de las costillas, es decir, signos de atrapamiento de aire intrapulmonar (Figura 2).
 Tamaño completo
Tamaño completo Figura 2. Radiografía de tórax en paciente con EPOC
Gases en sangre arterial: sólo se solicita en pacientes cuyo VEF1 es menor de 40% o que, con cualquier nivel de VEF1, tiene signos de insuficiencia respiratoria o cardíaca derecha. No es condición sine qua non, en un paciente con EPOC, solicitar gases en sangre arterial.
Alfa1-antitripsina: se debe solicitar estudios del déficit de alfa1-antitripsina sólo en pacientes en quienes se sospecha EPOC en edades tempranas de la vida o cuya historia familiar es sugerente. Sin estas características, el estudio no tiene beneficios.
El diagnóstico de EPOC se basa en la exposición a factores de riesgo y la presencia de limitación crónica del flujo aéreo a la espirometría, con o sin clínica. No se debe esperar a que el paciente tenga algún tipo de molestia para hacer el diagnóstico de esta enfermedad.
Diagnóstico diferencial
- Insuficiencia cardíaca: se encontrarán crepitaciones, las pruebas de función pulmonar no mostrarán un patrón obstructivo.
- Bronquiectasias: habrá una historia de expectoración bastante importante, con hipocratismo, antecedente de tuberculosis, etc.
- Bronquiolitis: pacientes más jóvenes, generalmente presentan artritis reumatoídea.
- Asma crónica: el diagnóstico diferencial es difícil, puede ayudar la historia familiar, el inicio de la enfermedad en la infancia; pero, cuando un asma es crónica, tiene fenómenos de remodelación y el manejo, probablemente, no va a ser diferente del que se vaya a realizar en un paciente con EPOC.
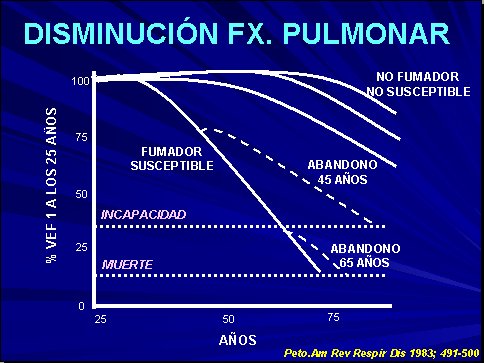 Tamaño completo
Tamaño completo Figura 3. Disminución de la función pulmonar.
Manejo de la EPOC según el GOLD
- Evaluación y monitorización de la enfermedad.
- Reducción de los factores de riesgo.
- Manejo de la EPOC estable.
Es decir, educar al paciente, utilizar tratamiento farmacológico y tratamiento no farmacológico, además del manejo de las exacerbaciones.
Evaluación y monitorización: para el diagnóstico y manejo del EPOC, la espirometría es el padrón de oro. No se puede hacer diagnóstico de EPOC sin una espirometría; esto significa que todo equipo de salud que participa en el manejo de pacientes con EPOC debe tener acceso a la espirometría con facilidad. Este es el segundo problema importante para hacer un diagnóstico precoz de EPOC en Chile; no todos los centros de atención primaria tienen acceso a la espirometría.
Reducción de factores de riesgo: está claro que la reducción de la exposición al tabaco es importante para la prevención, la presentación y la evolución de la EPOC; el abandono del tabaco es la medida de costo/beneficio más eficaz para disminuir el riesgo de EPOC y detener su evolución.
Por ejemplo, si se hacen curvas de la caída del VEF1, se ve que la caída de un paciente normal, a lo largo de los años, es más lenta en comparación con la caída del VEF1 en un paciente fumador, pero no susceptible, y en un fumador susceptible. En la Figura 3 se puede ver que el VEF1 va cayendo violentamente y llega, alrededor de los 70 años, a un grado de incapacidad respiratoria importante; a los 72 años, este paciente va a morir. Si se le dice a este paciente que deje de fumar y abandona el hábito tabáquico a los 45 años, esta curva se hace un poco más horizontal; nunca llega a lo normal, pero el avance de la enfermedad se retarda, por lo menos, en unos diez o quince años. Si este paciente deja de fumar a los 65 años, se aumenta la sobrevida, pero no en grado importante. Esto demuestra que la insistencia en que el paciente deje de fumar es lo más importante en el manejo de la enfermedad pulmonar obstructiva crónica.
Manejo de la EPOC estable
Ninguno de los fármacos actuales es capaz de disminuir la caída de la función pulmonar; el manejo es sólo sintomático. Cuando un paciente ya tiene molestias, se maneja sólo los síntomas, no se mejora nada.
La educación del paciente es fundamental. Este punto es importante, porque muchos de los profesionales que manejan EPOC no hacen educación y el paciente no entiende lo que le pasa ni cuáles son los riesgos de la enfermedad.
Los fármacos se utilizan paso a paso, de acuerdo a la gravedad de la EPOC: Los broncodilatadores son parte esencial del manejo y la vía inhalatoria debe ser la preferida y la de elección. En relación a la opción entre betaagonistas, anticolinérgicos o xantinas, se hará de acuerdo con la disponibilidad y respuesta de cada paciente. Muchos se pueden tratar muy bien con una combinación de betaagonistas y anticolinérgicos; otros pueden ir mejor con anticolinérgicos y en muchos consultorios lo único que habrá son xantinas, todo se debe hacer de acuerdo con los medicamentos disponibles.
Broncodilatadores
Los broncodilatadores se utilizan de acuerdo a la necesidad o en dosis regulares, siempre de acuerdo con las necesidades del paciente.
Este es otro punto importante de las normas: se prefiere el uso de los betaagonistas de acción prolongada. Está totalmente demostrado que el uso de salmeterol o formoeterol es mejor que el salbutamol; por motivos económicos, es difícil implementarlo en Chile.
Cuando se utilizan broncodilatadores en combinación, puede mejorar la eficacia porque ayudan a disminuir los efectos colaterales, pero no significa que esta opción sea mejor que utilizarlos por separado.
Corticoides
Los corticoides inhalados sólo se deben usar si hay un test esteroidal positivo, es decir, si el paciente ha utilizado corticoides entre seis semanas y tres meses, y tiene un resultado positivo. O en pacientes con un VEF1 menor de 50%, que tienen exacerbaciones frecuentes, sólo en los dos casos señalados. Los corticoides sistémicos no se recomiendan por sus efectos colaterales. En estudios muy interesantes se demuestra que el uso crónico de corticoides por vía oral determina una mayor mortalidad en los pacientes con EPOC.
Rehabilitación pulmonar
Es muy útil para incrementar la tolerancia al ejercicio. Se señala muy fehacientemente en estas normas, pero en Chile, en ningún centro, ni privado, ni público ni universitario, se hace un programa de rehabilitación pulmonar real. No existe.
Tratamiento según estadios de gravedad
Lo principal es eliminar los agentes nocivos, dejar de fumar, suprimir los contaminantes intradomiciliarios, evitar la exposición laboral. Todos los pacientes con EPOC se deben vacunar contra la influenza, ya que se disminuye el número de exacerbaciones.
Un paciente en estadio 1 es un paciente que, a la espirometría, tiene una relación VEF1/CVF menor de 70%, un VEF1 mayor de 80%, con o sin síntomas. Solamente se usan broncodilatadores de acción corta según demanda.
En un estadio 2A, EPOC leve a moderada, con una relación VEF1/CVF menor de 70%, pero ya existe alteración del VEF1 menor de 80%, el uso de broncodilatadores debe ser regular y se debe recurrir a la rehabilitación en forma precoz. Los corticoides inhalados se utilizan si el paciente cumple las características de test esteroidal positivo, VEF1 menor de 50% y exacerbaciones frecuentes.
En el estadio 2B el paciente está más enfermo, el VEF1 es menor de 50% pero es mayor de 30% y puede o no tener síntomas. Se indica el uso regular de broncodilatadores, rehabilitación y corticoides inhalatorios, si corresponde.
En un estadio 3 avanzado, cuando el VEF1 es menor de 30%, existe insuficiencia respiratoria o insuficiencia cardíaca derecha, se utiliza todo lo disponible: broncodilatadores, corticoides inhalatorios, rehabilitación; se tratan las complicaciones, oxigenoterapia domiciliaria, etc. Este es otro punto importante, puesto que no hay políticas claras sobre el manejo de oxígeno domiciliario; es un costo para el paciente y ninguna ISAPRE ni ningún centro de salud del sistema nacional cubre su totalidad. En las normas también se menciona la cirugía. En Chile, esta alternativa es inalcanzable aún; porque significa cirugía de volumen de reducción, trasplante pulmonar, lo que en este momento no está disponible para ningún paciente en Chile.
Resumen de tratamiento: en todos los estadios, broncodilatadores, desde el estadio 2, rehabilitación pulmonar y corticoides inhalados, y en el estadio 3, oxigenoterapia (Figura 4).
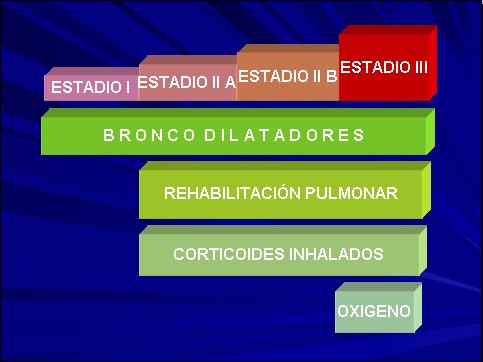 Tamaño completo
Tamaño completo Figura 4. Resumen de tratamiento.
Recomendaciones
Al seleccionar un plan de tratamiento cabe considerar los riesgos y beneficios para el paciente, los costos directos e indirectos para el paciente, su familia y su comunidad. Es decir, se debe tener presente que un paciente puede correr ciertos riesgos si se le trata con medicamentos de un tipo determinado, que los costos para él no son gratuitos y que esos costos pueden repercutir en su familia.
Errores de manejo actual de la enfermedad pulmonar obstructiva crónica
- Diagnóstico tardío: es lo más importante. No se hace el diagnóstico precoz de la enfermedad.
- Manejo individual: todavía no se acostumbra realizar un manejo multidisciplinario, con kinesiólogo, psicólogo, terapeuta ocupacional.
- Escasa educación del paciente: muchos pacientes con EPOC salen del consultorio sin haber entendido de qué se trata su enfermedad, poca comunicación.
- Falta de cooperación familiar: esto es importante, porque muchas veces los médicos se comunican sólo con el paciente, sin saber lo que sucede en su entorno familiar.
- Uso de medicamentos fuera de alcance económico: no es raro ver llegar a pacientes con EPOC a este hospital manejados con drogas que probablemente le cuestan 50% del total de sus ingresos. Ese paciente va a hacer el esfuerzo durante el primer mes, probablemente el segundo mes, pero ya al tercer o cuarto mes no va a seguir; lo que interesa es que el paciente siga su tratamiento, no que se trate con un medicamento caro.
- No se considera nunca la rehabilitación.
- Falta de seguimiento adecuado: se deja que el paciente consulte cuando lo necesita, cuando está con molestias, pero no se hace una programación de visitas, ya sea cada cinco días o mensualmente.

