Publicado el 1 de noviembre de 2001 | http://doi.org/10.5867/medwave.2001.11.2511
Actualización en feocromocitoma
Update in pheochromocytoma
Hipertensión secundaria
Es una patología de alta prevalencia y hay algunos signos clínicos y de laboratorio que nos indican cuando se debe buscar hipertensión secundaria.
A pesar de que esto es discutible, la hipertensión renovascular sería la causa más frecuente de hipertensión arterial secundaria corregible. Está presente en menos del 1% de los hipertensos leves y entre 10 y 45% de los hipertensos severos o malignos lo que nos dice que hay un grupo en el cual es importante estudiarla.
Se debe sospechar en pacientes hipertensos severos o refractarios que presentan papiledema o hemorragia retinal; en un hipertenso leve estable, que con los años, durante su evolución presenta una alza aguda de su presión arterial, sin causa aparente. En el adolescente o adulto joven, o después de los 50 años, cuando se comienza con el tratamiento y al utilizar inhibidores de la enzima convertidora, el paciente presenta un alza brusca de los niveles de creatinina. Cuando en un examen de imagen de un paciente se evidencia un riñón que es menor a 9 cm, esto se correlaciona en forma importante con hipertensión renovascular. En un paciente hipertenso severo que tiene además enfermedad arterial oclusiva o que tiene soplo abdominal unilateral, paciente hipertenso severo sin historia familiar y con múltiples factores de riesgo tales como: paciente dislipidémico, tabáquico, diabético, mujer de mayor edad que comienza en forma reciente con un cuadro de hipertensión arterial severa.
Otra enfermedad o patología que se debe buscar es una enfermedad renal primaria, y esto se puede sospechar cuando hay un examen de orina alterado y un aumento de la creatinina plasmática.
Debemos pensar en feocromocitoma en un caso como este paciente en que presenta elevaciones paroxísticas de la presión arterial asociadas a cefaleas, palpitaciones y sudoración (esto es bastante específico cuando existe).
La coartación aórtica se debe sospechar en pacientes hipertensos jóvenes y niños cuando presentan pulsos disminuidos en las extremidades inferiores y cuando existe soplo a nivel del dorso.
El hiperaldosteronismo primario se debe sospechar cuando hay hipokalemia en los exámenes de laboratorio sin una causa atribuible o hipokalemia grave cuando el paciente comienza a usar diuréticos. Se debe tener claro que en los pacientes con hiperaldosteronismo primario no siempre se registra hipokalemia, muchos pacientes con hiperaldosteronismo presentan kalemias normales.
Otras causas de hipertensión son el uso de anticonceptivos orales en la mujer, el síndrome de apnea del sueño en pacientes obesos que característicamente roncan en forma audible en la noche y que presentan somnolencia diurna. En pacientes con síntomas y signos de hipertiroidismo, o con síndrome de Cushing también se debe sospechar una causa secundaria de la hipertensión.
Aspectos generales
El feocromocitoma es una patología poco frecuente, pero que es importante de considerar. Su frecuencia en los pacientes hipertensos es variable según las series publicadas y la selección de los pacientes. En las distintas series en policlínicos especializados de hipertensión puede alcanzar una frecuencia alrededor de 2% y en población hipertensa general, alcanza a menos del 1%.
Los tipos de feocromocitoma que se ven en la práctica clínica pueden ser casos esporádicos, pacientes que lo presentan como expresión clínica única, que es lo más frecuente. Pueden asociarse a mutaciones específicas que afectan a la línea germinal y generan feocromocitomas junto a otras manifestaciones clínicas, por ejemplo, el síndrome de Von Recklinghausen o neurofibromatosis, el síndrome de Von Hippel-Lindau, con malformaciones vasculares. En este grupo de pacientes siempre se debe buscar la presencia de un feocromocitoma. A la vez puede asociarse a una neoplasia endocrina múltiple tipo 2, aquélla que se acompaña de feocromocitoma, carcinoma medular de tiroides y en el caso de las 2A hay hiperparatiroidismo. También puede presentarse en forma familiar solamente como feocromocitoma.
Por lo tanto si hay antecedentes de un feocromocitoma en la familia se debe buscar dirigidamente la coexistencia de patología asociada, e incluso en todo feocromocitoma se debe investigar un hiperparatiroidismo y el carcinoma medular de tiroides.
Aspectos clínicos
La presencia de paroxismos de cefalea, palpitaciones, sudoración y palidez ocurre en un porcentaje importante de los pacientes pero no en todos. La presencia de hipertensión, puede verse asociada a algunas situaciones específicas como cambios de temperatura, ejercicios o estrés y se puede presentar en forma paroxística. Sin embargo, porcentajes importantes de los pacientes pueden ser hipertensos severos mantenidos, por lo tanto, la ausencia de paroxismo no descarta el feocromocitoma, incluso, dependiendo de las series se ha observado entre un 8 y 15% de pacientes con feocromocitoma que pueden ser normotensos, y en ellos con frecuencia se llega al diagnóstico en forma incidental o por una imagen.
Se la ha catalogado clásicamente como la enfermedad del 10%, el 10% de los feocromocitomas son extra adrenales, pueden estar en otras localizaciones como en la cadena simpática ganglionar periaórtica, en el órgano de Zuckerkandl, en la vejiga y, más excepcionalmente, en el tiroides. Las localizaciones extra adrenales se denominan paragangliomas. 10% pueden ser bilaterales, 10% familiares y en un 10% pueden ser malignos.
Es importante señalar que no todo paciente con paroxismo tiene un feocromocitoma, ya que otros cuadros de distinta etiología pueden presentarse con crisis de sudoración, palidez, taquicardia, e incluso con hipertensión y es necesario tenerlos en cuenta, como son: el trastorno de pánico que se puede parecer mucho, el hipertiroidismo que por algunos de sus síntomas puede confundirse con un cuadro paroxístico, el consumo de cocaína y otras drogas ilícitas puede también ocasionar ataques de sudoración y palidez por exceso de acción catecolaminérgicas. La disfunción autonómica se puede ver en algún tipo de pacientes como en el síndrome de Guillain-Barré u otros cuadros neurológicos que pueden simular también este cuadro paroxístico. El consumo de fármacos, algunos de ellos subrepticios o no reconocidos por los pacientes, como los anorexígenos magistrales que pueden contener anfetaminas o preparados con hormona tiroídea, puede presentarse con una clínica similar y también, en algunos pacientes, el uso de descongestionantes con simpaticomiméticos puede manifestarse de esta forma. Por lo tanto debemos recordar que no todo paroxismo es feocromocitoma.
¿Dónde y cuándo sospechar un feocromocitoma?
Se debe sospechar en pacientes hipertensos refractarios a tratamiento que requieren de dos o más drogas para controlar la presión, cuando aparecen los paroxismos asociados a hipertensión, cuando un paciente que se somete a tratamiento con betabloqueadores en vez de lograr la normotensión presenta crisis hipertensivas. Una crisis hipertensiva en relación con el embarazo, anestesia o al uso de antidepresivos tricíclicos se puede deber a la presencia de un feocromocitoma.
En el caso del hallazgo de una masa suprarrenal, siempre se debe descartar un feocromocitoma y si hay antecedentes familiares de feocromocitoma debe buscarse especialmente en los familiares de primer grado.
Diagnóstico de feocromocitoma
El diagnóstico de feocromocitoma es funcional, no de imagen, y se realiza mediante la medición de catecolaminas o sus metabolitos en orina de 24 horas. El examen que tiene mayor disponibilidad en nuestro país es la medición de catecolaminas en 24 horas cuyo valor de la suma de adrenalina y noradrenalina es habitualmente menor a 100 microgramos en 24 horas. El examen tiene una sensibilidad variable dependiendo de las series, pero que oscila entre el 85 y 95% con alta especificidad. El ácido vanilil mandélico, históricamente, está más fácil de acceder en nuestros laboratorios y es más habitual de realizar pero tiene una sensibilidad menor, por lo tanto, no es el examen de elección para el diagnóstico de feocromocitoma.
En el estudio de un feocromocitoma es importante evitar el uso de algunos fármacos que pueden interferir con la medición de catecolaminas, dentro de los más importantes están: la metildopa, los descongestionantes, el etanol, la levodopa y los antidepresivos tricíclicos. Las benzodiazepinas alfabloqueadores inhibidores de la ECA pueden ser menos importantes. Cuando uno se enfrenta a un paciente que presenta hipertensión severa con daño parenquimatoso, a veces es difícil tomar la decisión de estudiar un feocromocitoma si el paciente está con un tratamiento agresivo con múltiples drogas. Respecto a estudiarlo con drogas que no interfieran con la medición, los antihipertensivos ideales para usar en este caso son los bloqueadores de canales de calcio que incluso se pueden utilizar en dosis altas y no interfieren en la medición de ningún metabolito.
Otras técnicas diagnósticas, de menor disponibilidad y uso son las metanefrinas urinarias que aparentemente tienen buena sensibilidad y especificidad, comparables a las catecolaminas.
Las catecolaminas plasmáticas tienen algunos problemas relacionados con superposiciones con los valores normales e interpretación de los resultados; quizás una menor especificidad. Al tomar la muestra se deben cumplir algunas condiciones y cuando el paciente no orina es bastante útil en el diagnóstico, y es casi la única herramienta para hacer diagnóstico diferencial de feocromocitoma, con niveles mucho más elevados que la población general, sobre 3000 picogramos/ml en insuficiencia renal. El uso de test de provocación para hacer el diagnóstico de feocromocitoma con algunos fármacos se ha dejado de usar por el riesgo que implica en cuanto a desarrollar hipo o hipertensión.
Una vez que se realiza el diagnóstico funcional, se debe hacer el diagnóstico de imagen, para identificar dónde está el feocromocitoma o el aumento de catecolaminas. Hay tres técnicas fundamentales, la más importante por razones de costo y de disponibilidad es la TAC, principalmente de abdomen, ya que es más frecuente su localización abdominal, la resonancia nuclear magnética (RM) y el estudio de medicina nuclear, que en mi opinión debiera reservarse para casos especiales.
En la topografía, la glándula suprarrenal derecha es levemente de mayor tamaño que la izquierda, desemboca directamente en la vena cava, la vena adrenal es muy corta y se localiza anterior al riñón. La glándula suprarrenal izquierda tiene forma de gorro frigio, también en posición anterior al riñón y en posición posterior al páncreas (Fig. 1).
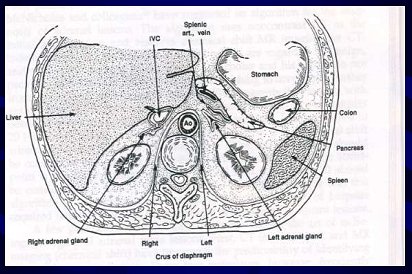 Tamaño completo
Tamaño completo Figura 1.
En la Figura 2 se muestra un caso de un tumor suprarrenal izquierdo, un feocromocitoma en el cual se observa una masa anterior al polo superior del riñón izquierdo, que se identifica en relación lateral a la aorta. Otro paciente con feocromocitoma de un tamaño de 3 a 4 cm, un tumor derecho que drena directamente su secreción a la vena cava (Figura 3). En la Figura 4 se presenta otro tumor de mayor tamaño, también heterogéneo, cuando alcanzan gran tamaño, habitualmente tienen lesiones hemorrágicas en su interior, está directamente relacionado con la vena cava.
Figura 2.
Figura 3.
Figura 4.
La RNM es un examen que también se puede usar en el diagnóstico de feocromocitoma, permite establecer cierto grado de sospecha etiológica ante una masa suprarrenal de diagnóstico incierto, ya que hay algunas diferencias en las imágenes en las secuencias de T1 y T2, habitualmente los feocromocitomas al igual que los cánceres adrenales pueden ser isointensos en T1 e hiperintensos en T2 y esto puede hacer sospechar con más probabilidad que pueda tratarse de un feocromocitoma, pero no es un examen con 100% de certeza y tiene limitaciones de costo y accesibilidad en nuestro país, por lo tanto en las series grandes su uso depende un poco del autor, pero pareciera no haber grandes diferencias entre TAC y RM (Fig. 5).
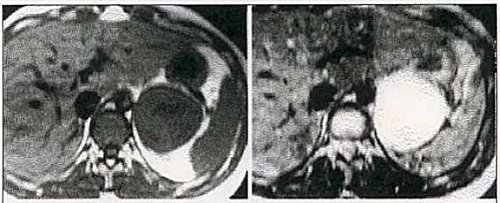 Tamaño completo
Tamaño completo Figura 5.
El estudio de medicina nuclear es bastante específico, la captación del radiofármaco por el tejido medular adrenal rápidamente se limpia si es normal, pero cuando hay una masa suprarrenal funcionante persiste la captación luego de varias horas de administrado. Las indicaciones, según mi opinión, son más limitadas que para el diagnóstico tomográfico, se solicita cuando hay sospecha de metástasis, y esta fue la razón por la cual se realizó este examen en el paciente descrito en el caso clínico: La TAC informaba que presentaba metástasis peritumorales, que no se expresaron claramente en el cintigrama ni tampoco en el hallazgo quirúrgico, se realizaron cortes seriados en SPECT de la lesión que no mostraron imágenes hipercaptantes. Cuando hay recidivas postoperatorias en la zona local, por la presencia de clips u otras lesiones, la imagen puede no ser muy característica, en este caso el cintigrama puede ser una buena alternativa y si uno tiene un paciente con sospecha clínica de feocromocitoma, con catecolaminas urinarias elevadas pero con imágenes de la zona adrenal negativa.
Nuestra Experiencia
En una serie clínica de nuestro grupo de feocromocitomas en los últimos cuatro años, se han presentado seis casos que incluyen el que se presenta hoy, en los cuales con frecuencia nos hemos encontrado con pacientes de ambos sexos, con edades de 21 a 57 años y que tienen escasos hallazgos clínicos de feocromocitoma. Dos pacientes de la serie eran normotensos, otros dos de los pacientes eran hipertensos sin tratamiento, y sólo el quinto paciente era hipertenso y estaba con tratamiento previo.
La clínica que llevó a realizar exámenes de imagen y que permitió el diagnóstico era muy variable; un paciente debutó con prostatismo, otro paciente comenzó su cuadro con dolor lumbar y disuria y el paciente mencionado en el caso clínico, como ya se comentó, comenzó con un cuadro de hipertensión arterial asociado a dolor precordial en el cual se sospechó un evento isquémico que era lo más adecuado de suponer. El diagnóstico presuntivo era muy distinto al diagnóstico por el cual se solicitó el examen, en todos estos pacientes se confirmó el diagnóstico por imágenes y no por el cuadro clínico sugerente o porque se hiciera el diagnóstico funcional y después se solicitara la imagen, se comenzó por el final. Los tamaños de los feocromocitomas eran muy variables, desde 3 hasta 12 cm y el paciente que presentamos tenía el tamaño mayor de feocromocitoma.
La conducta que se tomó posterior al examen de imágenes fue bastante variable y esto es importante de considerar. En el primer paciente se encontró una masa suprarrenal en un hallazgo, en el contexto de un estudio de cáncer de próstata y su tratamiento fue hacer directamente la adrenalectomía, no se realizó estudio funcional previo, pero el control postoperatorio de catecolaminas urinarias fue normal. En otra paciente, por sugerencia de un informe del estudio radiológico en el cual se encontró la masa suprarrenal, se realizó punción bajo TAC. Esta paciente no presentaba valores detectables de ácido vanililmandélico, lo que motivó que la paciente fuese sometida cirugía. En el pabellón quirúrgico presentó una crisis hipertensiva con hiperglicemia importante cuando se colocó la vía periférica, se suspendió la cirugía, se midieron niveles de catecolaminas urinarias que estaban elevados. Se preparó adecuadamente y luego fue intervenida, evolucionando satisfactoriamente, con niveles normales de catecolaminas postoperatorias. En los otros dos pacientes el tumor se había diagnosticado antes, se sometieron a estudio, uno presentaba valores normales de ácido vanililmandélico, pero ambos tenían valores de catecolaminas elevadas.
Tratamiento del feocromocitoma
Es quirúrgico, a menos que exista una contraindicación formal, o enfermedad diseminada. Por el riesgo de accidentes anestésicos debe realizarse antes una preparación preoperatoria cuidadosa que incluye la normalización de la volemia efectiva debido a que estos paciente están con vasocontricción por el exceso de catecolaminas y son hipovolémicos; en general, se inicia tratamiento con bloqueo alfa en dosis progresiva hasta lograr presiones arteriales cercanas a 100/60 mmHg (al borde de la hipotensión ortostática) y posteriormente se adiciona betabloqueadores para evitar eventuales arritmias y taquicardias intraoperatorias.
La cirugía puede ser por vía transabdominal, lumbar y más recientemente se ha preconizado el uso de la vía laparoscópica. El manejo anestésico debe ser muy cuidadoso con un grupo de anestesistas preparados para este tipo de patologías.
Tenemos el caso de un paciente al cual se le realizó la adrenalectomía directamente, sin estudio funcional y al momento de manipular el tumor tuvo grandes crisis hipertensivas intraoperatorias, muy graves, y al momento de resecar completamente el tumor hubo una hipotensión postoperatoria, esta imagen no se debiera encontrar en el registro de anestesia de un paciente con feocromocitoma previamente diagnosticado (Fig. 6). Pero en ciertas ocasiones a pesar de la preparación farmacológica intensiva, puede haber hipertensión intraoperatoria, ha habido incluso casos de muerte en la cirugía. Se debe evitar esta situación.
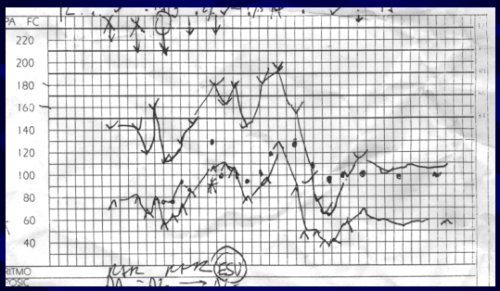 Tamaño completo
Tamaño completo Figura 6. Registro anestésico en paciente con feocromocitoma, sin preparación.
Con posterioridad, el mismo paciente se operó del cáncer de próstata. Si uno ve el registro de la hoja de anestesia de la segunda cirugía sin feocromocitoma, con niveles de catecolaminas normales, se puede observar que la PA se mantuvo estable, dentro de límites normales (Figura 7).
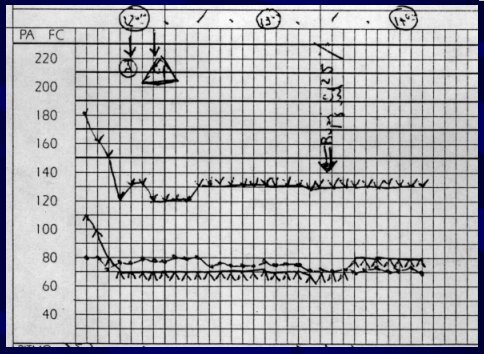 Tamaño completo
Tamaño completo Seguimiento
Debe ser de por vida, porque muchos de estos pacientes pueden presentar recidivas. El seguimiento debe realizarse por medio la medición urinaria de metabolitos de las catecolaminas.
La curación de la hipertensión es variable según las series, no todos los pacientes operados llegan a ser normotensos, las cifras son muy variables y dependerá de la duración de la hipertensión, de su gravedad y de los mecanismos adaptativos que haya generado la hipertensión a nivel vascular. La recidiva es alrededor de 10 a 15% y en el caso de un feocromocitoma maligno, además de la cirugía se preconiza, pero con mucho menor eficacia, el uso de quimioterapia asociada y el uso de radiofármacos (MIBG) a dosis altas para destruir el tejido adrenal funcionante, en una analogía de lo que se realiza en el tiroides con el radioyodo.

