Estudios originales
← vista completaPublicado el 21 de enero de 2021 | http://doi.org/10.5867/medwave.2021.01.8107
Estudio transversal analítico de las características y desenlaces clínicos de niños hospitalizados con COVID-19 en Lima, Perú
Cross-sectional study of the clinical characteristics and outcomes of children hospitalized with COVID-19 in Lima, Peru
Resumen
Introducción La infección por coronavirus 2019 (SARS-CoV-2) en niños se presentó en Perú desde marzo del 2020. Desde entonces fue necesario internar pacientes pediátricos en el Hospital Nacional Edgardo Rebagliati Martins, en el área de hospitalización adaptada para dicho propósito. Al inicio, la demanda de hospitalización era baja y se fue incrementando progresivamente. Coincidiendo con los reportes internacionales, la mayoría presentó cuadros leves o moderados, pero también hubo casos graves e incluso mortales.
Objetivos Describir las características y el desenlace clínico de los pacientes pediátricos con COVID-19 hospitalizados en un hospital de referencia en Lima, Perú, entre marzo y agosto de 2020.
Métodos Se realizó un estudio transversal descriptivo e inferencial. La población incluyó a todos los pacientes que se hospitalizaron en el Departamento de Pediatría Clínica, con diagnósticos clínicos y quirúrgicos asociados a COVID-19.
Resultados Incluimos 100 pacientes, con edad promedio de 83,4 ± 54 meses, con predominio de varones (55%). Los pacientes hospitalizados fueron agrupados en cinco categorías: insuficiencia respiratoria (17%), síndrome inflamatorio multisistémico (31%), presentación neurológica (19%), abdomen agudo (20%) y pacientes con problemas oncológicos (13%). La mayoría de los pacientes (74%) tenían comorbilidades. Respecto a los síntomas de presentación, el dolor intestinal predominó en el grupo de apendicitis (90%, p < 0,001), la fiebre estuvo presente en la mayoría de los pacientes con falla respiratoria (64,7%), el síndrome inflamatorio multisistémico se registró en 90,3%, la sintomatología neurológica en 15,8%, el abdomen agudo 50% y oncológicos en 61,5% de los pacientes. Los síntomas de Kawasaki estuvieron presentes en 38,7% de los pacientes con síndrome inflamatorio multisistémico. La mortalidad fue de 4%. En 29,4% de problemas respiratorios y en 22,6% de síndrome inflamatorio multisistémico, se requirió de admisión en cuidados intensivos, lo que fue más frecuente que las otras presentaciones (p = 0,008).
Conclusiones Se concluye que la población pediátrica vulnerable es aquella con comorbilidades preexistentes. La división de pacientes en nuestro estudio fue definida por la presentación, diagnóstico y complicaciones predominantemente con problemas respiratorios, y en pacientes oncológicos con COVID-19.
Ideas clave
- Hasta finales de agosto de 2020, no existen reportes en Perú sobre estudios transversales y analíticos de pacientes pediátricos hospitalizados con COVID-19.
- La infección en pediatría de SARS-CoV-2 tiene múltiples implicancias desde el punto de vista epidemiológico y con diferentes fenotipos respecto de los adultos. En algunos casos, incluso presenta cuadros severos que ponen en riesgo su vida.
- Este trabajo genera las bases que permiten trabajar en la prevención de factores y condiciones que con frecuencia se vinculan a complicaciones en pacientes pediátricos que padecen COVID-19, al demostrar las características clínicas y epidemiológicas de la infección por SARS-CoV-2.
- Son limitantes de este estudio el posible sesgo de información al momento de recolectar la información desde las historias clínicas (falta de datos completos y que no sean totalmente fiables); y la reducida muestra local, que no permite extrapolar los casos a toda la población peruana.
Introducción
Desde los últimos meses del año 2019 se dio a conocer la aparición de un nuevo virus, el coronavirus 2019 (SARS-CoV-2), con características potenciales de ser altamente contagioso, causante de alta mortalidad y morbilidad. Esto se evidenció no solo en China, donde se dieron los primeros casos; sino que debido a su alto poder de replicación y fácil transmisión, se expandió a Asia, Europa y América Latina. El 11 de marzo de 2020 la Organización Mundial de la Salud (OMS) declaró como pandemia a la infección por SARS-CoV-2 y, al momento de la elaboración de este trabajo, el número de casos reportados asciende a 24 millones en todos los países[1].
En nuestro país el primer caso fue detectado el 5 de marzo de 2020, aumentando exponencialmente la multiplicación de notificaciones diarias en todos los grupos etarios. Aunque inicialmente se creía que los pacientes pediátricos eran poco afectados, con menor proporción y con menos severidad en las manifestaciones clínicas, hoy se observa que esto fue diferente y que la infección en pediatría tiene múltiples implicancias desde el punto de vista epidemiológico y con diferentes fenotipos respecto de los adultos[2].
Es así que en Perú nos acercamos a los 680 000 casos hasta finales de agosto de 2020 y la población pediátrica representa aproximadamente el 6,5% de los casos[3]. La mortalidad de esos casos es de 0,35%. De igual forma, es posible ver en la práctica diaria, la gran cantidad de pacientes pediátricos contagiados de COVID-19 con afectación variable; algunos incluso presentando cuadros severos que ponen en riesgo su vida.
Los datos iniciales mostraron que COVID-19 en poblaciones de niños europeos, asiáticos y norteamericanos era principalmente una enfermedad leve, a menos que existan factores predisponentes o comorbilidades. La respuesta inflamatoria en niños y adolescentes puede estar asociada al desarrollo de síndrome inflamatorio multisistémico pediátrico relacionado temporalmente con el SARS-CoV-2 (PIMS-TS de acuerdo con la definición del Reino Unido o MIS-C según la definición del Center for Disease Control de Estados Unidos). Este síndrome genera alta necesidad de soporte y manejo intrahospitalario con menor mortalidad. El soporte de los casos severos con síndrome inflamatorio multisistémico requiere manejo multidisciplinario. Hay una brecha de información con respecto al impacto de COVID-19 y síndrome inflamatorio multisistémico en los pacientes pediátricos peruanos.
El presente estudio es de gran relevancia para nuestro medio puesto que permitirá demostrar las características clínicas y epidemiológicas de pacientes que padecen esta enfermedad, así como averiguar las condiciones y factores más frecuentes relacionados a complicaciones; generando bases que permitan trabajar en la prevención de estos.
Objetivos
Primario: describir las características y desenlaces clínicos de los pacientes pediátricos con COVID-19 hospitalizados en el Departamento de Pediatría Clínica del Hospital Nacional Edgardo Rebagliati Martins, entre marzo y agosto de 2020.
Secundarios:
- Describir las características epidemiológicas de los pacientes pediátricos con COVID-19 incluidos en el estudio.
- Describir las características de tratamiento utilizadas en los pacientes pediátricos con COVID-19 incluidos en el estudio.
Método
Se realizó estudio transversal, descriptivo e inferencial. Se incluyeron todos los pacientes pediátricos de 1 mes a 14 años, que ingresaron entre marzo y agosto de 2020 al área COVID-19 del Departamento de Pediatría Clínica del Hospital Edgardo Rebagliati Martins, con infección por SARS-CoV-2 identificados con prueba molecular o serológica. Se tomaron pacientes con posible contagio intrahospitalario, identificados con algunas de las pruebas diagnósticas de infección por SARS-CoV-2. Se excluyeron: pacientes con motivo de hospitalización no relacionada a COVID-19 como accidentes (trauma).
Procedimientos y técnicas
Se revisaron las historias clínicas de los pacientes pediátricos con infección por SARS-CoV-2 atendidos en el Hospital Edgardo Rebagliati Martins. Para esto se utilizó una ficha de recolección de datos. La obtención de la información estuvo a cargo del equipo de investigación. Posterior al llenado de cada ficha de recolección de datos, se verificó que estos se consignaran completamente, que estuvieran legibles y que fueran fidedignos con respecto a la fuente primaria.
Se procedió a tabular los datos de la ficha de recolección en una base de datos del programa Excel v.2010. Las variables obtenidas fueron epidemiológicas, clínicas previas a la admisión, de diagnóstico, laboratorios, decisiones terapéuticas específicas para COVID-19 y síndrome inflamatorio multisistémico. También se realizó una colección de datos relacionados con desenlace como fecha de alta, modo de alta, utilización y terapias especificas en la unidad de cuidados intensivos. Los desenlaces incluyeron ingreso a cuidados intensivos, decesos, tiempo de hospitalización, uso de ventilación mecánica y tiempo en ventilador mecánico.
Población y variables de estudio
Se realizó una división de los pacientes incluidos de acuerdo a la presentación clínica. Utilizando los diagnósticos asignados, ciertas características clínicas y síntomas, se dividió a los pacientes en cinco grupos. Los pacientes del grupo respiratorio fueron aquellos que presentaron neumonía predominantemente disnea, hipoxia e insuficiencia respiratoria. Los pacientes con síndrome inflamatorio multisistémico se consideraron de acuerdo a la definición del Center for Disease Control de Estados Unidos. El grupo neurológico incluyó a pacientes con encefalitis, desmielinizaciones, neuropatía periférica y accidentes cerebrales vasculares. Los pacientes de abdomen agudo quirúrgico incorporaron casos con apendicitis e intususcepción. Finalmente, los pacientes oncológicos fueron todos aquellos con diagnóstico previo oncológico, neutropenia febril y nuevos diagnósticos de tumores, leucemia o linfoma.
Análisis secundario
Se realizó un análisis secundario con los datos recolectados de caso control, utilizando como casos los pacientes ingresados a la unidad de cuidados intensivos y de control a los pacientes que no requirieron dicho servicio. Se incluyeron en un modelo de regresión logística todas las variables que pueden predecir o estar asociadas al ingreso a unidad de cuidados intensivos pediátricos. Se reportaron las variables con más de 90% de datos completos, ya que algunos exámenes de laboratorio solo se realizaron en algunos pacientes. No se incluyeron razones lógicas y conocidas de ingreso a la unidad cuidados intensivos como ventilador mecánico o shock.
Las funciones vitales fueron examinadas, pero no incluidas en el modelo por su estrecha relación con la necesidad de cuidados críticos en cualquier condición clínica. Variables continuas de laboratorio como leucocitos, neutrófilos, linfocitos y proteína C reactiva, fueron transformados a categóricas para este análisis. Se utilizó leucocitosis, neutrofilia, linfopenia y proteína C reactiva utilizando como referencia el valor más cercano a la mediana y rangos usuales de dichos estudios de laboratorio.
Plan de análisis
Se realizaron análisis estadísticos frecuentistas. La frecuencia reportada no incluye datos ausentes. Las variables continuas fueron analizadas con ANOVA y con el post-hoc test Games-Howell para ver la variación entre grupos. Las variables continuas están reportadas en promedios y desviaciones estándares. Las variables de desenlace continuas como tiempo de hospitalización o tiempo de ventilación mecánica que no siguen normas de distribución normal, están reportadas en mediana y rangos intercuartílicos. Para los valores de laboratorio se realizó la prueba no paramétrica Kruskal-Wallis. Las variables categóricas fueron analizadas con la prueba de la probabilidad exacta de Fisher. Para el análisis secundario se realizó un análisis de regresión logística múltiple. Se utilizó el paquete estadístico SPSS IBM v. 23.
Aspectos éticos
Se respetó la confidencialidad de los datos con el uso de fichas de recolección en las que no se consignó el nombre del paciente, sí sus iniciales y el número de historia clínica para efectos de sistematización de datos. Los datos recolectados fueron utilizados únicamente para fines de la investigación. El proyecto contó con el permiso del Servicio de Pediatría Clínica, Departamento de Pediatría Clínica, Gerencia Clínica y de la Oficina de Ética Docencia e investigación del Hospital Edgardo Rebagliati Martins con la resolución N° 42-IETSI-ESSALUD-2020 fechado el 27 de marzo de 2020.
Resultados
Se revisaron historias de 109 pacientes. Siete fueron excluidos por historia incompleta, dos por tener traumatismo encéfalo craneano. Incluimos 100 pacientes, con promedio de edad 84,3 ± 54 meses, con predominancia de varones (55%). La mayoría de los pacientes fueron hospitalizados desde la emergencia (70%). Los pacientes transferidos fueron de otros centros en Lima (8%) y el resto de provincias (30%). Solamente 36% de los pacientes tuvieron un contacto confirmado con personas con COVID-19. Los diagnósticos de admisión de los pacientes hospitalizados fueron agrupados en cinco grupos: respiratorio (17%), síndrome inflamatorio multisistémico (31%), presentación neurológica (19%), abdomen agudo (20%) y oncológico (13%). La mayoría de los pacientes (74%) tenían comorbilidades. Las comorbilidades más frecuentes fueron síndromes respiratorios (16%), neurológicas (21%), gastrointestinales (16%), obesidad (6%) y otros diagnósticos (15%). Las características de los pacientes se observan en la Tabla 1.
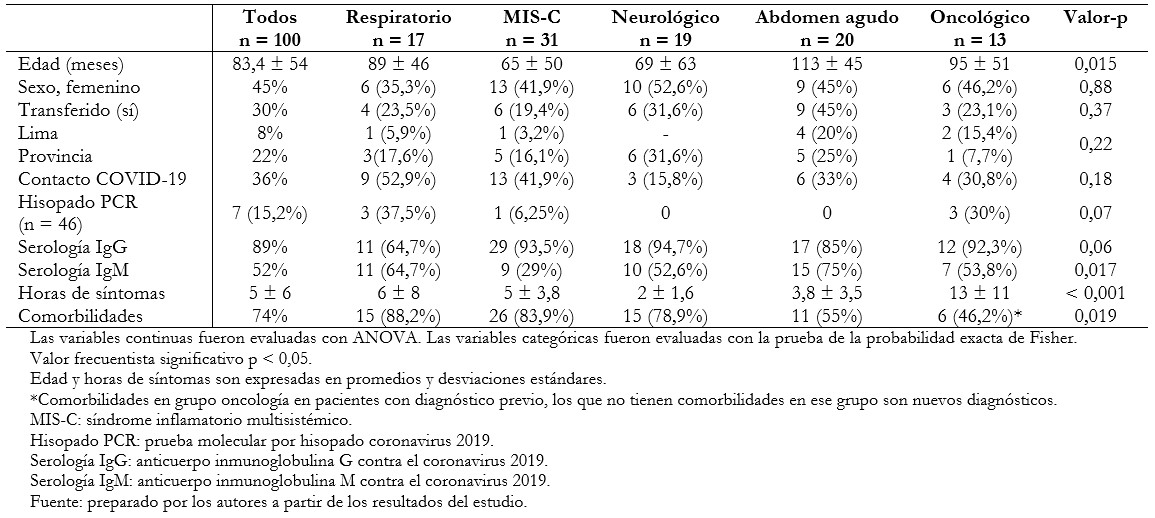 Tamaño completo
Tamaño completo Respecto a las características clínicas evidenciamos diferencia en el tiempo de sintomatología previo a admisión por emergencia. Los pacientes con presentación neurológica tenían un tiempo de síntomas menor que los pacientes con síndrome inflamatorio multisistémico, 2 ± 1,6 días versus 5 ± 3,8 días respectivamente (p = 0,01). Los días de sintomatología de pacientes con presentación neurológica 2 ± 1,6 fue menor que los pacientes con diagnóstico oncológico 13 ± 11 (p = 0,024). Las comorbilidades fueron identificadas en pacientes con falla respiratoria (88,2%), síndrome inflamatorio multisistémico (83,9%), neurológicos (78,9%), abdomen agudo (55%) y oncológicos (46,2%) (p = 0,019). Las pruebas serológicas no fueron diferentes para inmunoglobulina G en los cinco grupos (p = 0,09); también en inmunoglobulina M, mayoritariamente en respiratorios (64,7%) y apendicitis (73,7%) (p = 0,025). Respecto al compromiso cardiaco en pacientes con síndrome inflamatorio multisistémico, se realizaron 17 ecocardiogramas, 8 de estos fueron anormales con disfunción sistólica (la fracción de eyección más baja fue de 40%), diastólica y solo un caso de dilatación de las coronarias (aneurisma leve). Respecto a los síntomas de presentación se evidenciaron las asociaciones de síntomas con los diagnósticos; los detalles están presentados en la Tabla 2. Las características de laboratorio fueron diferentes en los grupos diagnósticos y están presentadas en la Figura 1.
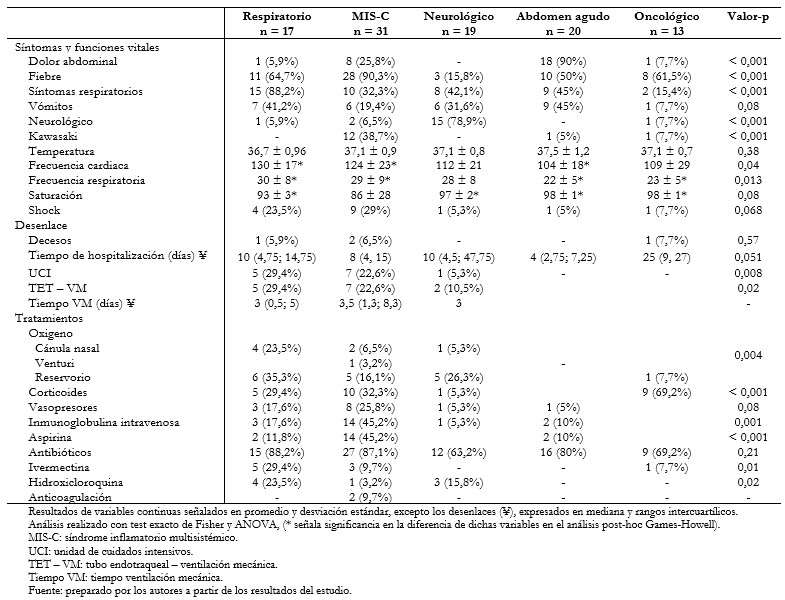 Tamaño completo
Tamaño completo 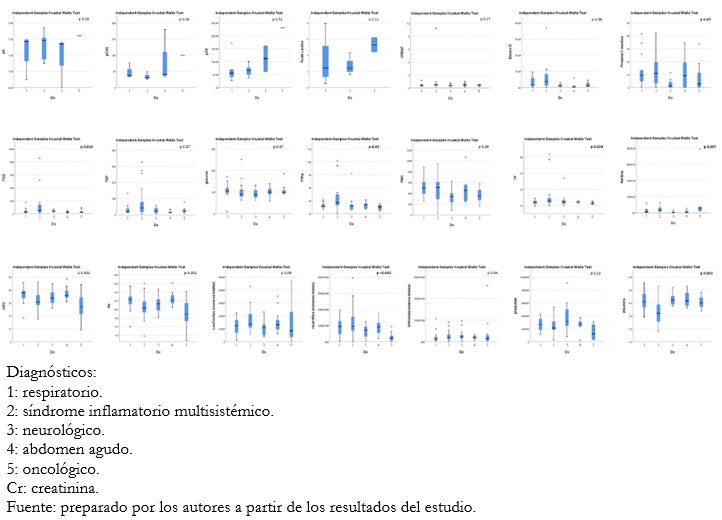 Tamaño completo
Tamaño completo De los 100 pacientes hospitalizados, 13% fueron admitidos en cuidados críticos. La mortalidad fue de 4%: uno del grupo respiratorio, dos de síndrome inflamatorio multisistémico y uno del grupo oncológico. Dos de esos pacientes fallecieron con falla multiorgánica y sepsis, uno de esos pacientes tenía antecedente de cirrosis hepática y desarrolló falla respiratoria con anasarca. Finalmente, el último paciente presentó taponamiento cardiaco y accidente cerebral vascular hemorrágico.
La mediana del tiempo de hospitalización fue de: respiratorios 10 (rango intercuartílico 4,75; 14,75), síndrome inflamatorio multisistémico 8 (4; 15), neurológico 10 (4,5; 47,75), abdomen agudo 4 (2,75; 7,25) y oncológico 25 (9; 27), p = 0,051.
Respecto a los tratamientos, solo tres pacientes con síndrome inflamatorio multisistémico recibieron anticoagulación; la aspirina fue utilizada en 14 (45,2%) pacientes con síndrome inflamatorio multisistémico. Respecto a pacientes con tratamientos dirigidos para COVID-19, la hidroxicloroquina fue suministrada en 4 (23,5 %) pacientes respiratorios, en 1 (3%) con síndrome inflamatorio multisistémico y en 3 (15,8%) neurológicos. La ivermectina fue aplicada en 5 (29,4%) casos respiratorios y en 3 (9,1%) con síndrome inflamatorio multisistémico. Los antibióticos fueron utilizados en la mayoría de los pacientes, de 61,1 a 88,2% en cada grupo. Los vasopresores fueron indicados en 8 (24%) pacientes con síndrome inflamatorio multisistémico, en 3 (17,6%) respiratorios y un paciente en el resto de los grupos. Las inmunoglobulinas fueron utilizadas en 14 (42,4%) pacientes con síndrome inflamatorio multisistémico. Los corticosteroides fueron suministrados en 10 (32,3%) pacientes con síndrome inflamatorio multisistémico y en 5 (29,4%) casos respiratorios. La ventilación mecánica fue utilizada en 5 pacientes con falla respiratoria con una mediana de 3 (rango intercuartílico 0,5; 5) días; en 7 pacientes del grupo de síndrome inflamatorio multisistémico con 3,5 (1,3; 8,3) días; y en 2 pacientes del grupo neurológico.
Para el análisis secundario de caso control se realizó una regresión logística, a través de la cual se encontró en el modelo multivariante una asociación con la proteína C reactiva (promedio 10,22 ± 11) con mayor probabilidad de requerir ingreso a unidad de cuidados intensivos. Los pacientes que fueron tratados con oxígeno (cualquier modalidad), también tuvieron mayor probabilidad de ingreso a unidad de cuidados intensivos. Los resultados están en la Tabla 3.
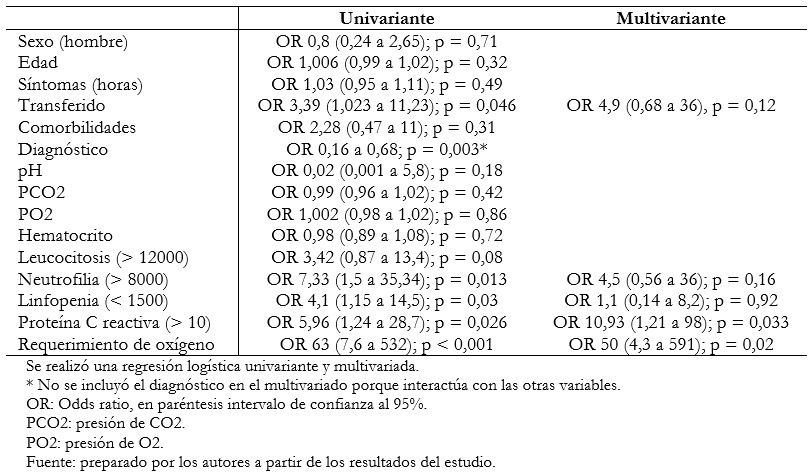 Tamaño completo
Tamaño completo Discusión
Nuestro estudio representa la experiencia del centro hospitalario del sistema de seguro de salud social del Perú. La tasa de mortalidad es similar a la reportada en otros países. Durante el tiempo de estudio, 109 pacientes ingresaron a la unidad COVID-19 con una tasa de mortalidad de 3,7% (4% en los pacientes incluidos en este trabajo). Otra característica confirmada en este estudio es la alta incidencia de comorbilidades en pacientes con COVID-19 que requieren hospitalización[4]. Observamos que la afectación de niños era mayor que de niñas en el brote de COVID-19, aspecto que es similar a los estudios epidemiológicos recientes. Sin embargo, no se observaron diferencias significativas de sexo en este estudio. Menos de la mitad de nuestros pacientes tenían antecedentes de un contacto enfermo conocido, lo que es menor a lo informado anteriormente. Esto nos hace pensar que hay una brecha importante entre los pacientes diagnosticados portadores asintomáticos, y la posibilidad de que tengan contacto estrecho con niños dentro de casa. Perú tomó medidas de cuarentena absoluta por los primeros 100 días de cuarentena, lo que no disminuyó el número de pacientes contagiados ni la mortalidad, tal como demostramos en este grupo.
Se ha descrito que la presencia de comorbilidades, incluida la obesidad, es uno de los factores de riesgo de enfermedad crítica con COVID-19 en niños; sin embargo, en nuestra pequeña muestra, la edad y la obesidad no se asociaron con una mayor probabilidad de ingreso en la unidad de cuidados intensivos pediátricos[5]. La mayoría de los niños que requirieron ventilación para la infección por SARS-CoV-2 tenían comorbilidades subyacentes[6]. Los estudios epidemiológicos han demostrado sistemáticamente que los niños tienen un riesgo menor de desarrollar síntomas graves o enfermedades críticas, en comparación con los adultos[7],[8]. Sin embargo, nuestros hallazgos sugieren que un subconjunto de pacientes pediátricos desarrolla una enfermedad grave que requiere ingreso en la unidad de cuidados intensivos pediátricos, como los pacientes con síndrome inflamatorio multisistémico severos[6]. La presentación clínica incluye fiebre alta, signos sistémicos como erupción cutánea, conjuntivitis y/o síntomas gastrointestinales[9],[10],[11]. Se informan características gastrointestinales y atípicas, junto con síntomas neurológicos dentro de nuestro estudio[12].
El tiempo de inicio de la sintomatología a la admisión hospitalaria fue diverso en los cinco grupos, lo que puede ser considerado un factor de riesgo para el manejo oportuno y disminuir la estancia hospitalaria y morbimortalidad pediátrica. Aunque la mayoría de los niños tiene un curso sin incidentes, una preocupación actual es la presentación de una cascada inflamatoria en pacientes pediátricos con COVID-19. En nuestro estudio se encontraron marcadores hematológicos inflamatorios incrementados como el tiempo de tromboplastina activada, ferritina, leucocitos y dímero D en el grupo de pacientes con insuficiencia respiratoria y síndrome inflamatorio multisistémico, a diferencia de los pacientes oncológicos infectados que cursaron con leucopenia y los valores dentro de rango normal mencionados anteriormente.
Debido a que nuestros pacientes con síndrome inflamatorio multisistémico demostraron algunas similitudes clínicas y de laboratorio con la enfermedad de Kawasaki, se aplicaron los principios de la terapia para la enfermedad de Kawasaki para nuestros pacientes. El régimen incluía tratamiento inicial con inmunoglobulina humana y aspirina, con la adición de terapia con corticosteroides para aquellos con shock o con mayor riesgo de tener problemas vinculados a la arteria coronaria y aneurisma[13].
En nuestro estudio dividimos los pacientes por presentación clínica. Actualmente, solo la presentación aguda y síndrome inflamatorio multisistémico han sido descritas incluyendo las presentaciones neurológicas y de abdomen agudo incluida dentro de la categoría síndrome inflamatorio multisistémico. Sin embargo, vemos que el número de pacientes con estas características específicas asociadas al sistema nervioso central y a mucosa inflamatoria intestinal, tienen números casi tan altos como las otras presentaciones, y no cumplen con todos los criterios de síndrome inflamatorio multisistémico (falta de fiebre y compromiso de un solo sistema). Proponemos que estas dos categorías de presentación requieren de atención diferenciada médico-quirúrgica y tienen un curso más benigno que los casos respiratorios agudos, tal cual lo demuestra nuestro grupo. La excepción a esta última precisión son los casos de accidentes cerebrales vasculares como presentación. En nuestro estudio hubo un paciente con hemorragia intracerebral asociada a COVID-19, evento que ha sido descrito en otros centros COVID-19 en Perú. Esos casos tienen alta mortalidad.
La última categoría o grupo descrito son los pacientes oncológicos. La mitad de estos pacientes tenían un diagnóstico previo y la otra mitad fueron pacientes con nuevos diagnósticos. La decisión de incluirlos en una nueva categoría es importante para explorar el impacto de COVID-19 en un grupo inmunosuprimido y con respuesta inflamatoria celular diferenciada. Son necesarios estudios que comparen la aparición de nuevos casos asociados a COVID-19 con la población sin COVID-19, así como estudios celulares.
En nuestro estudio realizamos un análisis secundario caso – control para examinar los factores asociados a ingreso a unidad de cuidados intensivos. La proteína C reactiva elevada estuvo ligada a mayor probabilidad de ingreso a unidad de cuidados intensivos, al igual que el requerimiento de oxígeno. Estos son factores determinantes y descritos por otros grupos como factores de riesgo para cuadros clínicos complicados. Cuando se examinó la oximetría de ingreso, síntomas respiratorios y presión de oxígeno, no se encontró relación con la necesidad de ingreso a unidad de cuidados intensivos. La proteína C reactiva puede ser un buen marcador que necesita ser validado en series más grandes.
El estudio fue viable en nuestro hospital, existe facilidad de acceder a la revisión de historias clínicas electrónicas del Servicio de Salud Inteligente. A pesar de ello, contamos con ciertas limitaciones. Al ser la recolección de datos a partir de los registros de las historias clínicas podría hallarse algún sesgo de información al momento de la recopilación de estos, lo que podría interferir en los resultados que se desean presentar por falta de datos completos y totalmente fiables en las historias clínicas de los pacientes motivo del estudio. A pesar de incluir a todos los pacientes que se hospitalizaron en el área COVID-19 pediátrico del Hospital Nacional Edgardo Rebagliati Martins, la población pediátrica es pequeña, en comparación con los casos hospitalizados de pacientes adultos. A pesar de ser un hospital de referencia nacional, la mayor parte de casos son procedentes de la ciudad de Lima, por las limitaciones en la transferencia de pacientes de provincias, debido a las medidas dictadas por la emergencia sanitaria; no pueden extrapolarse los casos a toda la población peruana.
Conclusiones
Este estudio presenta las características clínicas, tratamiento, de laboratorio y los desenlaces clínicos, de pacientes pediátricos con COVID-19 ingresados en el hospital más grande de Perú. Los pacientes que fueron hospitalizados con COVID-19 en nuestra institución presentaron comorbilidades en más del 70% de los casos. Un porcentaje menor de nuestros pacientes requirió ser admitido en la unidad de cuidados intensivos pediátricos.
Nuestro estudio también presenta una mortalidad baja, similar a lo descrito en otros estudios pediátricos. El síndrome de dificultad respiratoria aguda y la lesión cardíaca aguda en el contexto de síndrome inflamatorio multisistémico fueron las complicaciones críticas más comunes durante la exacerbación de COVID-19.
Planteamos en este estudio el dividir y comparar a los pacientes de acuerdo con su presentación clínica, para entender la heterogeneidad de las características clínicas de los pacientes pediátricos con COVID-19. Consideramos que los pacientes con presentación neurológica, abdomen agudo quirúrgico y oncológico asociados a COVID-19, deberían ser estudiados y considerados como fenotipias únicas de esta infección.

