Cursos
← vista completaPublicado el 1 de diciembre de 2007 | http://doi.org/10.5867/medwave.2007.11.3263
Garantías Explícitas en Salud (GES) en parto prematuro: recomendaciones clínicas
Explicit Health Guarantees (GES) in preterm birth: clinical recommendations
Resumen
Este texto completo es la transcripción editada y revisada de la conferencia dictada en el curso CEDIP 2007 AUGE Perinatal y Ginecológico (Centro de Diagnóstico e Investigaciones Perinatales), Hospital Sótero del Río, Universidad Católica de Chile. El curso se realizó los días 23, 24 y 25 de agosto de 2007.
Introducción
La frecuencia de parto prematuro muestra una tendencia creciente en casi todos los países del mundo, con excepción de Francia, Suecia y Noruega, donde, según estadísticas recientes, la cifra se ha reducido. Por lo tanto, el propósito del Ministerio de Salud de disminuir la frecuencia de parto prematuro en Chile es muy ambicioso; mientras que reducir las consecuencias del parto prematuro, especialmente las complicaciones neonatales precoces, es mucho más plausible. Para ello es fundamental identificar a las pacientes que se benefician con la aplicación de las GES (Garantías Explícitas en Salud) de parto prematuro.
El niño de menor peso al nacer que ha sobrevivido en el mundo, nació a las 22 semanas y media y pesó 380 ó 400 gramos; era hijo de una mujer de raza negra. Este hecho muestra cómo el límite de edad gestacional sobre el cual el producto puede sobrevivir se ha ido reduciendo en forma progresiva con el paso del tiempo, a medida que se incorporan nuevas tecnologías a la atención neonatal (Fig. 1).
 Tamaño completo
Tamaño completo Figura 1. El límite de viabilidad se va reduciendo progresivamente
La tasa de parto prematuro es significativamente mayor, más del doble, en los Estados Unidos que en Chile, fundamentalmente a expensas de población negra, hispana e inmigrante. En los caucásicos la tasa es la misma que en los chilenos: 6%, mientras que la tasa global es 12% a 13% y sigue aumentando con el tiempo. En el gráfico de la Fig. 2, el aumento de la tasa de parto prematuro en Chile parece muy significativo en los 15 últimos años, pero en realidad corresponde a pequeños incrementos anuales.
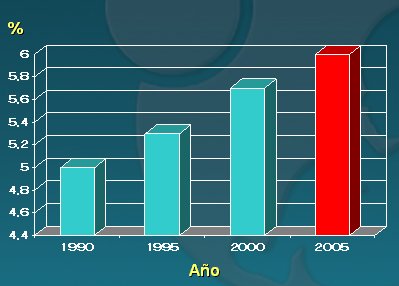 Tamaño completo
Tamaño completo Figura 2. Frecuencia de parto prematuro en Chile, período 1990-2005
Nueva Zelandia dispone de una base de datos suficientemente amplia como para reconocer la contribución de los partos prematuros, de distinto grado, a la tasa anual. El gráfico de la Fig. 3 demuestra que la tasa de partos prematuros pequeños, es decir, de menos de 28 semanas, no ha cambiado sustancialmente en el tiempo y que el aumento de los partos prematuros ha ocurrido, fundamentalmente, a expensas de los niños de 33 a 36 semanas de gestación. Esto se debe a dos fenómenos: por una parte, cada vez más mujeres recurren a la reproducción asistida, que por su naturaleza origina mayor número de partos gemelares; y por otra parte, se ha optimizado la identificación de los casos que requieren la interrupción del embarazo antes de las 37 semanas (especialmente entre 33 y 37). En otras palabras, cada vez se toman mejores decisiones en medicina materno-fetal: cada vez que se decide sacar a un niño del útero por indicación materna o fetal aumenta el número de partos prematuros de 34 y 35 semanas y, si la decisión es correcta, disminuye la mortalidad perinatal. De estas dos fuentes de parto prematuro, la segunda genera un parto prematuro benigno, como consecuencia de una buena decisión terapéutica.
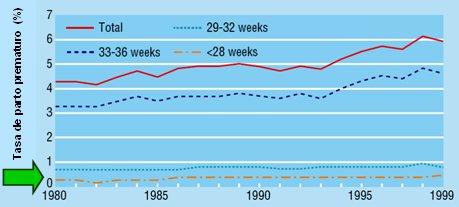 Tamaño completo
Tamaño completo Figura 3. Tasa de parto prematuro, según grupo de edad gestacional (Nueva Zelandia) (1)
Si se analiza la siguiente pregunta: la causa reconocible más frecuente de parto prematuro espontáneo es: a) inflamación intrauterina, b) isquemia del lecho placentario, c) sobredistensión uterina o d) disfunción cervical, no se está preguntando sobre síntomas de parto prematuro, porque, en último término, eso termina en un parto de pretérmino sólo en 30% de los casos, sino sobre los casos que terminan en un parto prematuro. La alternativa correcta es a): la inflamación intrauterina es la causa más frecuente de parto prematuro y, de las causas inflamatorias, la infección es la más importante.
De las causas de parto prematuro espontáneo enumeradas, la única actualmente tratable es la disfunción cervical por acortamiento del canal cervical. El tratamiento ya no es el cerclaje: la evidencia actual indica que la administración de 200 mg de progesterona micronizada en la vagina por las noches basta para reducir significativamente el riesgo de parto prematuro en pacientes con cuello cervical corto.
El propósito del GES es prevenir el parto prematuro y sus consecuencias. Es probable que no se logre reducir en forma significativa la tasa de partos prematuros, porque las propias acciones médicas se encargan de elevarla, pero sí es posible reducir las consecuencias. Se trata de impedir que la paciente tenga un parto prematuro en un ambiente que no sea el de un hospital terciario, porque esa circunstancia cambia el pronóstico del niño, aun cuando el parto ocurra a diez cuadras del hospital.
El parto prematuro es difícil de prevenir debido a que es una enfermedad multifactorial y la disfunción cervical es una causa poco frecuente, lo que es lamentable, porque es la única causa tratable, como lo demostró el estudio de la Fetal Medicine Foundation que se publicó en New England Journal of Medicine en 2007 (2), uno de los estudios más importantes publicados en los diez últimos años. Los estudios anteriores indicaban que las pacientes se beneficiaban con caproato de medroxiprogesterona en inyecciones semanales: probablemente los resultados eran positivos a expensas de pacientes que tenían el cuello corto o algunas modificaciones inflamatorias (Fig. 4).
 Tamaño completo
Tamaño completo Figura 4. La progesterona reduce el riesgo de parto prematuro en pacientes con cuello cervical corto (Fetal Medicine Foundation, 2006)
Condiciones incluidas en las GES de parto prematuro
Las condiciones en las cuales la paciente tiene derecho a GES no se pueden olvidar, de lo contrario la paciente perderá los beneficios. Algunas condiciones están entre los antecedentes y otras son del embarazo actual.Los antecedentes se preguntan en el primer control y deben poner en alerta al médico para manejar a la paciente con una modalidad diferente, o bien la matrona debe derivar a la paciente a un especialista, con el objeto de que reciba el tratamiento o la modalidad de prevención adecuados; ellos son: antecedente de parto pretérmino espontáneo menor de 35 semanas, con o sin rotura de membranas; pérdida de un embarazo entre las 14 y 24 semanas cuya clínica es sugerente de incompetencia cervical, o que en un embarazo previo necesitó cerclaje por incompetencia cervical aguda (por ejemplo, por protrusión de membranas a las 22 semanas); antecedente de cono cervical, que en general disminuye la probabilidad de que la paciente llegue a término; malformación uterina.
Condiciones del embarazo actual: rotura prematura de membranas entre las 22 y 25 semanas; síntomas o trabajo de parto prematuro; diagnóstico de gestación múltiple; placenta previa en embarazo mayor de 24 semanas; desprendimiento prematuro de placenta normoinserta en menor de 35 semanas; metrorragia en gestación mayor de 20 semanas. Es importante recordar la edad gestacional que se recomienda, en cada caso, para la inclusión de la paciente en el plan GES.
En cuanto a los plazos, en algunas condiciones la derivación al especialista tiene que ocurrir dentro de los 10 días de la pesquisa del antecedente y en otras, se debe hacer de inmediato.
Evaluación dentro de 10 días: es obligatoria para antecedente de parto prematuro espontáneo menor de 35 semanas, con o sin rotura de membranas; pérdida del embarazo entre las 14 y 24 semanas cuya clínica es sugerente de incompetencia cervical; antecedentes de cono cervical, malformación uterina, gestación múltiple y placenta previa asintomática.
Derivación inmediata, dentro de 6 horas de hecho el diagnóstico: en sospecha de rotura prematura de membranas entre 22 y 35 semanas; síntoma o trabajo de parto prematuro; y metrorragia después de las 20 semanas.
La paciente con trabajo de parto prematuro debe recibir tratamiento tocolítico dentro de dos horas de la confirmación diagnóstica; puede haber un período de espera mientras se determina si se trata o no de un caso de parto prematuro, pero una vez establecido el diagnóstico definitivo, la paciente tiene que recibir el tratamiento dentro de dos de horas. Es fundamental grabar en la memoria que toda paciente embarazada con trabajo de parto prematuro o rotura prematura de membrana, entre las 24 y las 34 semanas completas (o sea, 34 + 6), debe recibir al menos un curso de corticoides.
Se está evaluando si los corticoides se deben administrar una sola vez o se deben repetir, cuándo corresponde hacerlo y si se debe hacer cada semana o cada 15 días. Si es cada semana, parece apropiado que la paciente reciba hasta tres o cuatro cursos; desde los cuatro cursos en adelante los corticoides disminuyen el diámetro cefálico y el peso de nacimiento, cosa que no ocurre con menos de cuatro cursos. Es probable que durante 2008 se publique el trabajo del grupo de Toronto, en el que CEDIP participó, que evaluó la eficacia del tratamiento cada 15 días para prevenir los riesgos y si es mejor que administrar un curso corticoidal al inicio de la enfermedad. Aquí habrá una pausa, que va a durar un año, hasta que se pueda decir con propiedad si hay que administrarlos semanalmente o cada 15 días.
Prevención y tratamiento del trabajo de parto prematuro
Dentro de la prevención son importantes las siguientes medidas: detección de bacteriuria asintomática; identificación del antecedente de parto prematuro (vaginosis bacteriana, progesterona); identificación de canal cervical corto (progesterona, no cerclaje); detección de la “incompetencia cervical clásica” (cerclaje primario). Entonces, se debe tratar la vaginosis bacteriana, porque es una enfermedad; seguir solicitando urocultivo, porque la bacteriuria asintomática se asocia a un aumento significativo del riesgo de parto prematuro; indicar a la paciente que deje de fumar. En pacientes que tienen antecedente de parto prematuro, eventualmente utilizar los nuevos medicamentos disponibles.En cuanto a tratamientos, se ha modificado la secuencia con que se trata a la mujer con trabajo de parto prematuro. En general, el tratamiento se inicia con nifedipino, bloqueador de los canales de calcio, tres o cuatro dosis de 10 ó 20 mg separadas por 20 a 30 minutos; según algunos metaanálisis, la respuesta a esta medida dura una semana más que la que se puede obtener con betamiméticos. Eso se ha discutido, pero da la impresión de que en general se están entregando mejores tratamientos tocolíticos. Pronto estará disponible en Chile Atosiban, cuya gran ventaja sobre el nifedipino es que se ha probado contra placebo y se ha demostrado que la incidencia de efectos adversos es significativamente menor que en las pacientes que reciben betamiméticos. Hay un buen grupo de fármacos útiles para disminuir la contractilidad uterina, pero se debe recordar, como concepto fundamental, que cuando el niño rompe las membranas o “avisa” al útero de que las cosas no están bien, es porque necesita salir; por eso, especialmente desde las 30 semanas en adelante se debe aplicar un juicio crítico para determinar si frenar el parto prematuro es la mejor conducta. En la Tabla I se muestran los tratamientos recomendados para parto prematuro y rotura prematura de membranas.
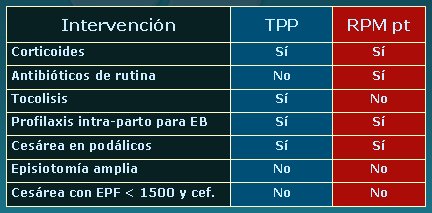 Tamaño completo
Tamaño completo Tabla I. Tratamiento del trabajo de parto prematuro (TPP) o RPM de pretérmino (RPM pt) (EB = Estreptococo B)
El tratamiento con cerclaje rutinario no tiene ninguna utilidad en pacientes con embarazos gemelares, al contrario, aumenta la tasa de partos prematuros; asimismo, la progesterona no modifica la tasa de partos prematuros en pacientes con embarazo gemelar que tienen cuello corto: por alguna razón, las pacientes de cuello corto que tienen más de un niño, no se benefician con el tratamiento con progesterona, mientras que las pacientes de la población general, con o sin factores de riesgo, que tienen un solo feto en el útero, sí se benefician. En el estudio de Nicolaides (2), de 24.620 pacientes, 250 tenían el cuello de menos de 15 mm y decidieron participar; la mitad de ellas se asignó aleatoriamente a progesterona vaginal, 200 mg cada noche, y la mitad a placebo. Se produjo parto prematuro en 19,2% de las pacientes que recibieron progesterona y 34,4% en las que recibieron placebo. Antes se atribuía a la disfunción cervical el 10% de los partos prematuros, pero estos resultados sugieren que es mucho más frecuente; es probable que actúe como coadyuvante de otros factores que no necesariamente están en el cuello del útero, porque la progesterona no solamente actúa a ese nivel, sino que también participa en la quiescencia uterina, en el cuerpo uterino.
Recordar:
Para la tocolisis, nifedipino es de elección; no usar sulfato de magnesio.
Corticoides: 1 a 4 dosis cada 7 a 14 días.
Usar ultrasonido cervical para refinar diagnóstico en pacientes con síntomas de parto prematuro.
Si la edad gestacional es menor de 30 semanas y el canal mide menos de 15 mm, el riesgo de infección intraamniótica es de 40%.
Antibióticos: eritromicina en rotura prematura de membranas y penicilina en profilaxis de endocarditis bacteriana.
Referencias
- Janet Tucker, William McGuire Epidemiology of preterm birth BMJ 2004; 329; 675-678.
- Eduardo B. Fonseca, Ebru Celik, Mauro Parra, Mandeep Singh and Kypros H. Nicolaides. Progesterone and the Risk of Preterm Birth among Women with a Short Cervix. N Engl J Med 2007;357:462-9.

