Conferencia
← vista completaPublicado el 1 de junio de 2010 | http://doi.org/10.5867/medwave.2010.06.4598
Diagnóstico y terapia inicial de la neumonía adquirida en la comunidad (NAC)
Diagnosis and initial therapy of community-acquired pneumonia (CAP)
Resumen
Este texto completo es una transcripción editada de una conferencia dictada en el Curso de Educación Continua Actualización en Medicina Interna 2009, organizado por el Departamento de Medicina del Hospital Clínico de la Universidad de Chile y realizado entre el 29 de mayo y el 26 de septiembre de 2009. Su directora es la Dra. María Eugenia Sanhueza.
Introducción
En términos generales las enfermedades respiratorias constituyen la tercera causa de muerte en Chile. La incidencia y letalidad de la neumonía se eleva en las edades extremas de la vida, tiene un patrón estacional entre otoño e invierno y son factores de riesgo la edad, el tabaco, comorbilidades y factores ambientales.
Epidemiología
En atención primaria, ya sea en consultorio, policlínico o consulta particular, alrededor de 5% de las personas que consultan por enfermedades respiratorias tiene NAC. Las demás consultas corresponden a bronquitis aguda 42%, infecciones vía aérea superior 16%, asma bronquial 6% y sinusitis aguda 6%. Desde esa perspectiva, considerando esa prevalencia de neumonía y asociado al examen físico, de todos los paciente que cumplen con los requisitos clínicos para diagnosticar neumonía, sóloun 50% tiene posibilidades de tener una neumonia. Vale decir que la clínica aporta sólo 50% de probabilidad real de tener neumonía. (1) Por eso, es fundamental complementar la sospecha clínica de neumonía, más aún si esto se aplica a todo el espectro clínico de pacientes, ya que en la medida en que éste va envejeciendo, la expresión clínica y las manifestaciones clínicas de las enfermedades, particularmente de la neumonía, son cada vez más sutiles, de manera tal, que en los pacientes de la tercera edad el síntoma más frecuente descrito en las series de neumonía, es el compromiso de conciencia, no tos, ni fiebre.
En una experiencia nacional realizada en el servicio de urgencia del hospital de la Universidad Católica se comparó la sensibilidad y especificidad de tres médicos: A y B eran médicos internistas con más de cinco años de experiencia profesional y C, era un médico broncopulmonar con menos de tres años de ejercicio profesional. Se encontró que este último acertó la mitad de las veces en el diagnóstico de neumonía, o sea nuevamente un paciente con clínica de neumonía, no es suficiente para el diagnóstico verdadero de ésta. (2)
Criterios diagnósticos de NAC
El diagnóstico de NAC, se basa por una parte en los elementos clínicos: la anamnesis, el examen físico y los signos vitales, que son fundamentales para tomar la decisión de hospitalizar. Sin embargo, el patrón de referencia, considerado el gold standard para hacer el diagnóstico de neumonía, es la presencia de infiltrado de reciente aparición en la radiografía de tórax, por lo tanto, el diagnóstico de neumonía debe estar complementado con una radiografía de tórax, ya que además da la conducta a seguir.
En el consenso sobre neumonía que se publicó hace unos años atrás, se definió que el diagnóstico de NAC es clínico-radiográfico y se recomienda solicitar la radiografía de tórax en las siguientes circunstancias clínicas: paciente que consulta por tos, expectoración, fiebre y/o dificultad respiratoria de inicio agudo y con algún signo focal en el examen pulmonar; adulto mayor de 65 años o más, con compromiso de conciencia, fiebre y/o descompensación de una enfermedad crónica de causa desconocida; pacientes con insuficiencia cardiaca, EPOC u otra enfermedad pulmonar crónica, que consultan por tos, expectoración y/o fiebre, independiente de los hallazgos en el examen pulmonar.
No obstante, hay un lapso de tiempo en el que se puede actuar de forma empírica. Cuando se sospeche un diagnóstico de neumonía, no deben pasar más de cuatro horas para iniciar el tratamiento, si se sobrepasa ese rango de tiempo, los estudios demuestran que aumenta la mortalidad del paciente. Por lo tanto, si el período de tiempo entre que se solicita la radiografía y se obtiene el resultado, será mayor a cuatro horas y se tiene una sospecha clínica fundada de neumonía, se debe solicitar la radiografía e iniciar el tratamiento. Es más fácil suspender un tratamiento, que empezarlo en un paciente ya complicado.
Los síntomas, signos clínicos y radiográficos de una neumonía comunitaria, no permiten predecir con certeza el agente etiológico, sin embargo, la radiografía de tórax permite confirmar el diagnóstico clínico y establecer la localización, extensión y gravedad, además de diferenciar la neumonía de otras patologías, detectar posibles complicaciones y ser útil en el seguimiento de los pacientes de alto riesgo. Es por esto, que siempre cuando se sospeche una neumonía, se debe solicitar una radiografía de tórax.
Clasificación de la NAC
Antiguamente las neumonías se clasificaban a como típicas y atípicas, entendiéndose por típica a la neumonía neumocócica, de inicio brusco, con dolor torácico pleurítico, tos, fiebre, etc. y las atípicas con un curso más indolente y febrículas. Se recomienda no ocupar esta clasificación, debido a que no tiene utilidad desde el punto de vista clínico y que es muy difícil, sobre todo en los pacientes de mayor edad, hacer una distinción entre ambas, además tampoco implica una diferencia en cuanto a la conducta. La mayoría de las sociedades médicas, recomiendan clasificar la neumonía según edad, comorbilidad y severidad de la presentación clínica. Cuando se analizan esos aspectos, permiten tomar conductas ya sea en el tratamiento o en el lugar donde va a realizarse el tratamiento.
En un trabajo que implicó 500 neumonías, se evidenció que existe cierta correlación entre éstas y algunos gérmenes, la edad, fumar, enfermedades pulmonares, enfermedades hepáticas, enfermedades del SNC y el alcoholismo. Se dan relaciones estadísticamente significativas entre una serie de factores de riesgo, como comorbilidad, severidad, edad, que permiten ir construyendo una forma de enfocar al paciente, de manera de establecer cuál es el tratamiento empírico más adecuado para él.
Otra relación se da entre gravedad de la NAC y su etiología. En un análisis multivariado, los pacientes más graves suelen estar infectados por S. pneumoniae, por bacilos gramnegativos, por P. aeruginosa y por Legionella, asociándose a mortalidad, de manera que se puede extrapolar con esta información, qué germen está afectando a cada paciente y de qué manera se puede tratar. (3)
La asociación americana del tórax (ATS) y la sociedad chilena de enfermedades respiratorias (SOCHER) tienen formas similares de clasificar la neumonía, sin embargo, esta última otorga más importancia a la edad. El grupo I corresponde a pacientes que no tienen comorbilidad y que se tratan en forma ambulatoria. Grupo II, pacientes que tienen comorbilidad o mayores de 60 años con comorbilidad, que están descompensados, pero no requieren hospitalización, es el típico paciente diabético tipo 2 que consume hipoglicemiante, que se ve en buenas condiciones y se puede tratar en forma ambulatoria. Los otros dos grupos son los pacientes que se hospitalizan, el grupo III se hospitaliza en sala y necesita una monitorización estándar, mientras que el grupo IV, es el grupo más grave que requiere una unidad de monitorización continua, corresponde a no más de 20% de todas las neumonías y consume entre 50% y 80% de todos los recursos que se gastan en las neumonías.
Hay una serie de trabajos que estudiaron la asociación entre factores de riego y su significancia estadística con la mortalidad. Esta lista de factores es tan extensa que resulta muy complejo poder manejarla de manera práctica. (1)
Decisión de hospitalizar
Una vez que se efectúa el diagnóstico de neumonía, se debe tomar la decisión si se tratará al paciente en forma ambulatoria o si se trasladará, hospitalizará y en qué servicio. Esta decisión no es menor, los pacientes que se tratan ambulatoriamente tienen una mortalidad menor a 1%, la que se incrementa a 10% si se hospitaliza, e incluso puede llegar a 50% si esa hospitalización requiere de una unidad de cuidados intensivos, por lo que el lugar donde se trate al paciente, incide en su pronóstico.
Hay dos maneras de ordenar esto para tomar una decisión de manera práctica y rápida. Una posibilidad es identificar los factores de riesgo de una neumonía que justifique su hospitalización, es decir, establecer cual paciente tiene riesgo de complicarse, como para que sea necesaria su hospitalización. La otra forma de abordar el problema es identificar los pacientes que están con bajo riesgo de complicarse y que se pueden derivar sin problemas a su hogar. Desde estos dos puntos de vista, se han realizado una serie de trabajos con relevancia estadística.
Un trabajo clásico realizado en la década de los 90 por Fine, tomó una cohorte de 14.000 enfermos y determinó una lista interminable de factores de riesgo con análisis univariado y multivariado y estableció cuales eran los factores que efectivamente tenían mayor mortalidad. Se elaboró con eso un algoritmo, que se muestra en la Fig. 1, de manera de definir pacientes para tratar ambulatoriamente, que no tenían ciertos factores de riesgo. Esto se validó en 4.000 enfermos y logró definir que si un paciente era menor a cincuenta años; sin comorbilidad, consistente en enfermedades neoplásicas activas, insuficiencia cardiaca, enfermedad cerebrovascular, enfermedad renal crónica, insuficiencia hepática crónica y sin compromiso de conciencia; con taquicardia no mayor a 125; taquipnea menor o igual a 30; sin hipotensión sistólica, hipotermia o hipertermia; era posible derivarlo a su domicilio considerándolo como paciente de riesgo 1. Este grupo de pacientes tenía una mortalidad menor a 0,5%, el cual es el aporte más importante de este trabajo, ya que gracias a esos datos se puede hospitalizar aproximadamente 40% menos enfermos, es decir, con este algoritmo disminuirían en 40% las hospitalizaciones.
A todo paciente que cumple con estos elementos de juicio, más de 50 años, comorbilidad, o alteraciones básicas al examen físico y de laboratorio, se le aplica un puntaje por cada ítem, en el cual predomina la edad. Un paciente hombre de 80 años, parte con 80 puntos y si es mujer con 10 puntos menos, por lo tanto, la edad es fundamental en este score. Con ese puntaje total se elabora una estratificación de riesgo y se asignan diferentes porcentajes de mortalidad, en la clase I es de 0,1%, en la clase II 0,6% y con un puntaje menor a 70 también se puede tratar ambulatorio, en la clase III un 0,9% y de ésta en adelante, se recomienda hospitalización transitoria de un día o menos, la clase IV tiene una mortalidad de 9,3% y necesita hospitalización franca, la clase V probablemente requiere una unidad de cuidado intensivo, ya que tiene mortalidad de 27%. (4)
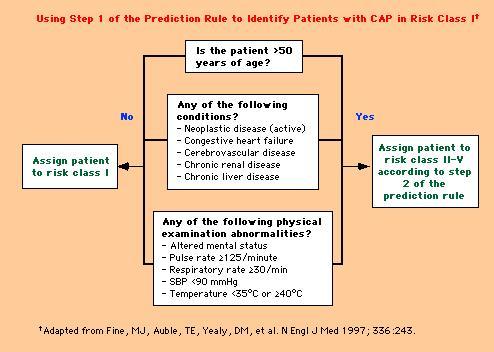 Tamaño completo
Tamaño completo Existe un acrónimo que fue acuñado por los británicos al que se le designó CURB 65, en que C es compromiso de conciencia, U nitrógeno ureico 7 mmol/1, que en Chile son 20 mg/dl, R frecuencia respiratoria mayor a 30, B hipotensión sistólica o diastólica y el número que sea de 65 años o más. (5) Cualquiera de esos elementos presentes en el paciente corresponde a un punto, de esa manera los pacientes que tienen dos o más puntos se hospitalizan, tal como se observa en el esquema de la Fig. 2.
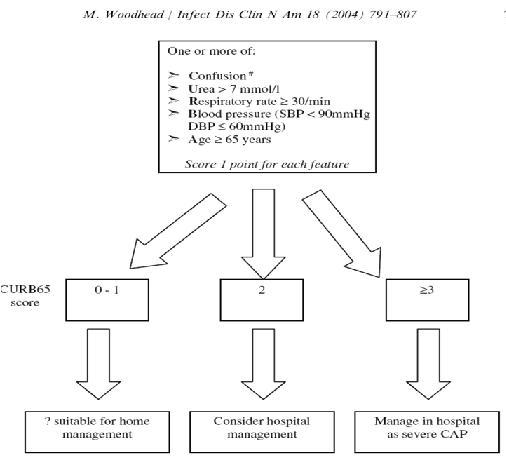 Tamaño completo
Tamaño completo La SOCHER hizo algo similar, un poco más complicado, en base a una cohorte que realizó la U. Católica y establecieron un análisis multivariado de factores de riesgo muy parecidos a los ya vistos: edad mayor de 65 años, presencia de comorbilidad, estado mental alterado, frecuencia cardiaca ³ 120 latidos/min, hipotensión arterial PA < 90/60 mmHg, frecuencia respiratoria ³ 20 resp/min, radiografía de tórax con condensación multilobar o bilateral, SaO2 < 90% con FiO2 ambiental y presencia de comorbilidad descompensada. Si hay dos o más factores presentes, se recomienda la hospitalización.
El Auge integró CURB 65 en sus guías clínicas, para definir pacientes que se hospitalizan o no.
Recapitulando, la recomendación es utilizar el primer tamizaje determinado por el trabajo de Fine, si el paciente tiene menos de 50 años, si no tiene comorbilidad y el examen físico y de laboratorio son normales, se puede tratar ambulatoriamente y se sabe que la mortalidad es menor a 1%. Cuando no pasa ese primer tamizaje, aplicar el acrónimo CURB 65, si éste tiene dos o más puntos, se hospitaliza. Cuando se decide esto, hay que definir dónde se ingresará al enfermo, ya sea en sala o en la unidad de cuidado intensivo. Nuevamente queda claro que esto es bastante importante, porque los pacientes con neumonía severa, vale decir, los que se hospitalizan en la UCI, que no corresponden a más de 20%, tienen una mortalidad que incluso puede llegar a 50% dependiendo de la comorbilidad del paciente y del germen que esté involucrado, además no sólo tiene mortalidad elevada, sino que la morbilidad medida por la estancia hospitalaria y el costo, están aumentados. Este pequeño grupo de pacientes gasta la mayor cantidad de recursos en términos de infecciones respiratorias graves y no es fácil identificarlos, se ha visto que cuando se reconocen tardíamente, es decir, se evaluó al enfermo, se hospitalizó en sala y 24 horas después está en shock séptico, es muy difícil rebobinar y recuperar a ese enfermo que si desde el comienzo se le hubiera identificado como candidato a unidad de cuidados intensivos y se hubiera reanimado en forma precoz para optimizar su pronóstico.
Definición de NAC grave
El consenso de la Sociedad Americana de Tórax en conjunto con la Sociedad Americana de Infectología, publicado en el año 2007, recomienda considerar una neumonía como grave si tiene un criterio mayor, que implica conexión a ventilación mecánica y shock séptico o tres criterios menores, que son taquipnea más de 30, presión parcial de oxígeno partido por la fracción inspirada menor o igual a 250 (PaO2/FiO2 ≤ 250), compromiso multilobar en la radiografía de tórax, compromiso de conciencia, nitrógeno ureico mayor a 20, leucopenia menor de 4.000, trombocitopenia menor de 100.000, hipotermia menor de 36 Cº o hipotensión. (6)
La presencia de un criterio mayor o tres o más criterios menores, recomiendan hospitalización en UCI, lo que no significa que deba ser trasladado de inmediato, siempre hay cierto rango para manejar al paciente, sobre todo en Chile donde hay un déficit de 500 camas UCI. Pero si se tiene tres criterios menores, hay que tener en cuenta que este enfermo probablemente necesita estar en UCI. Esta es una recomendación de expertos, es decir nivel C, que no ha sido validado en la práctica clínica.
Se realizó un trabajo en donde se tomaron 208 neumonías, las cuales estaban en seguimiento y se observó el rendimiento diagnóstico de estos criterios y se comparó con el índice de Fine clase V y un CURB 65 mayor de tres, en el que ambos probablemente requerían de UCI. Se evaluó la sensibilidad, la especificidad, el valor predictivo positivo y el valor predictivo negativo. Se encontró que los pacientes que tenían criterios de acuerdo a las nuevas directrices de la Sociedad Americana de Infectología y Tórax, tenían una sensibilidad y especificidad que era mejor en global, o sea, en lo que respecta a la realidad de Chile, probablemente aplicar estos criterios de gravedad, es más práctico, tienen mejor sensibilidad, mejor especificidad, un buen valor predictivo positivo y un valor predictivo negativo no tan bueno para definir qué paciente requiere una unidad de cuidado intensivo. Los pacientes que tenían los criterios presentaron una mortalidad altísima en esta serie, o sea, no solamente dice que se debe llevar a UCI, sino que está completamente respaldado. (6)
Los índices que definen la opción de hospitalizar, tienen un pequeño inconveniente, ya que no toman en cuenta la comorbilidad como un criterio importante, entonces puede haber un enfermo que tiene una función renal normal, sin compromiso de conciencia, normotenso, pero tiene una insuficiencia cardiaca y a raíz del cuadro inflamatorio está con una fibrilación auricular. Siempre hay que considerar este aspecto, que quizás el paciente no cumple el criterio por esto, pero tiene una comorbilidad descompensada y en ese sentido, se debe considerar la posibilidad de hospitalizarlo. Para decidir donde hospitalizar al enfermo, es útil aplicar el criterio de gravedad propuesto por la Sociedad Americana de Infectología y Tórax, donde se hospitaliza en UCI a cualquier paciente que tenga un criterio mayor o tres o más criterios menores.
Diagnóstico microbiológico
El problema de los estudios etiológicos es que en las mejores manos, el rendimiento no alcanza más de 50%, es decir, de la mitad de las neumonías que se estudian, nunca se encuentra el diagnóstico etiológico. Esto tiene muchas explicaciones: hay falta de especificidad del cultivo del esputo; cerca de 40% de los pacientes no logran expectorar, sobre todo en la población femenina y en los mayores de 75 años; 25% de los pacientes que consultan ya están tomando antibióticos, lo cual invalida la mayoría de las técnicas diagnósticas microbiológicas de cultivo; hay microorganismos difíciles de cultivar, por ejemplo, todos los gérmenes intracelulares, son extremadamente difíciles y requieren una tecnología muy compleja; los test serológicos son poco eficaces, ya que demoran en tener resultados; finalmente aparecen agentes infecciosos no identificados, más o menos cada década, por ejemplo apareció la Legionela en los años 60, la Clamidia en los 80, el Hanta en los 90, Cocksakie en el siglo 21 y así sucesivamente.
El cultivo de esputo, que es el método clásico, tiene que tener algunos requisitos para que sea de calidad. Primero debe obtenerse una muestra purulenta antes del inicio del tratamiento antibiótico, si el paciente ya está consumiendo medicamentos no tiene sentido sobrecargar al sistema, entonces no tomar cultivos si se está frente a esta situación, salvo que se quiera cultivar un germen que sea resistente a los antibióticos, como Legionella, en un paciente que tiene bronquiectasia o que se sospecha Pseudomona. El procesamiento debe ser inmediato. La evaluación citológica consiste en que el tecnólogo tiene que mirar bajo microscopio el esputo y éste debe contener más de 10 células epiteliales y menos de 25 de polimorfonucleares en el campo de menor aumento, si no cumple este requisito, se deberá botar la muestra, ya que no sirve cultivarlo, porque no proviene de la vía área inferior. Tomando todas estas precauciones el rendimiento está en torno a 60%, lo que no es muy bueno. (7)
Otros test diagnósticos como los hemocultivos, son extraordinariamente poco frecuentes, la gran mayoría de los positivos corresponden a neumococos y sólo debieran tomarse en un paciente hospitalizado con fiebre o muy grave. Hay algunos trabajos que demuestran que el hemocultivo aumenta si la persona tiene fiebre más hipotensión, si tiene esos dos criterios, éstos pueden hacerse positivos hasta en 40%. Se debe puncionar el líquido pleural en todo derrame mayor a 1 cm. La punción transpulmonar ya casi no se hace. Serología viral y para gérmenes atípicos se realiza sólo para fines epidemiológicos, porque requiere dos muestras separadas por intervalos de tres a cinco semanas, son de poca utilidad para el paciente, pero desde el punto de vista epidemiológico para estudiar las causas de la neumonía son bastante útiles. Finalmente la detección de antígenos en fluidos corporales, se hace básicamente para el antígeno del neumococo y el antígeno para Legionella grupo 01, que tienen la gran ventaja que no se alteran por el uso de antibióticos previos y son bastante específicos. En adultos sirve el antígeno urinario para neumococo, no así en niños, porque están colonizados por neumococos, por lo que no es necesario pedirlos.
Desde esa perspectiva y en términos generales, en pacientes con neumonías poco graves no es necesario tomar estudio microbiológico, no tiene sentido, ya que no cambiará el pronóstico. En cambio, en los pacientes con neumonía grave, idealmente deben ser estudiados de la manera más compleja posible, sin embargo, el límite es infinito, tal como se muestra en la Fig. 3. Hay que tener en cuenta también que es un gasto que muchas veces el paciente no está capacitado para asumir.
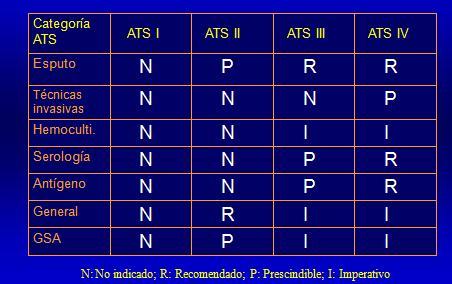 Tamaño completo
Tamaño completo NAC: tratamiento
Las normas nacionales establecen que para la neumonía grupo uno, es decir, pacientes mayores de 65 años sin comorbilidad y factores de riesgo, el tratamiento recomendado es amoxicilina 1gr. c/8 horas vía oral durante siete días. Como alternativa, eritromicina 500 mg. c/6 hrs. vía oral por siete días; claritromicina 500 mg. c/12 hrs. vía oral por siete días o azitromicina 500 mg. c/ 24 hrs. vía oral (v.o) por cinco días.
Para el grupo dos, pacientes mayores de 65 años o de cualquier edad con comorbilidad específica, el tratamiento establecido es amoxicilina/ácido clavulánico 500/125 mg. c/8 hrs. u 875/ 125 mg. c/12 hrs. vía oral por siete días o cefuroxima 500 mg. c/12 hrs. vía oral por siete días y como alternativa se recomiendan los mismos medicamentos que para el grupo uno.
En el grupo tres, pacientes de cualquier edad, con criterios de gravedad moderada, que se hospitalizan en sala común, se recomienda como primera línea, cefalosporina de tercera generación, ceftriaxona 1-2 gr. al día endovenoso (e.v) o cefotaxima 1 gr. c/8hrs. e.v. Como régimen alternativo se puede utilizar amoxicilina/ac. clavulánico 1000/200 mg. c/8 hrs. e.v o amoxicilina/sulbactam 1000/500 mg. c/ 8 hrs. e.v o ampicilina/sulbactam 1000/500 mg. c/8 hrs. e.v. Si en presencia de fracaso a beta lactámicos o serología positiva para Mycoplasma, Clamydia o Legionella, se recomienda agregar, eritromicina 500 mg. c/6 hrs. e.v o v.o, claritromicina 500 mg. c/12 hrs. v.o, o azitromicina 500 mg. Al día v.o.
En el grupo cuatro, pacientes con NAC grave hospitalizados en intermedio o UCI, se recomienda las mismas cefalosporinas del grupo tres, asociado a eritromicina 500 mg. c/6 hrs. e.v, levofloxacino 0,5 a 1 gr. al día e.v o moxifloxacina 400 mg al día e.v. Y como régimen alternativo, se especifica el mismo utilizado en el grupo tres, asociado a los antibióticos ya mencionados.
La elección de la vía de administración de los antibióticos, ya sea oral o endovenosa, dependerá de la gravedad de la infección y del funcionamiento del tracto digestivo del enfermo.
El razonamiento de estas recomendaciones, es que en general, en la neumonía menos grave los pocos pacientes que mueren lo hacen por neumonía neumocócica, por lo tanto a pesar de que en ellas algunas veces los gérmenes atípicos son frecuentes, por un tema de costo, se prefiere cubrir el neumococo con un betalactámico y dejar un tanto descubiertos los gérmenes atípicos. Pareciera ser que esta no es una medida correcta y que debiera replantearse el tratamiento de la neumonía en base a una serie de argumentos. Los estudios nacionales de neumonía orientan a que tienen sentido las recomendaciones que salen en las guías, puesto que el germen más frecuente es el neumococo en la mayoría de las series y los gérmenes atípicos prácticamente no existen, como se ve en la Fig. 4. (8)
Pero el problema no es que estos gérmenes atípicos no existan, sino que en todas estas series los estudios eran básicos, es decir, eran protocolos poco completos en lo que a estudio de gérmenes se refiere y el rendimiento fue muy bajo, ya que la mayoría de estas series tuvieron el diagnóstico etiológico en no más allá de entre 30% a 40%, o sea por debajo de la cifra clásica de 50%. En los años 90, ya empezó a llamar la atención en un trabajo que se hizo en pacientes hospitalizados, con un completo estudio sexológico, donde se evidenció que independiente de la edad, el germen más frecuente era la Chlamydia pneumoniae, luego Micoplasma pneumoniae y después Streptococcus pneumoniae, cifra muy similar a lo que ocurre en el mediterráneo. Por lo tanto, en Chile se estaba teniendo muchos gérmenes atípicos, que si eran estudiados en el paciente hospitalizado, se encontraban. (9)
Experiencia similar con gérmenes atípicos, donde se encontraron con una frecuencia de 10% en un estudio no tan completo, realizado en la Universidad Católica, publicado hace un par de años atrás. (10)
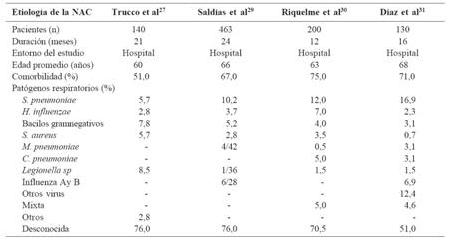 Tamaño completo
Tamaño completo De acuerdo a lo anterior, si se estudia como corresponde, no sólo se encuentra neumococo, sino que también virus y gérmenes atípicos, entre otros. Es por esto, que se decidió realizar un proyecto Fondecit, para establecer la etiología de las neumonías, con un completo protocolo de estudio en 336 pacientes, el cual tiene un costo de novecientos mil pesos por paciente y donde 63% de ellos resultó como positivo. De ellos, las bacterias clásicas (S. pneumoniae, H influenzae) corresponden a 26%, bacterias atípicas (Mycoplasma pneumoniae, Chlamydia sp, Legionella sp) 20% en general, virus (VRS, Influenza, Metapneumovirus, Picornavirus y coronavirus) 46%, mixtas o sea mezclas de gérmenes 22%.
Con esto, se deduce que en Chile, los gérmenes atípicos son extraordinariamente frecuentes y que si se toman en conjunto, porque se tratan de la misma manera, son tan importantes como las bacterias clásicas. Esto desbarata el primer argumento, ya que en Chile sí hay gérmenes atípicos, teniendo el mismo espectro que en los países mediterráneos. El segundo argumento para usar amoxicilina, dice que los pacientes que mueren son aquellos que tienen neumococo y que los gérmenes atípicos no producen neumonías graves, lo cual no es cierto, al comparar la etiología en la clase V de acuerdo al puntaje de Fine, que objetiva la gravedad, se observa que las bacterias clásicas corresponden al 15%, bacterias atípicas 16%, virus 13%, mixtas 15%, lo que hace una diferencia no significativa. Esto significa que la distribución de gérmenes atípicos es homogénea tanto en las neumonías no graves como en las graves, por lo tanto, el argumento que sostiene que no importa tratar los gérmenes atípicos, ya que no dan neumonías graves, es errado.
Se realizó en un trabajo, PCR de las secreciones faríngeas de los pacientes para determinar gérmenes atípicos y se evidenció que al medir IgM positiva en micoplasma, que comparada con la PCR es altamente especifica, sólo la mitad de los pacientes con micoplasma, tenían IgM positivo en agudo y mucho menos presentaban clamidia positiva. Esto quiere decir, que no porque la serología salga negativa, significa que no tenga el germen atípico, lo cual es muy lógico, porque la capacidad de montar una respuesta inmune, es directamente proporcional a la fortaleza que tiene el enfermo, vale decir, mientras más debilitado esté y más grave sea la neumonía, menos probable es que salga positivo el IgM, por lo tanto si se solicita IgM en UCI a un paciente con una neumonía grave y resulta negativo, esa información no sirve.
Finalmente un trabajo multicéntrico multinacional en los cinco continentes, demostró en 2000 pacientes que la mortalidad global era mayor si no se cubrían los gérmenes atípicos, independiente de que estuvieran o no identificados por neumonía o no. Cubrir los gérmenes atípicos aumentaba la posibilidad de dar de alta al paciente, o sea, disminuía la estancia hospitalaria, disminuye también con eso la mortalidad y la morbilidad hospitalaria. (11)
Otro trabajo, muestra los factores de riesgo para que fracase el tratamiento, donde el único factor protector, es el tratamiento con fluorquinolona que tiene gérmenes atípicos. (12)
De los factores relacionados con mortalidad, el único factor protector es incluir un macrólido. De manera que las normativas recientes de la Sociedad Americana del Tórax dan cobertura para gérmenes atípicos en toda la gama de neumonías, como primera línea, tanto con macrólido o tetraciclinas. (13)
Por lo tanto la evidencia tiende a dar relevancia, no solo a cubrir el neumococo, sino también a cubrir los gérmenes atípicos, porque probablemente si no se hace puede incurrir en mayor mortalidad y lo más seguro que mayor morbilidad. Asimismo pacientes graves con neumonía bacteriana, neumocócica, si se le indica terapia combinada de cefolosporina con un macrólido o cefalosporina con quinolona, la mortalidad es significativamente menor en las graves. Es en este caso donde se podría teorizar, por qué los pacientes con neumonía bacterémica demostrada tienen menor mortalidad si se usan dos antibióticos que si se usa uno. Las explicaciones son muchas, pero una de ellas es que no por tener neumococo, significa que no tiene una infección por germen atípico, lo cual no se comprueba tampoco al pedir serología, tal como se mencionó anteriormente. Otra explicación es que los macrólidos son antiinflamatorios y de alguna manera controlan la enfermedad inflamatoria grave de esta condición, siendo este otro argumento a favor para agregar cobertura contra estos gérmenes.
Finalmente, un trabajo que comparó el lapso en horas desde que se realiza el diagnóstico y se parte el tratamiento antibiótico, logró demostrar que el umbral es cuatro horas, lo que significa que no se debe demorar más de cuatro entre un hecho y el otro, ya que si se sobrepasa ese umbral, la mortalidad aumenta, siendo estadísticamente significativo (14) Este es un tema importante, porque si se compara con in infarto, nadie que esté trabajando en un servicio de urgencia cuestiona iniciar la trombolisis. La mortalidad global de un infarto es de 10% y la de una neumonía que se hospitaliza es también de 10%, sin embargo, cuesta mucho lograr que al paciente le administren la primera dosis de antibiótico en el servicio de urgencia.

