Conferencia
← vista completaPublicado el 1 de noviembre de 2012 | http://doi.org/10.5867/medwave.2012.09.5543
La reforma psiquiátrica española en perspectiva: logros y pendientes a la hora de la crisis
The Spanish psychiatric reform in perspective: achievements, pending issues, and the crisis
Resumen
Para analizar la reforma psiquiátrica española en perspectiva esta conferencia abarca desde el viejo dilema de dónde atender a los perturbados (con respuestas asistenciales como las del Hospital de Ignoscents en el siglo XV), a detalles del complejo modelo asilar del siglo XIX y que en su evolución se convierte en el modelo de referencia internacional, a lo más contemporáneo como el sistema open door que combina el carácter asilar con el abierto para los enfermos menos graves. El artículo plantea cuestionamientos al modelo asilar, describe a la comunidad como alternativa al hospital psiquiátrico, detalla cómo se ha llevado a cabo la institucionalización de la reforma psiquiátrica en España y analiza los datos de población, territorio y recursos humanos en salud mental.
Origen del modelo asilar
Es imprescindible conocer los orígenes y evolución del movimiento comunitario y sus fundamentos conceptuales, para poderlo defender frente a las tendencias regresivas.
Puede que la humanidad haya debatido desde siempre qué hacer con aquellos de sus miembros que eran un obstáculo para la eficiente supervivencia del grupo. Me limitaré, no obstante, a revisar algunos hitos a partir de la época dorada del Mediterráneo musulmán. Es entonces cuando entornos urbanos con excedentes económicos y estructuras pre-modernas de gobierno pueden abrir el viejo dilema: ¿dónde atender a los perturbados? ¿Dentro del marco socio-familiar donde nacieron y crecieron o en centros especiales para ellos? La respuesta fue la institución denominada Maristán. El primero de ellos, seguido después como modelo, fue fundado en Damasco en el 707 y el primero europeo fue el creado en Granada en 1365; el último de ellos con bastante probabilidad.
Los maristanes eran instituciones asistenciales, hoy diríamos bien equipadas, donde el confort para los acogidos solía superar al que podrían disfrutar en sus casas. Estaban abiertos a todas aquellas personas con exclusión social por una u otra razón, las médicas principalmente, y existe certeza de que entre ellos había enfermos mentales.
La primera institución europea dedicada en exclusiva a atender enfermos mentales fue el Hospital de Ignoscents de Valencia fundado por el Padre Jofré en el siglo XV. Los “ignoscents” eran objeto de mofa y malos tratos por las calles de la ciudad y Jofré obtuvo donativos de la rica burguesía comercial valenciana de la época para crear el primer asilo.
Ese modelo que ofrecía protección a los inocentes, perturbados o locos se extendió por toda Europa y evolucionó poco a poco hasta el mucho más complejo modelo asilar del siglo XIX. Ese modelo decimonónico, más o menos innovado, ha subsistido durante la mayor parte del siglo XX y aún es prevalente en muchos lugares del mundo. Durante esos siglos de evolución, el objetivo primordial, prestar cuidados a los excluidos sociales, fue evolucionando hacia un objetivo de custodia, de defensa de la sociedad frente a los excluidos porque podrían ser peligrosos. El principal estigma que acompaña a la enfermedad mental.
En paralelo con el gran desarrollo industrial de Inglaterra devino el concepto contemporáneo de Asilo Mental. Humanizándose y tecnificándose se convirtió en el modelo de referencia internacional. Inglaterra puso en valor su modelo innovándolo más e instituyó el que llamó “Open Door”, que combinaba el carácter asilar con el abierto para los enfermos menos graves. El crédito de calidad y el sello de la Inglaterra del ochocientos hizo que el “Open Door” fuese exportado a otros países. Empresas inglesas construían el hospital, formaban al personal y lo entregaban a las autoridades locales “llave en mano”, listo para comenzar a funcionar. Ejemplos de ello en las primicias del siglo XX son El Peral de Santiago en Chile o el Sanatorio de Conxo en Santiago de Compostela en España.
Cuestionamiento del modelo asilar
Ya en época temprana el modelo asilar y de manera creciente custodial es discutido por profesionales entonces llamados alienistas. Notables hitos deben ser recordados: como la “rotura de las cadenas” por Philippe Pinel (1755-1826) en la Salpetriere de París y más cercanos en el tiempo, en la década de los 50, la “Psicoterapia Institucional” del exiliado español Francesc Tosquelles (1912-1994), instaurada en Francia y el proceso de “Comunidad Terapéutica” liderado en Inglaterra por Maxwell Jones (1907-1990). No debe olvidarse que al principio de esa década aparece el primer neuroléptico (clorpromazina) y que tuvo un impacto incuestionable sobre las necesidades de custodia.
El sustrato filosófico, cultural e ideológico del cuestionamiento al modelo decimonónico, empero, no surge de manera iniciática hasta los movimientos contraculturales de los 60, los que dan fundamento e insuflan la capacidad de lucha de dos generaciones de intelectuales y profesionales contra todo tipo de institución cerrada. Sean hospitales psiquiátricos, orfelinatos o asilos de ancianos.
Paradigmático es el libro Asylums (1961) del sociólogo Erving M. Goffman (1922-1982), donde describe su particular experiencia del hospital Saint Elizabeth’s en los EEUU, en el que había sido ingresado haciéndose pasar por un enfermo mental1. En esa década se inicia la “Antipsiquiatría”, término acuñado por Thomas Szasz (1920-2012) y en el que fueron relevantes partícipes psiquiatras como David Cooper (1931-1986), Ronald Laing (1927-1989), Franco Basaglia (1924-1980) y otros. El movimiento señaló los excesos de los manicomios y de la psiquiatría, con argumentos teóricos y notables experiencias de transformación real. Desde la Filosofía, Félix Guattari (1930-1992) combate la “institución total” y Michel Faucoult (1926-1984) denuncia el poder social otorgado a los psiquiatras.
La comunidad como alternativa al hospital psiquiátrico
En 1978 tiene lugar en la ciudad de Alma-Ata (Kazajstán) una conferencia auspiciada por la Organización Mundial de la Salud (OMS) con amplios y ambiciosos objetivos2. Ilustra saber lo que en 2003 escribía David Tejada (subdirector de la OMS en 1974 y principal impulsor de Alma-Ata): “La Conferencia …convocada por la Organización Mundial de la Salud y por UNICEF hace 25 años, planteó un sueño: alcanzar la ‘salud para todos’ para el año 2000. Esta meta valiente y ambiciosa todavía no se cumplió”.
Allí fue, sin embargo donde se sentaron los fundamentos teóricos y también el sueño de la atención primaria, bases que en muchos lugares del mundo, con más o menos éxito, hicieron transferir a centros de salud comunitarios buena parte de los cuidados que de modo tradicional ofrecían los hospitales. No era nada del todo nuevo, no obstante, para los psiquiátricos que ya venían siendo la vanguardia de esta emigración hacia la comunidad como mostró, entre otras experiencias, el movimiento psiquiatría democrática fundado por Basaglia.
Franco Basaglia de formación académica y ligado a la OMS, fue el indiscutible líder europeo sobre cómo llevar en la práctica el cierre progresivo de los hospitales psiquiátricos, más allá de sus numerosas aportaciones teóricas antipsiquiátricas. Las experiencias como director del Hospital de Gorizia primero y de Trieste después se convirtieron en el paradigma a seguir. Dos años antes de su prematura muerte dejó como legado la “Ley 180/1978 también denominada Ley Basaglia y que fue promulgada el mismo año de la Conferencia de Alma-Ata”3. Mediante ella se prohibió la existencia en Italia de hospitales psiquiátricos monográficos, decisión normativa que ha sido ampliamente discutida durante años, con especial intensidad en los EEUU.
La España coetánea con la labor de Basaglia estaba inmersa en el tardofranquismo y en esas condiciones políticas tan adversas, sin embargo, surgieron las experiencias transformadoras más relevantes de algunos hospitales psiquiátricos: Hospital Psiquiátrico de Oviedo y Sanatorio Psiquiátrico de Conxo en Galicia; a ella se sumaron otras iniciativas en Barcelona, Madrid, Valencia, Sevilla y otros lugares. En conjunto dan testimonio de cómo el movimiento liberador de los enfermos mentales y de la propia actividad profesional se había extendido por toda España. Tras la muerte del dictador en 1975, la aprobación de la vigente Constitución en 1978 y las primeras elecciones locales de 1979, facilitaron aún más la extensión del movimiento. Superada la dictadura, por decirlo en una sola frase: nadie puso resistencia conceptual o práctica a la consolidación de la denominada Reforma Psiquiátrica Española. Conviene advertir que ad initio no había un plan, solo había ideales y utopías apoyadas en multitud de experiencias locales en dispersos lugares de la geografía española.
La institucionalización de la reforma psiquiátrica en España
Se hacía necesario convertir en norma jurídica los principios sobre los que se venía trabajando y dar coherencia a las diversas incitativas reformistas ya en marcha.
La primera iniciativa legal con ese objetivo fue la constitución del Instituto Andaluz de Salud Mental como, organismo autónomo encargado de orientar, dinamizar y coordinar la reforma de las unidades y equipos prestadores de cuidados a la Salud Mental en Andalucía4. El Instituto cumplió sus funciones desde 1984 hasta 1991.
A nivel nacional, la primera iniciativa relevante y a todas luces fructífera fue la creación en 1984-1985 de la Comisión Ministerial para la Reforma Psiquiátrica, cuyo breve informe marcó un antes y un después en los servicios de salud mental españoles5. De manera sumaria, las recomendaciones de la Comisión fueron:
- La asistencia psiquiátrica debe integrarse en el sistema sanitario general y constituir una estructura de apoyo a la Atención Primaria.
- La asistencia deberá tener en cuenta los aspectos biológicos, psicológicos y sociales de la enfermedad.
- Siempre se sea posible, el usuario debe ser tratado en su medio, evitando lo hospitalización y cuando se haga necesaria, hacerla de forma breve.
- Las necesidades de grupos diagnósticos específicos hasta entonces desatendidos, tales como los niños y adolescentes, los ancianos y los drogodependientes deberán ser atendidos.
El Ministerio de Sanidad y Consumo celebró su vigésimo aniversario con un acto en Toledo en 2005 reafirmando los valores de su contenido. El informe continua siendo un documento de referencia sin que haya perdido actualidad.
Otra comisión casi de forma simultánea se constituyó, esta de vez de carácter interministerial compuesta por expertos juristas designados por el Ministerio de Justicia –sede la comisión– y expertos en Salud Mental designados por el de Sanidad. Ante una pregunta expresa del Gobierno, la comisión debería aconsejar sobre la conveniencia de crear una ley específica para salud mental o recomendaba una mejor alternativa. Por unanimidad la Comisión Interministerial aprobó un informe (no publicado) que aconsejaba al Gobierno no promulgar ninguna ley específica, sino hacer una revisión horizontal de todo el ordenamiento jurídico español y modificar aquella norma que fuera contraria a las recomendaciones de la Comisión Ministerial para la Reforma Psiquiátrica, eliminado normas y consideraciones que fuesen estigmatizantes, discriminativas o excluyentes para personas que sufrieran enfermedades mentales o discapacidades de ellas derivadas. Y así se hizo por el Gobierno y por el Poder Legislativo de manera paulatina.
Las dos comisiones, con mucho mayor peso la primera, influyeron de forma determinante en materia de salud mental sobre la LGS que fue promulgada en 19866. El Capítulo III “De la Salud Mental”, de la referida Ley, está de manera íntegra dedicado a la salud mental como su título indica, y cuenta con un solo artículo: el 20 de la Ley, que por su especial interés se incluye:
Ley General de Sanidad (1986) Capítulo III. Artículo 20
Sobre la base de la plena integración de las actuaciones relativas a la salud mental en el sistema sanitario general y de la total equiparación del enfermo mental a las demás personas que requieran servicios sanitarios y sociales, las administraciones sanitarias competentes adecuarán su actuación a los siguientes principios.
1. La atención a los problemas de salud mental de la población se realizará en el ámbito comunitario, potenciando los recursos asistenciales a nivel ambulatorio y los sistemas de hospitalización parcial y atención a domicilio, que reduzcan al máximo posible la necesidad de hospitalización.
Se considerarán de modo especial aquellos problemas referentes a la psiquiatría infantil y psicogeriatría.
2. La hospitalización de los pacientes por procesos que así lo requieran se realizará en las unidades psiquiátricas de los hospitales generales.
3. Se desarrollarán los servicios de rehabilitación y reinserción social necesarios para una adecuada atención integral de los problemas del enfermo mental, buscando la necesaria coordinación con los servicios sociales.
4. Los servicios de salud mental y de atención psiquiátrica del sistema sanitario general cubrirán, asimismo, en coordinación con los servicios sociales, los aspectos de prevención primaria y la atención a los problemas psicosociales que acompañan a la pérdida de salud en general.
Con esta Ley tomó carta de naturaleza normativa el cómo había de hacerse la reforma psiquiátrica en España. El Capítulo/Artículo no ha sufrido modificación alguna y ninguna objeción que merezca ser mencionada ha surgido a lo largo de sus años de vigencia. Tampoco en el actual quinquenio de seria crisis económica ha sido cuestionado.
¿Significa el párrafo precedente que la LGS se hay cumplido íntegramente en todo el territorio nacional? La respuesta es no. El por qué no se cumplen las leyes internacionales y nacionales con excesiva frecuencia sería materia de otra reflexión y en distinto espacio.
De acuerdo con los apartados 1 y 2 del Art. 20, los hospitales psiquiátricos deberían ir cerrándose y ser sustituidos por unidades en hospitales generales. De las 17 existentes, tan solo tres Comunidades Autónomas (administraciones regionales) cerraron sus psiquiátricos: Andalucía 8; Asturias 1 y Navarra 1. El conjunto poblacional de estas regiones solo representa el 21,5% de la población española. Se puede observar en la Tabla I la cantidad de personal que atiende la salud mental en cada una de las comunidades autónomas.
| Comunidad Autónoma | Población | Territorio Km2 | PIB/ Cápita € | Auxil. de enfermería | Enferm. | Psicól. | Psiquiat. | T. Ocupac. |
| Andalucía | 8.424.102 | 87.598 | 17 | 773 | 655 | 395 | 507 | 91 |
| Asturias | 1.081.487 | 10.604 | 21 | 136 | 179 | 39 | 93 | 4 |
| Madrid | 6.489.680 | 8.028 | 29 | 213 | 406 | 428 | 537 | 78 |
| Islas Baleares | 1.113.114 | 4.992 | 24 | 145 | 120 | 54 | 75 | 10 |
| Navarra | 642.051 | 10.390 | 29 | 262 | 46 | 31 | 51 | 7 |
| País Vasco | 2.184.606 | 7.235 | 30,2 | 522 | 300 | 111 | 252 | 23 |
| Total España | 47.190.493 | 506.019 | 23.300 |
|
|
|
|
|
Tabla I: Total de población y cantidad de personal que atiende la salud mental en cada una de las comunidades autónomas. Fuentes: Instituto Nacional de Estadística y Asociación Española de Neuropsiquiatría (AEN). http://www.observatorio-aen.es
En el conjunto del país, entre 1997 y 2006, según datos oficiales, la tasa/100.000 hab. de camas en hospitales psiquiátricos públicos descendió en torno al 8%; mientras que en el mismo período, la tasa/100.000hab. de camas psiquiátricas de agudos en hospitales generales del Sistema Nacional de Salud (SNS) se incrementó tan solo en un 0,5%.
El desarrollo de servicios comunitarios y psicosociales es muy diferente tanto en la estructura como en la dotación de recursos humanos, por lo que hacer una descripción detallada de las 17 Comunidades Autónomas es una difícil tarea y aún más difícil pretender dar una visión sucinta del conjunto del país8,9,10. Sin embargo se expresan a continuación algunos datos y algunos comentarios (Ver Tabla II y Figura 1).
| Comunidad Autnoma | Nº CSM | CSM/ 100.000 hab. |
| Andalucía | 77 | 0,93 |
| Asturias | 16 | 1,47 |
| Madrid | 36 | 0,56 |
| Islas Baleares | 8 | 0,73 |
| Navarra | 9 | 1,43 |
| País Vasco | 41 | 1,89 |
| Total nacional | 525 | 1,32 |
| Promedio nacional | 30,88 | 1,16 |
| Desv. estándar | 29,43 | 0,34 |
Tabla II: Centros de Salud Mental Comunitarios (CSM). Fuente: Asociación Española de Neuropsiquiatría (AEN). http://www.observatorio-aen.es
 Tamaño completo
Tamaño completo Para las Tablas I y II se han considerado las tres regiones que cerraron sus hospitales psiquiátricos, a las que se han agregado las tres comunidades con el mayor PIB: Islas Baleares, Madrid y País Vasco. No se ha considerado Cataluña, porque en su subsistema de salud predomina el régimen de servicios privados y concertados. El resto de las Comunidades Autónomas de España estructuran sus servicios de salud dentro del sistema público, aunque puedan tener algunos servicios concertados.
En la Tabla I puede verse cómo Andalucía y Asturias gozan de la menor renta per cápita y no cabe duda que junto con Navarra han sido las tres regiones donde más y con mayor coherencia avanzó la reforma psiquiátrica.
Población, territorio y recursos humanos en salud mental:
Observando la Tabla I, se puede señalar que las dos comunidades con menor número de centros de salud mental por 100.000 habitantes (de entre las incluidas en la Tabla II) están dentro de las cuatro regiones de España como mayor renta por habitante (todas ellas conservan sus hospitales psiquiátricos).
La baja renta limita sin duda el desarrollo de servicios; así Andalucía siendo la penúltima región de España en renta por habitante no alcanza a Asturias y Navarra en el número de centros por población, pero supera ampliamente a Madrid y Baleares.
Centros de Salud Mental Comunitarios (CSM)
Desde la Tabla II se puede concluir que Andalucía y Asturias fueron las regiones que compartieron un modelo más similar y más adaptado al informe de la Comisión Ministerial y al Art. 20 de la LGS. También las que ad initio avanzaron con mayor rapidez en todo su territorio y sobre todas sus instituciones.
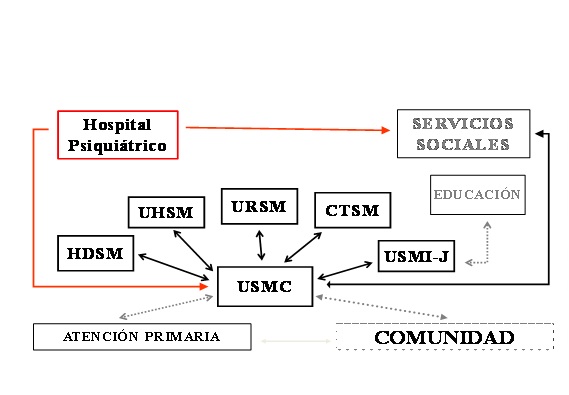
Describiendo la red de servicios de atención a la salud mental en Andalucía (hacia 1994) en Figura 2, se muestra el modelo andaluz de atención a la salud mental mediada la década de los 90, unos diez años después del comienzo de la reforma.
 Tamaño completo
Tamaño completo En la bibliografía de la época no se usaban las denominaciones que muestra la figura 2; se han utilizado para este texto las nombres que se usan en la actualidad y que ya reflejaba USMC: Unidad de Salud Mental Comunitaria; UHSM: Unidad de Hospitalización de Salud Mental; USMI-J: Unidad de Salud Mental Infanto-juvenil; URSM: Unidad de Rehabilitación de Salud Mental; HDSM: Hospital de Día de Salud Mental; CTSM: Comunidad Terapéutica de Salud Mental
Todavía estaba presente el hospital psiquiátrico aunque para entonces más de la mitad de las camas en ese tipo de centro estaban ya cerradas y buena parte de los mismos derribados o dedicados a otros usos. El último se cerró en 2001 y hoy es la Facultad de Bellas Artes de la Universidad de Granada. Se construyeron con inusitada rapidez unidades de hospitalización en hospitales generales (UHSM) y desde principios de la década se decidió que las altas que se dieran desde los hospitales psiquiátricos fueran altas sin retorno. O que quedaran de forma definitiva a cargo de los servicios sociales, con el apoyo de las Unidad de Salud Mental Comunitaria (USMC) o que fuesen a la comunidad con las familias o lugares residenciales alternativos y bajo el cuidado directo de las USMC y los dispositivos de apoyo que se muestran en la figura.
El centro de la ilustración lo ocupa la USMC. Es el nudo gordiano de todo el subsistema. Está ubicado en la comunidad, donde vive la gente y alejado de cualquier tipo de hospital; con frecuencia comparte espacio con centros de salud de Atención Primaria. Es la puerta ordinaria de acceso al subsistema de salud mental, por lo general atendiendo a la derivación de un médico de familia. La extraordinaria es el servicio de urgencias del hospital general de referencia.
 Tamaño completo
Tamaño completo Entre esta unidad y las demás, como muestra la figura, hay un fluido contacto con derivaciones recíprocas de los usuarios. Las flechas señalan un camino de ida y vuelta y la dirección de la flecha en cada caso será atendiendo a las necesidades clínicas y sociales de los usuarios en cada momento. Nótese que la flecha que parte del hospital psiquiátrico de la figura solo tiene dos direcciones de salida y ninguna de regreso.
Para no hacer prolija la descripción de todas las unidades, se comentarán solo aquellas que cuentan con una cierta singularidad. La Unidad de Salud Mental Infanto-juvenil (USMI-J) es un centro comunitario, sin camas, especializado en el segmento etario que su nombre indica. Por su peculiaridad es el único dispositivo de apoyo a la USMC que puede recibir derivaciones desde fuera del subsistema de salud mental; puede recibirlas desde los equipos psicopedagógicos del sistema educativo.
La Unidad de Rehabilitación de Salud Mental (URSM) es un centro de día, inmerso en la comunidad, donde reciben rehabilitación y recuperación personalizada aquellos usuarios que han desarrollado algún grado y tipo de discapacidad.
La Comunidad Terapéutica de Salud Mental (CTSM) es una unidad para ofrecer cuidados, rehabilitación y recuperación de personas que precisan períodos de media y larga estancia en régimen de hospitalización. Aunque dependen administrativamente de los hospitales, la mayoría están en espacios físicos alejados de los mismos. Su decoración y equipamiento trata de asemejarse más a un hogar que a un hospital. Son dispositivos de alto coste, pues, por norma, no pueden tener más de 15 camas y han de contar con dos psicólogos y dos psiquiatras con dedicación exclusiva, así como una alta ratio de enfermería por usuario. Su justificación es que allí van a recibir tratamiento aquellos que padecen los trastornos más severos, porque son refractarios a los antipsicóticos más habituales o son más reacios a aceptar un tratamiento en su entorno natural. La estancia estimada para estos programas de rehabilitación oscila entre los seis meses y los 2 años.
Hasta aquí la descripción del modelo ¿Cuál fue la realidad de su desarrollo? Hacia 1991, la reforma psiquiátrica dejó de ser una prioridad política, a pesar de que no había cambiado el partido gobernante en Andalucía. El Instituto Andaluz de Salud Mental, organismo creado para planificar y programar la reforma desapareció y los presupuestos destinados a sus programas cayeron drásticamente. Se habían abierto numerosas UHSM pero insuficiente número de URSM y menos aún de HDSM. Las CTSM eran más escasas todavía. Se había avanzado rápido en el cierre de los hospitales psiquiátricos, pero no se habían desarrollado los servicios comunitarios para reemplazar al viejo asilo con una red de servicios diversa en la comunidad. Las UHSM se convirtieron con rapidez en unidades de puerta giratoria, los servicios sociales no tenían capacidad de absorber tan alto número de discapacitados y muchas familias se sentían desbordadas. Hubo numerosas protestas en los medios de comunicación y alarmantes informes del Defensor del Pueblo.
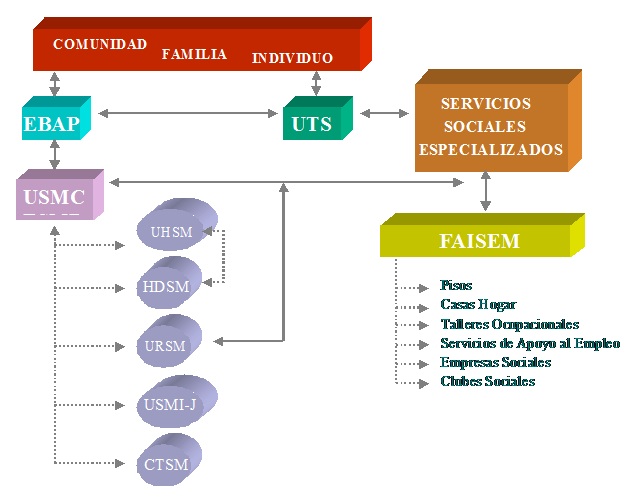
Fue entonces en 1993, cuando el gobierno andaluz entendió que el problema principal residía en la incapacidad de los servicios sociales para reemplazar al viejo modelo hospitalario, el cual siempre disponía de aforo, en parte para ocultar el problema a la sociedad. A instancias del Parlamento Andaluz, el Gobierno decidió crear en diciembre de 1993 un ente especializado: la Fundación Andaluza para la Integración Social del Enfermo Mental (FAISEM) (http://www.faisem.es/). FAISEM y sus programas son ya recogidos en la Fig. 3 en 2008.
El Gobierno pensó que FAISEM sería una herramienta institucional mucho más barata que si encargaba al Servicio Andaluz de Salud (SAS) acelerar el equipamiento comunitario siguiendo los planes y programas previstos y que se habían parado de facto, complementándolos con alternativas psicosociales de recuperación desde el mismo SAS. Si algunas personas con graves traumatismos o procesos de otra índole debían seguir dentro de los servicios públicos de salud, complejos programas de rehabilitación que implican a varias especialidades médicas, ¿cuál es la razón para que las personas aquejadas de problemas mentales tuvieran que cambiar de organización o simultanear cuidados en ambas a un tiempo? Aunque FAISEM ha hecho una labor encomiable, no es menos cierto, empero, que su creación supuso una ruptura en la continuidad de cuidados, y las llamadas a la coordinación entre los operadores de base no suelen tener éxito cuando las cumbres de las pirámides orgánicas son independientes entre sí.
Mediada la década pasada se aceleró un tanto la culminación de los HDSM, de las CTSM y otros dispositivos. Aumentaron algo los recursos humanos y se redactaron programas específicos como el de atención a personas con trastornos psicóticos. Sin embargo no se han instaurado instrumentos comunitarios concretos para atender a los problemas más graves. En ninguna ciudad andaluza hay atención a urgencias comunitarias 24 horas al día y 7 días a la semana. Sabemos que la mayoría suceden en el domicilio. Tampoco están instaurados equipos móviles para el outreach o Tratamiento Asertivo Comunitario (TAC). Como consecuencia, sigue habiendo familias desbordadas y los riesgos de la transinstitucionalización11 y 12, como se ha advertido en otros lugares del mundo, entre otros espacios a prisiones, es ya realidad en Andalucía y en España. La carencia no es privativa de España, según Daniels Mulder, Presidente de la Fundación europea de TAC, el 60% de los países europeos no disponen aún de tales equipos13.
Consciente el Ministerio de Sanidad de las insuficiencias del subsistema de atención a la salud mental y presionado de manera creciente por las asociaciones de familiares y de usuarios creó un grupo de trabajo multiprofesional y con implicación de usuarios y sus familias. Así nació la Estrategia en Salud Mental del SNS14. Algunos datos de evaluación de la misma han sido mencionados con anterioridad7.
La Estrategia es un documento de gran contenido teórico y de espectro amplio que abarca desde la promoción y prevención hasta la capacitación de los recursos humanos y las necesidades de investigación, pasando, no podía ser de otra manera por los aspectos epidemiológicos y programáticos de las intervenciones terapéuticas y psicosociales. La Estrategia no modifica para nada los principios del Art. 20 de la LGS y ha sido como aquella ampliamente respaldada. Goza también del mérito de haber obtenido el consenso político de los partidos, para lo que ha tenido que sufrir durante su elaboración los retoques necesarios, siendo aprobada por unanimidad en el Consejo Interterritorial del Sistema Nacional de Salud (CISNS), el 11 de diciembre de 2006. Este Consejo, presidido por el Ministerio de Salud lo constituyen los departamentos de salud de las 17 comunidades autónomas.
Lehman Brothers se declara en bancarrota en septiembre de 2008 y comienza la grave crisis europea, con importantes recortes presupuestarios en todo el sistema de cobertura social. No es esperable que la atención a los problemas de salud mental salga fortalecida, sino todo lo contrario y no se ve en lontananza cómo quedará todo y cuándo podremos volver a hablar de reformas sanitarias en beneficio de los ciudadanos.
Cómo terminar mejor que reproduciendo algunas reflexiones de Fernando Lamata15:
“En Europa … Después de siglos de feudalismo, el desarrollo del capitalismo industrial impuso a los trabajadores unas condiciones de vida muy duras; la mortalidad infantil superaba los 150 por 1000 nacidos vivos (más que hoy en los países más pobres del planeta), se pasaba hambre física y no había ninguna protección social. Los trabajadores y los campesinos no tenían “nada que perder”. Eran conscientes de que un hombre solo no podría defenderse y necesitaba asociarse con otros trabajadores. El movimiento obrero fue adquiriendo fuerza y la revolución soviética hizo patente la amenaza para el orden establecido. Las luchas obreras y el miedo al comunismo fueron creando condiciones para que los capitalistas cedieran parte de su riqueza, de su poder, en toda Europa.
El otro factor predisponerte fue la conciencia de que eran vulnerables, de que “podían perderlo todo”. Los países europeos habían sufrido muchas derrotas a manos de invasores. Lo tenían todo y todo lo perdieron. Habían mordido el polvo. Los europeos saben que los imperios de hoy caerán mañana, porque tienen las ruinas de esos imperios, de sus impresionantes templos y sus inexpugnables castillos, hundidas bajo tierra en todas sus ciudades. La guerra impone una evidencia de vulnerabilidad y crea en el ánimo del grupo una predisposición, la necesidad de colaborar juntos para salir a delante, porque podemos perderlo todo. Quizá por eso fue posible crear los sistemas obligatorios, públicos, de protección social”.
Puede que hayamos empezado a perderlos y el más frágil siempre fue la atención a la Salud Mental.
Empero, el optimismo histórico no ha de perderse y siguiendo a Salvador Allende: “La historia es nuestra y la hacen los pueblos...mucho más temprano que tarde, de nuevo se abrirán las grandes alamedas por donde pase el hombre libre, para construir una sociedad mejor".
Notas
Este artículo corresponde a la conferencia dictada por el Dr. Francisco Torres-González en Santiago de Chile, el día 3 de septiembre de 2012, en el “X Taller Internacional de Salud Mental y Psiquiatría Comunitaria”, semana presencial del Diploma de Postítulo en Salud Mental y Psiquiatría Comunitaria, de la Escuela de Salud Pública y Medichi, de la Facultad de Medicina de La Universidad de Chile.
Declaración de conflictos de intereses
El autor ha completado el formulario de declaración de conflictos de intereses del ICMJE traducido al castellano por Medwave, y declara no haber recibido financiamiento para la realización del artículo/investigación; no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado, en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. El formulario puede ser solicitado contactando al autor responsable.

