Congresos
← vista completaPublicado el 1 de abril de 2008 | http://doi.org/10.5867/medwave.2008.03.1080
Trastornos del sueño en adultos mayores
Sleep disorders in older adults
Resumen
Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del IX Congreso de Geriatría, realizado en Santiago entre los días 30 de agosto al 1 de septiembre de 2007. El evento fue organizado por la Sociedad de Geriatría y Gerontología de Chile.
Presidente Sociedad de Geriatría y Gerontología, Chile: Dr. Augusto Brizzolara S.
Presidenta del Congreso: Dra. Trinidad Hoyl.
Introducción
El sueño normal se divide en dos etapas: sueño REM (Rapid-eye-movement) o de movimientos oculares rápidos y sueño no-REM. Estas etapas se evalúan mediante la polisomnografía (PSG), que consiste en el registro simultáneo de electroencefalograma (EEG), electrooculograma (EOG), electromiograma (EMG), saturación de oxígeno, movimientos toracoabdominales y otros parámetros. El sueño REM se caracteriza por la presencia de ondas de bajo voltaje y alta frecuencia en el EEG, atonía muscular y movimientos oculares rápidos; en esta etapa se presenta la mayoría de los sueños. El sueño no-REM se compone de cuatro fases, 1 y 2, que son de sueño ligero y 3 y 4, de sueño profundo; todas ellas transcurren de manera secuencial desde la primera hasta la cuarta fase, que es la fase reparadora del sueño, aquella que produce en la persona la sensación de haber descansado cuando se levanta.Las cuatro fases del sueño no-REM tienen las siguientes características:
- Etapa 1: transición de la vigilia al sueño.
- Etapa 2: fase intermedia (mayor porcentaje del tiempo de sueño); en el EEG aparecen husos de sueño y los complejos K.
- Etapa 3: sueño relativamente profundo; en el EEG hay 20 a 50% de ondas lentas de gran amplitud.
- Etapa 4: sueño profundo; en el EEG hay más de 50% de ondas lentas de gran amplitud.
Los cambios en el sueño relacionados con la edad son característicos: en los adultos mayores se reduce la duración del sueño profundo, que corresponde a las fases 3 y 4 del sueño no-REM; disminuye la eficiencia del sueño, que se define como el tiempo real de sueño en relación con el tiempo total que transcurre desde que la persona se acuesta hasta que se levanta; aumenta la frecuencia de despertares nocturnos; la latencia de sueño es mayor, es decir, tardan más en quedarse dormidos; se quejan más de insomnio; y tienden a dormir con más frecuencia durante el día.
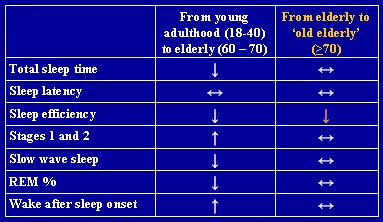
Ohayon publicó un metaanálisis, con base en una serie de estudios descriptivos, acerca de los parámetros del sueño durante la vida del ser humano, en el que encontró que la mayoría de los cambios en el patrón de sueño de los adultos mayores están presentes desde la edad media de la vida y persisten en edades avanzadas (1). De acuerdo con este metaanálisis, el tiempo total de sueño comienza a disminuir entre los 18 y los 40 años y no presenta mayores cambios después de los 70; y lo único que sigue disminuyendo de manera significativa después de los 70 años es la eficiencia del sueño (Tabla I).
 Tamaño completo
Tamaño completo Tabla I. Cambios en los parámetros del sueño durante la vida del ser humano (1)
Evaluación de los problemas de sueño
La evaluación de los problemas de sueño en adultos mayores comienza por una entrevista; luego, resulta muy útil solicitar al paciente que realice un registro de sueño, en el cual debe anotar las características de su patrón de sueño durante algunos días, generalmente dos semanas: hora en que se acuesta, hora en que se levanta, si despierta durante la noche, qué lo despierta, si toma algún medicamento a lo largo del día y si durmió durante el día anterior. Este registro se debe hacer en la mañana, pues los pacientes con trastornos crónicos del sueño se angustian con su problema y les puede generar mucho estrés la obligación de hacer el registro antes de acostarse. Además, la evaluación debe incluir un examen físico focalizado; pruebas de laboratorio orientadas a la causa específica que se sospeche, según la sintomatología; y la PSG, que se realiza en un laboratorio de sueño.La PSG se indica en las siguientes situaciones:
- Sospecha de trastornos respiratorios relacionados con el sueño, como apnea del sueño.
- Sospecha de trastorno de movimientos periódicos de los miembros (véase más adelante).
- Diagnóstico inicial poco claro.
- Fracaso del tratamiento conductual o farmacológico.
- Conductas violentas durante el sueño (2).
Causas de trastorno del sueño en adultos mayores
Los trastornos psiquiátricos son una causa muy frecuente de trastornos del sueño en la atención primaria, especialmente geriátrica. Las alteraciones del sueño son especialmente frecuentes en la depresión, como en el caso clínico que se describe más adelante; la depresión causa insomnio, que se define como la dificultad para iniciar y mantener el sueño y se caracteriza por: aumento de la latencia del sueño; despertar muy temprano por la mañana; aumento de la vigilia nocturna; y reducción del tiempo total de sueño. Además, la depresión reduce la profundidad del sueño y se asocia a trastornos del sueño, con disminución de la latencia REM y aumento de la actividad REM. Otros trastornos psiquiátricos que pueden producir cambios similares son el duelo por la pérdida de un ser querido y los estados de angustia y estrés; de hecho, muchos estudios clínicos sugieren que la causa más común de dificultades del sueño en la población general, a cualquier edad, es la ansiedad. Un caso clínico de problemas del sueño causados por trastornos psiquiátricos es el de una mujer de 78 años que consultó por dificultad para quedarse dormida y despertares frecuentes durante la noche, aunque se levantaba temprano por la mañana. Su esposo había fallecido un año antes y después de eso dejó de asistir al centro local para adultos mayores y perdió el interés en otras actividades.Las patologías médicas y el uso de medicamentos son muy comunes en los adultos mayores y muchas de estas enfermedades y fármacos afectan el sueño; por este motivo, es muy importante evaluar dichos factores en un adulto mayor que tenga dificultades para dormir. Diversas condiciones patológicas interfieren con el sueño: enfermedades neurológicas, como enfermedad de Parkinson, demencia y accidente vascular encefálico; dolor crónico, que se tiende a exacerbar durante las noches; parestesias secundarias a diabetes u otros problemas neurológicos; tos o disnea secundarios a enfermedades cardíacas o pulmonares; reflujo gastroesofágico, cuya relación con el mal dormir es compleja y aún no se comprende totalmente; nicturia, muy frecuente en hombres y mujeres mayores; y síntomas menopáusicos. Un caso clínico ilustrativo es el de un hombre de 65 años que consultó porque despertaba con frecuencia durante las noches y cuando se levantaba por la mañana no se sentía descansado, aunque no dormía siesta ni se quedaba dormido durante el día; presentaba sensación de ardor en el pecho durante la noche, lo que orientó a un reflujo gastroesofágico como probable causa del problema. Asimismo, la evidencia disponible sugiere que el insomnio es más frecuente en las mujeres perimenopáusicas y que los despertares nocturnos se podrían deber a la presencia de bochornos. Con respecto a la Enfermedad de Parkinson, Ondo et al (3) publicaron un estudio descriptivo sobre la somnolencia diurna excesiva en 320 pacientes de un policlínico de la especialidad en Texas, Estados Unidos, cuya edad media era de 67 años; 47% de ellos eran mujeres. Se encontró que la mitad de los pacientes tenían somnolencia diurna excesiva, definida como más de 10 puntos en la escala de somnolencia de Epworth; de los pacientes que conducían, 23% se habían quedado dormidos alguna vez mientras manejaban. La duración prolongada de la enfermedad, la etapa más avanzada, el sexo masculino y el uso de cualquier agonista dopaminérgico fueron factores predictores de somnolencia excesiva en los pacientes con enfermedad de Parkinson.
Las drogas y medicamentos pueden afectar el sueño. Entre los que se asocian con insomnio está el alcohol, que causa sedación al principio, pero interfiere con la arquitectura del sueño. Los pacientes que toman un trago antes de acostarse para quedarse dormidos probablemente lograrán este objetivo, pero el alcohol alterará la arquitectura de su sueño despertarán durante la noche. La cafeína, cuya vida media es relativamente larga, también altera el sueño, por lo que es importante educar a los pacientes sobre los alimentos y bebidas que la contienen. La nicotina interfiere claramente con el sueño, lo que constituye una de las numerosas razones por las cuales no se debe fumar. Los antidepresivos tienen un efecto variable sobre el sueño: en algunos pacientes, los inhibidores selectivos de la recaptación de serotonina (ISRS) dificultan el sueño y en otros, aumentan la somnolencia. Los corticoides, los bloqueadores H2 y los betabloqueadores pueden causar pesadillas. Por otra parte, ciertos medicamentos que causan somnolencia obligan a los pacientes a dormir más durante el día y les causan dificultad para quedarse dormidos en la noche, como los analgésicos narcóticos, los antidepresivos como imipramina y trazodona, los antihistamínicos y la clonidina.
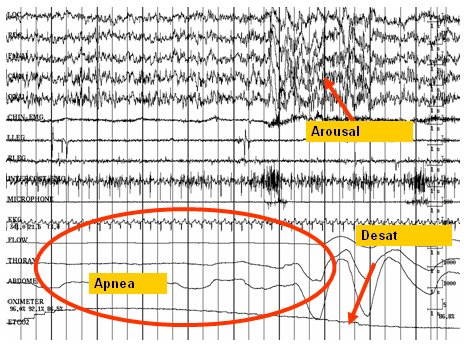
La apnea del sueño es importante en geriatría, ya que su prevalencia aumenta con la edad; el paciente típico es un sujeto obeso, soñoliento, roncador e hipertenso, aunque la relación entre el índice de masa corporal y la incidencia de apnea del sueño se reduce al aumentar la edad. En el examen físico, por lo general se consigna obesidad y cuello grueso. Los síntomas claves de esta alteración son la somnolencia excesiva en el día y los fuertes ronquidos; la polisomnografía típica demuestra el cese del flujo de aire, o apnea, durante la cual la saturación de oxígeno va decayendo hasta que aparecen esfuerzos respiratorios que restituyen el flujo aéreo (Fig. 1). Un caso clínico típico de apnea del sueño es el de un hombre de 75 años de edad que se quedó dormido en la sala de espera de la consulta. Era hipertenso, pesaba 127 kg, medía 1,78 m; consultó porque se quedaba dormido durante el día y, según su esposa, roncaba ruidosamente en las noches.
 Tamaño completo
Tamaño completo Figura 1. Polisomnografía típica en apnea del sueño (Fuente: Dr. Steve Barczi)
El principal tratamiento de la apnea del sueño, basado en la evidencia disponible, es el uso de un dispositivo de presión positiva continua en la vía aérea (Continuous Positive Airway Pressure) o CPAP. Hay evidencia de buena calidad según la cual el uso de CPAP es eficaz en adultos mayores, por lo que la edad avanzada no es motivo para evitar este tratamiento. El principal problema con el uso de CPAP es la adhesión al tratamiento, de modo que es importante explicar claramente a los pacientes los beneficios de esta medida y la forma correcta de usar la máquina. Otras medidas recomendables son reducir el peso, evitar el consumo de alcohol y sedantes en la noche, evitar la posición supina para dormir, ya que empeora los síntomas y usar dispositivos especiales para la mandíbula o la lengua, que permiten disminuir el ronquido. Si el paciente rechaza el CPAP, se puede recurrir a algunos procedimentos quirúrgicos de la vía aérea alta.
Chong et al (4) realizaron una interesante investigación sobre apnea del sueño en pacientes portadores de la enfermedad de Alzheimer en San Diego, California, Estados Unidos. Fue un estudio aleatorio, doble ciego y controlado con placebo, en el que se comparó un grupo tratado con CPAP con otro tratado con un CPAP falso. Se estudió en total a 39 adultos mayores de 78 años de edad media, portadores de enfermedad de Alzheimer en grado leve a moderado, es decir, con un examen minimental (MMSE) mayor de 17, y apnea del sueño con índice apnea-hipoapnea (IAH) mayor de 10, que indicaba apnea moderada. El estudio demostró adhesión al CPAP de 5,2 horas por noche, lo que es común en los estudios con CPAP, pues los pacientes no usan la máquina durante toda la noche. Luego de tres semanas de tratamiento, los autores observaron disminución de la somnolencia en los pacientes tratados con CPAP verdadero en comparación con el grupo placebo e incluso comprobaron una modesta mejoría en el desempeño cognitivo. Por lo tanto, los dispositivos CPAP se pueden utilizar también en los pacientes con enfermedad de Alzheimer.
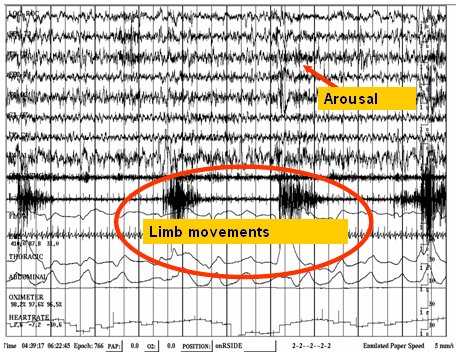
El trastorno de movimientos periódicos de los miembros se manifiesta por movimientos repetitivos y estereotipados de una pierna durante el sueño no-REM. Su prevalencia aumenta con la edad y el diagnóstico se realiza por PSG, en un paciente que presenta el típico movimiento periódico de las piernas asociado con despertares y sin otros trastornos que expliquen la alteración del sueño. En la PSG se puede ver ráfagas de actividad en la electromiografía de las piernas, seguidas de cambios en el EEG que sugieren una estimulación transitoria (Fig. 2).
 Tamaño completo
Tamaño completo Figura 2. Polisomnografía que muestra las alteraciones compatibles con el trastorno de movimientos periódicos de los miembros
Como caso clínico típico de este síndrome, se menciona el de un hombre de 80 años de edad portador de diabetes, anemia y enfermedad vascular periférica, que decía sentirse bien “excepto por estas malditas piernas”, en las cuales sentía una sensación tan desagradable durante las noches que le impedía quedarse dormido; aparentemente la madre del paciente había presentado los mismos síntomas. Este cuadro clínico se conoce como síndrome de las piernas inquietas, ya que se caracteriza por una necesidad imperiosa de mover las piernas, acompañada de una sensación desagradable en ellas; el malestar comienza o empeora con el reposo, tiende a aumentar en la tarde o en la noche y se alivia parcial o totalmente con el movimiento. Este síndrome presenta una distribución bimodal y uno de los picos de prevalencia ocurre en edades avanzadas. El diagnóstico se hace con la historia y el examen clínico; no es necesaria la PSG, aunque en ésta se pueden registrar los movimientos periódicos de las piernas.
Rothdach et al (5) realizaron una encuesta poblacional en 369 adultos mayores alemanes de 65 a 83 años de edad y utilizaron criterios estrictos y estandarizados para diagnosticar el síndrome de las piernas inquietas, mediante los cuales comprobaron una prevalencia de 9,8% en la población estudiada, de modo que es un problema muy frecuente en adultos mayores. No todos los pacientes necesitan tratamiento, pero éste se debe considerar si los síntomas interfieren de manera importante con la vida del paciente. El tratamiento del trastorno de movimientos periódicos de los miembros y del síndrome de piernas inquietas es similar: los agentes dopaminérgicos son la primera elección, sobre todo en pacientes mayores; se puede usar levodopa o carbidopa según necesidad, en cuanto se presenten los síntomas. En los pacientes con sintomatología crónica se indican medicamentos que se puedan utilizar en forma permanente, como los agonistas dopaminérgicos pramiprexole y ropinirole, que ya se aprobaron en los Estados Unidos. Existen otras opciones, como gabapentina y benzodiazepinas, pero los agentes dopaminérgicos mencionados constituyen el tratamiento principal. Es importante, además, buscar evidencia de bajos niveles de hierro, dada la relación que existe entre ferritina baja y este trastorno; en estos casos, luego de buscar y tratar la causa de la deficiencia de hierro, el tratamiento con sulfato ferroso puede eliminar los síntomas.
El trastorno conductual del sueño REM se está estudiando cada vez más, según la literatura, en especial en lo que se refiere a su relación con la enfermedad de Parkinson. El cuadro se caracteriza por la presencia de conductas motoras vigorosas y sueños vívidos, con ausencia de la atonía muscular propia del sueño REM. La forma más común de presentación son las lesiones que el paciente se infiere a sí mismo o a su compañero o compañera de cama; 85% de los casos se presenta en individuos de sexo masculino, por lo general adultos mayores. Cuando se presenta como problema agudo, generalmente se debe a la ingestión de alguna droga o fármaco; en los casos crónicos, cada día hay más evidencia de su asociación con las llamadas sinucleinopatías, entre las cuales están la enfermedad de Parkinson, la demencia por cuerpos de Lewy y la atrofia multisistémica. Un caso clínico corresponde al de un adulto mayor de 72 años de edad, con enfermedad de Parkinson, que se derivó porque se había caído de la cama repetidas veces, mientras dormía por las noches; además tenía pesadillas y la esposa describía que el paciente “se revolcaba” mientras dormía. El diagnóstico se hace mediante PSG. En el tratamiento es importante tomar medidas para evitar caídas, tratar la apnea del sueño, cuando la hay, ya que se sabe que tiene alguna relación con este trastorno y considerar el uso de benzodiazepinas, que son el principal tratamiento farmacológico, aunque su uso crónico en adultos mayores de debe hacer con mucha precaución. Hay series publicadas en la literatura de pacientes con enfermedades neurodegenerativas, como la enfermedad de Parkinson, que han respondido bien a la administración de donepezil o melatonina, en vez de benzodiazepinas; aún no hay al respecto estudios clínicos aleatorios y controlados, pero son fármacos relativamente seguros. Scaglione et al (6) publicaron un trabajo acerca del trastorno conductual del sueño REM en pacientes con enfermedad de Parkinson; de 195 pacientes estudiados, un tercio cumplía con los criterios de la ICSD-R (Clasificación Internacional Revisada de los Trastornos del Sueño) relativos al trastorno conductual del sueño REM, lo que demuestra lo común que es este trastorno en la población de adultos mayores portadores de la enfermedad de Parkinson. Entre los que cumplían con los criterios, 69% había causado algún daño a sí mismos o a sus cuidadores, lo que representa la principal complicación de este trastorno.
El síndrome de fase de sueño adelantada es un problema del ciclo circadiano muy frecuente en la vejez. Un caso típico es el de una mujer de 84 años que se dormía muy temprano, alrededor de las siete de la tarde y despertaba también muy temprano, a las tres de la mañana. Se sentía descansada y bien durante el día, pero no podía participar en las actividades familiares debido a sus hábitos de sueño. Un tratamiento disponible muy eficaz es la fototerapia, ya sea con luz solar o artificial, mediante dispositivos disponibles en el mercado; la luz de las habitaciones no sirve. El objeto del tratamiento es adecuar el reloj interno al ambiente. En el síndrome de fase de sueño adelantada, la fototerapia se debe indicar durante la tarde; en cambio, en el síndrome de fase de sueño retrasada, trastorno poco común en los adultos mayores, en que los pacientes se duermen y despiertan más tarde, la fototerapia se debe aplicar durante la mañana (Fig. 3).
 Tamaño completo
Tamaño completo Figura 3. Paciente geriátrico recibiendo fototerapia en su domicilio. Cortesía de Sonia Ancoli-Israel, PhD
La demencia, en sus diversas formas, se asocia a trastornos del sueño: latencia de sueño prolongada; despertares nocturnos frecuentes; eficiencia del sueño reducida y menos tiempo de sueño total y delta. Además, puede ocurrir que los pacientes deambulen durante la noche y presenten sundowning, término que se refiere al aumento de la confusión y de los trastornos conductuales al final del día. Con el fin de aclarar las dudas acerca del mejor método para tratar estos trastornos, Singer et al (7) realizaron un estudio multicéntrico, aleatorio y controlado con placebo sobre el uso de melatonina en la enfermedad de Alzheimer. La melatonina es un fármaco seguro y hay razones teóricas para pensar que puede ser eficaz, ya que en las personas mayores la secreción nocturna de melatonina disminuye con la edad y este fenómeno es más marcado cuando hay demencia. En este estudio se tomó una muestra de 157 pacientes, de 77 años de edad promedio, con enfermedad de Alzheimer y trastornos del sueño y se los dividió en tres grupos de tratamiento: 2,5 mg/día de liberación lenta, 10 mg/día o placebo. Las mediciones objetivas del sueño no mostraron diferencias significativas entre los grupos, lo que sugiere que la melatonina no es un tratamiento eficaz, al menos en pacientes con demencia.
Finalmente, diversos elementos ambientales pueden contribuir a la aparición de problemas de sueño. En las casas de reposo para ancianos es común que se comparta la habitación con una persona ruidosa, que los cuidados de enfermería despierten a los pacientes durante la noche o muy temprano por la mañana y que los ancianos tengan escasa actividad, interacción social y exposición a la luz.
Tratamiento de los trastornos del sueño en ancianos
La educación es un aspecto clave: se debe explicar a los pacientes que es normal que se presenten cambios en los patrones de sueño con la edad y que la mejor manera de enfrentarlos es mediante una higiene del sueño adecuada y otras intervenciones no farmacológicas; sin embargo, si con esto no se logra un buen resultado se podría considerar la prescripción de un medicamento. Entre las recomendaciones no farmacológicas útiles para resolver los trastornos leves del sueño están: levantarse siempre a la misma hora; acostarse sólo cuando se tenga sueño; acortar o eliminar la siesta diurna; hacer ejercicio; ocupar la cama sólo para dormir; limitar o eliminar el alcohol antes de dormir; seguir un ritual para acostarse y levantarse de la cama si no se puede dormir.El Tai-chi, un tipo de ejercicio tradicional chino, también sería útil para el manejo de los trastornos del sueño. Li et al (8) realizaron un estudio aleatorio y controlado sobre los efectos de la práctica de Tai-chi y de ejercicios de bajo impacto en adultos mayores; encontraron que a los seis meses, el grupo que practicaba Tai-chi dormía mejor, según el índice de Pittsburg de calidad del sueño y la escala de somnolencia de Epworth y además los pacientes tenían menor latencia de sueño. Los autores no utilizaron mediciones objetivas, pero reducir las dificultades subjetivas del sueño es una de las principales metas del manejo.
Respecto a terapias cognitivo-conductuales, existen unos 20 estudios en los que se ha evaluado su efecto en adultos mayores. Se puede decir que estas terapias mejoran el sueño y son eficaces para manejar el insomnio crónico; además, se pueden combinar con fármacos. Las terapias cognitivo-conductuales se basan en reeducar a los pacientes para lograr que incorporen el concepto de que la cama es un lugar para dormir o para tener relaciones sexuales, pero no para otras actividades, como comer o ver televisión y en corregir las ideas incorrectas que las personas suelen tener sobre el acto de dormir. Otra técnica que se puede utilizar es la terapia de restricción del sueño, que consiste en limitar el tiempo que pasa la persona en la cama, comenzando con una privación de sueño relativa y aumentando progresivamente las horas de sueño. Por último, se puede usar técnicas de relajación para mejorar la calidad del sueño. Sivertsen et al (9) compararon una terapia cognitivo-conductual con la zopiclona, hipnótico que no pertenece al grupo de las benzodiazepinas, en un total de 46 adultos divididos en tres grupos: en el primero se aplicó una terapia cognitivo-conductual compuesta de higiene del sueño, restricción del sueño, control de estímulos, terapia cognitiva y técnicas de relajación; el segundo grupo recibió tratamiento con zopiclona en dosis de 7,5 mg y al tercer grupo se le proporcionó placebo; la terapia cognitivo-conductual tuvo mejores resultados en cuanto a eficiencia, tiempo total en vigilia y cantidad de sueño de ondas lentas en la PSG. En otros estudios se ha comunicado resultados similares.
En cuanto a fármacos, la FDA ha aprobado varios para el tratamiento de los trastornos del sueño. Entre ellos están las benzodiazepinas, cuya principal dificultad es su vida media, que se puede prolongar hasta 8 ó 10 horas, por lo que los pacientes se sienten somnolientos durante el día; además, todas las benzodiazepinas aumentarían el riesgo de caídas y fracturas en pacientes ancianos. Los hipnóticos no benzodiazepínicos, de los cuales en los Estados Unidos están zolpidem, zaleplon y eszopiclona, son más útiles, porque tienen una vida media corta, de modo que los pacientes no despiertan con sueño al otro día; la principal precaución que hay que tener con estos medicamentos es que se deben ingerir cuando el paciente ya se ha acostado. Lamentablemente, hay evidencia de que estos fármacos también aumentan el riesgo de caídas en los adultos mayores. Por último, ramelteon es un agonista de los receptores de melatonina cuya eficacia es muy inferior a la de los otros agentes mencionados, pero probablemente es un fármaco muy seguro.
Glass et al (10), publicaron un metaanálisis acerca de los riesgos y beneficios del uso de hipnóticos en adultos mayores con insomnio, que incorporó 24 estudios, en su mayoría controlados con placebo. El estudio concluyó que los hipnóticos mejoran la calidad del sueño, el tiempo total de sueño y el número de despertares durante la noche, pero los efectos adversos son más comunes, incluyendo episodios cognitivos adversos y efectos psicomotores como caídas, mareos y cansancio, en la mañana o durante el día. En seis de los estudios que se analizaron se comparó benzodiazepinas con hipnóticos no benzodiazepínicos y no se comprobó diferencias en cuanto a episodios cognitivos adversos ni efectos psicomotores. De acuerdo con este estudio, se necesita tratar a trece personas con hipnóticos para mejorar la calidad del sueño de un paciente, pero el número de personas que se necesita tratar para causar un episodio adverso es sólo seis.
Se sabe que los antidepresivos sedantes son útiles para el tratamiento de los trastornos del sueño, pero se deben emplear con mucha precaución, porque la literatura disponible sobre los efectos secundarios de dichos fármacos, cuando se usan en forma prolongada, es escasa; se podría considerar su uso en pacientes con depresión y dificultades para dormir, en pacientes que no toleran las benzodiazepinas o en pacientes con fibromialgia. Por otra parte, la literatura sugiere que la depresión se maneja mejor si se tratan adecuadamente los trastornos del sueño asociados. En los Estados Unidos, uno de los agentes que más se usa en estos casos es la trazodona, antidepresivo con acción sedante, que se puede utilizar por las noches en dosis bajas y cuyo principal efecto adverso es el ortostatismo; muy ocasionalmente puede provocar priapismo en los hombres. Se describe también el uso de doxepina, pero ésta tiene efectos anticolinérgicos. Por último, mirtazapina, un antidepresivo de larga duración, también se ha utilizado con el mismo fin; su inconveniente principal es que su vida media puede ser muy larga.
Existen muchos otros medicamentos para dormir que se venden sin receta médica. Muchos estadounidenses toman combinaciones de estos fármacos, entre los cuales se cuentan: los antihistamínicos sedantes, que no son recomendables por sus efectos anticolinérgicos, los que no constituyen un inconveniente en los pacientes jóvenes, pero en los adultos mayores implican mayor riesgo de complicaciones; el alcohol, que, como se ha señalado, está contraindicado, ya que altera la arquitectura normal del sueño, además de los otros efectos nocivos que tiene sobre la salud; algunas personas mejoran su sueño con dos tabletas de paracetamol y la melatonina, que como ya se dijo, tiene un efecto bastante modesto, excepto en algunos casos particulares. Por último, hay numerosos productos herbáceos de uso libre, como la valeriana, que causa sedación moderada por mecanismo desconocido, pero también se desconocen sus posibles efectos adversos, y el kava-kava, que no se recomienda por el riesgo de toxicidad hepática.

