Cursos
← vista completaPublicado el 1 de agosto de 2007 | http://doi.org/10.5867/medwave.2007.07.3328
Organización y financiamiento del trasplante hepático en Chile: ¿cómo debiera ser?
Organization and financing of liver transplantation in Chile: how should it be?
Resumen
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Avances en Gastroenterología 2006, organizado por la Sociedad Chilena de Gastroenterología durante los días 8 al 11 de agosto de 2006.
Introducción
A continuación se analizarán los siguientes aspectos relativos al trasplante hepático en Chile: organización, donantes, centros de trasplante, pacientes trasplantados, resultados, eficiencia y financiamiento del sistema.
Entre los principales hitos del trasplante hepático en Chile, cabe destacar:
- El primer trasplante se realizó en 1985, en el Hospital Militar, en un paciente que sobrevivió un par de semanas.
- En 1989 se fundó la Corporación de Trasplantes, que se ha hecho cargo del procuramiento de órganos y de los aspectos relativos a la organización de los donantes; en su fundación participaron Dr. Jorge Kaplan, Dr. Juan Hepp y varios nefrólogos y en la actualidad es una institución muy activa.
- Otro hito importante ocurrió en 1993, cuando el Dr. Edwin Buckel, en la Clínica Las Condes y el equipo de la Clínica Alemana iniciaron simultáneamente los trasplantes hepáticos, compitiendo en forma muy leal, lo que permitió alcanzar la situación actual.
- En 1995, luego de una reunión con el Ministro de Salud de ese momento, que no era médico, se le logró convencer de financiar cupos para trasplantes en el sistema público, los que se asignaron en 1996; gracias a esto, hoy existen 50 pacientes trasplantados gracias al Ministerio de Salud.
- El mismo año hubo una fuerte discusión por la Ley de Trasplante, que estuvo a punto de quedar sin el concepto de muerte encefálica, pero eso, finalmente, no ocurrió.
Aspectos legales del trasplante hepático en Chile
Chile tiene una buena ley de trasplante: la Ley 19.451 y Reglamento, modificada en 1996, ya que es adecuada para la realidad nacional; sin embargo, no contempla el financiamiento en forma explícita, a pesar de que se intentó que se incluyera este aspecto. Esta ley permite la donación en vida o después de la muerte por intermedio de la familia, pero se necesita un consentimiento para procurar los órganos; la ley define la oportunidad del consentimiento y cuándo se puede declarar muerte encefálica, para ser donante. La asignación de órganos también está regulada y se logró introducir el concepto de que los gastos que genera el procuramiento de órganos deben ser de cargo del receptor, por lo que deben asumirlos las ISAPRES y el Ministerio de Salud. Además, la ley hace referencia a la obligación de los médicos de las unidades de cuidados intensivos de informar cuando hay un donante potencial, aunque muchos médicos desconocen este aspecto; de cumplirse, el número de donantes aumentaría.La organización es un aspecto muy importante dentro del procuramiento y donación de órganos en Chile, ya que el país tiene más de 5.000 kilómetros de longitud y el procuramiento se lleva a cabo entre La Serena y Puerto Montt, entre zonas que distan entre 2000 y 3000 km. Muchas veces los equipos de trasplante deben viajar en ambulancia, hecho del que se ha hecho cargo la Corporación de Trasplante, que es una organización no gubernamental, sin fines de lucro y que, con mucho esfuerzo de médicos y enfermeras, logra mantener el procuramiento de órganos en el país. Aunque se ha hablado de tráfico de órganos en Chile, no existe realmente; en la prensa se han publicado algunos artículos sensacionalistas, que sólo han deteriorado el ambiente del trasplante en el país. El único caso que se conoce es el de un obrero portuario, a quien se habría contratado con el compromiso de donarle un riñón en vida a un colega y conocido de él, situación que podría corresponder a una suerte de tráfico de órganos, pero no hay más que eso.
Antecedentes epidemiológicos
Chile tiene una tasa de donantes de entre 8 y 9 por millón de habitantes, que es buena dentro de América Latina, sobre todo si se compara con las tasas por millón de habitantes de Uruguay (16), Argentina (11) y Brasil (6,6). El promedio de América Latina es de 5, mientras que el de Eurotrasplante, organización europea que no abarca a todos los países, es de 15 por millón de habitantes. El récord lo tiene España, con 35 donantes por millón de habitantes, que corresponde a la meta deseada (Fig. 1).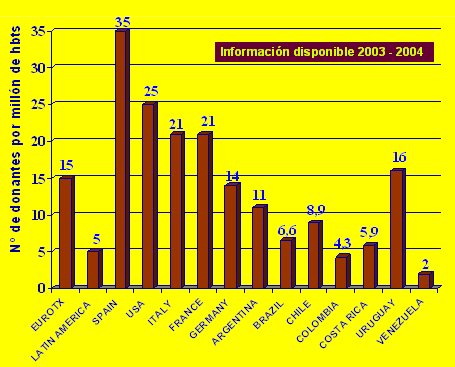 Tamaño completo
Tamaño completo Figura 1. Donantes cadáver por millón de habitantes en distintos países
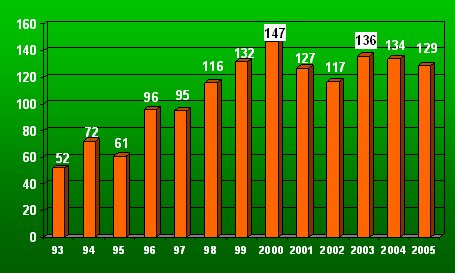
En Chile, gracias a la actividad de la Corporación de Trasplantes los donantes aumentaron notablemente entre 1993 y 2000, alcanzando un máximo de 147 donantes cadáveres efectivos dentro de un grupo cercano a los 300 donantes detectados, lo que en gran medida se logró gracias al esfuerzo de un grupo de trasplantólogos (Fig. 2).
 Tamaño completo
Tamaño completo Figura 2. Donantes de órganos en Chile, 1993-2005.
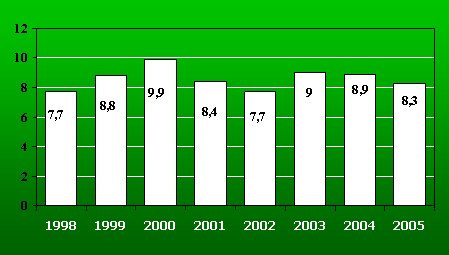
Sin embargo, en los últimos seis años se produjo un estancamiento y se observó un descenso preocupante de la tasa de donaciones, que bajó de 9,9 por millón, en 2000, a 8,3 por millón de habitantes en el año 2005 (Fig. 3).
 Tamaño completo
Tamaño completo Figura 3. Evolución de la tasa de donantes efectivos por millón de habitantes en Chile entre 1998 y 2005
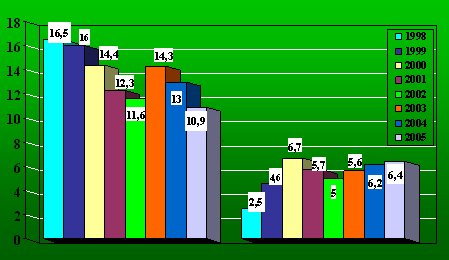
La distribución de órganos refleja un problema de organización del sistema. La donación en la Región Metropolitana, con una población de 5 millones de habitantes, se asemeja a la de un país semidesarrollado, con tasas de entre 10 y 16 donantes por millón de habitantes, pero con un descenso desde 1998 hasta el año 2005. En regiones ha habido un discreto crecimiento y hay trabajos pendientes en los hospitales que tienen UCI, en el sentido de lograr que haya coordinadores y educación de trasplante, con el fin de recuperar lo que se había logrado hasta el año 2000 (Fig. 4).
 Tamaño completo
Tamaño completo Figura 4. Evolución de la tasa donantes efectivos por millón de habitantes en Santiago y regiones entre 1998 y 2005
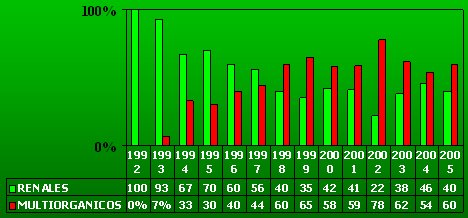
A comienzos de la década de 1990 sólo se efectuaban trasplantes renales, de modo que en los primeros trasplantes hepáticos hubo que negociar con los nefrólogos para obtener los hígados; en 1998, 60% de los donantes ya eran multiorgánicos y 40% donaban sólo un riñón, un hecho muy curioso: algunas personas incluso donan sólo el riñón izquierdo o sólo el hígado, y nada más (Fig. 5). Es importante desarrollar el concepto de que la donación de órganos ayuda a la sociedad y que se debe donar todo lo que sea posible.
 Tamaño completo
Tamaño completo Figura 5. Relación entre donantes multiorgánicos y donantes renales en Chile, entre 1992 y 2005
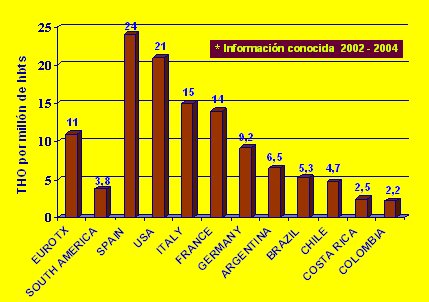
La tasa de trasplante hepático en Chile es de 4,5 a 4,7 por millón de habitantes. Comparado con América Latina Chile está en una buena posición, después de Argentina (6,5) y Brasil (5,3), cuando el promedio de América del Sur es de 3,8 trasplantes por millón de habitantes. En algunos países vecinos casi no se efectúa trasplante hepático y las tasas son menores de 1 por millón de habitantes. En cambio, Eurotrasplante duplica la tasa de Chile, con 11 por millón de habitantes y España supera a Chile cuatro o cinco veces, con una cifra entre 20 a 25 trasplantes por millón de habitantes, que es la meta que se debería alcanzar (Fig. 6).
 Tamaño completo
Tamaño completo Figura 6. Tasa de trasplantes hepáticos por millón de habitantes y por año en distintos países, entre 2002 y 2004.
La frecuencia de los trasplantes de hígado también ha ido en aumento desde que se efectuó el primero, en 1985, despegando en 1993 hasta llegar a 75 trasplantes, en 2004. El número total realizado hasta junio de 2006 es de 45 trasplantes y la tendencia indica que se debería alcanzar los 80 ó 90 durante 2006 (Fig. 7).
 Tamaño completo
Tamaño completo Figura 7. Frecuencia de donantes hepáticos en Chile, con donante cadáver y vivo, entre 1985 y junio 2006
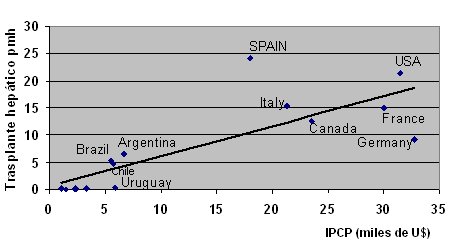
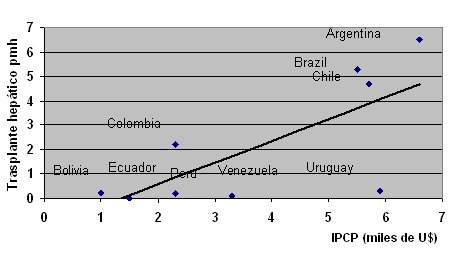
Se sabe que el trasplante hepático tiene una fuerte relación con la riqueza de los países. Si se grafica el ingreso per capita versus la tasa de trasplantes hepáticos, en los países con ingresos de 15.000 dólares per capita las tasas de trasplante son mucho más altas que en los países más pobres (Fig. 8). Esto también es válido para los países sudamericanos, con la excepción de Uruguay (Fig. 9).
 Tamaño completo
Tamaño completo Figura 8. Trasplante hepático según ingreso per capita (PCP) en el mundo (The Heritage Foundation)
 Tamaño completo
Tamaño completo Figura 9. Trasplante hepático según ingreso per capita (PCP) en sudamérica.
Financiamiento del trasplante hepático en Chile
El costo de un trasplante varía entre 12 y 100 millones de pesos, que es el valor más elevado hasta la fecha, con una media de 21 millones de pesos, es decir, alrededor de $30.000 dólares, mucho menos que los costos en el Hemisferio Norte. El costo del trasplante hepático no radica en la hotelería, sino en los gastos en farmacia, materiales clínicos, uso de banco de sangre y laboratorio; por lo tanto, los costos de los hospitales públicos deben ser más bajos que los de las instituciones privadas o universitarias, pero no muy diferentes.FONASA aporta 19 millones de pesos por cada trasplante que se realiza, pero obliga a entregar los fármacos al paciente durante un año, con un costo de 7 millones de pesos y a realizar todos los exámenes de laboratorio y controles de los pacientes. El aporte de FONASA se entrega a los hospitales públicos, privados y clínicas privadas. Las ISAPRES tienen una cobertura de acuerdo a cada programa y entregan los fármacos por dos años. El programa de trasplante hepático de FONASA está disponible desde 1996 y los cupos subieron de 35 a 50, lo que cubre un año de atención, con un gasto de alrededor de 30 a 35 millones de pesos. Esto está absolutamente subsidiado para toda institución pública o privada que haga trasplantes; esto significa que las clínicas privadas y los hospitales universitarios asumen un costo por cada paciente que trasplantan.
En cuanto al gasto en medicamentos, en Chile se gasta alrededor de 4.000 millones de pesos en medicamentos inmunosupresores; si el número de trasplantes continúa aumentando al mismo ritmo, el costo en drogas inmunosupresoras aumentará a 7.000 millones de pesos (Fig. 10).
 Tamaño completo
Tamaño completo Figura 10. Estimación de gastos en inmunosupresión según registro de importaciones (Market Trends Basis 2004). Informe Anual de Procuramiento y Trasplante de Órganos 2004, Sociedad Chilena de Trasplante
En el caso del trasplante hepático se debiera llegar a 450 trasplantes por año, pero hay una lista de espera de 220 pacientes, con un tiempo de espera de 18 a 22 meses y una mortalidad en la lista de espera de 1 de cada 3 ó 4 pacientes (29%). Siete centros realizan este tipo de trasplante: Clínica Alemana, Clínica Las Condes, Hospital Clínico de la Universidad Católica, Hospital Calvo Mackenna, Hospital Clínico de la Universidad de Chile, Clínica Dávila y Hospital del Salvador. En 2005 se realizaron 67 trasplantes, con una tasa de 4,5 trasplantes hepáticos por millón de habitantes y una supervivencia que varía entre 71% y 95%. Uno de los grupos de trabajo en trasplante hepático está evaluando todos estos antecedentes y hará una propuesta al Ministerio de Salud.
A pesar de los avances mencionados, aún subsisten en Chile numerosas carencias: faltan hepatólogos y cirujanos dedicados al trasplante, tanto en los centros de trasplante como en regiones; falta información de la calidad y eficiencia de los centros; falta realizar mayor número de trabajos cooperativos; faltan centros pediátricos acreditados, incluso el Hospital Calvo Mackenna presenta restricciones que aplicó el Ministerio; falta soporte para el paciente trasplantado y se debe aumentar la disponibilidad de drogas eficientes.
En cuanto a organización y aseguradores, el trasplante hepático no se encuentra en el AUGE-GES, las ISAPRES no asumen su responsabilidad y el Ministerio de Salud ha generado algunos problemas en los últimos dos años, porque la red de derivación adquirió una estructura muy centralizada, que ha complicado a los grupos de trasplante y generado desconcierto entre ellos. Antes había muy buena relación entre los centros, que derivaban de acuerdo a la eficiencia y contactos entre ellos, mientras que ahora todo se canaliza mediante un sistema rígido que produce más complicaciones que beneficios. Las urgencias se centralizan en un solo hospital, el Hospital del Salvador, que está saturado de pacientes urgentes, no tiene cupos y la gestión administrativa es compleja. Falta apoyo al procuramiento y hay preocupación por lograr que se mantenga la integración entre lo público y lo privado, que permite que el segundo ayude a subsidiar los trasplantes. Finalmente, falta establecer el manejo posterior al trasplante y el financiamiento.
Los grupos nacionales dedicados a trasplante hepático acaban de finalizar la revisión de las guías clínicas sobre Indicaciones y Contraindicaciones de Trasplante Hepático en Chile, generando un documento de consenso que se debería publicar en el corto plazo.
Futuro del trasplante hepático en Chile
En el futuro inmediato, si los hepatólogos no logran prevenir las enfermedades hepáticas, en año 2010 se debieran trasplantar 180 pacientes, con 7% de donantes vivos. Esto significa que se deben detectar 360 potenciales donantes y realizar 270 trasplantes efectivos con 165 hígados de cadáver y usar donantes marginales. Para ello se necesita: una buena organización del procuramiento; la presencia de coordinadores de trasplante en la gran mayoría de los centros; financiamiento para procurar y hacer educación; acceso equitativo de los pacientes, ojalá a través del GES, con una red flexible en los hospitales públicos que permita una adecuada relación entre los centros, los médicos y los pacientes, con integración público- privada.En Chile, para cubrir las necesidades de trasplante hepático debe haber nueve centros dedicados a esta actividad, seis de ellos ubicados en Santiago, uno en el norte, uno en el sur y uno en la V Región, con una meta de 20 trasplantes anuales en cada centro, cifra difícil de lograr, ya que el trasplante genera otras necesidades, como demanda de camas de UCI, banco de sangre, etc; de hecho, en la Clínica Alemana el récord es de 23 trasplantes en un año. Los centros de trasplante deben pasar por procesos de acreditación y evaluación de la calidad y los resultados y deben contar con registros adecuados del número de trasplantes. En la Clínica Alemana se ha trasplantado a alrededor de 140 pacientes y la tasa de supervivencia es de 95% a un año y de 88% a los cinco años. Estos resultados están al alcance de cualquier grupo que tenga la experiencia y realice más de un trasplante al mes.
Con respecto a la lista de espera y asignación de órganos, la mortalidad debe ser menor de 7% y los trasplantes se deben asignar a los más enfermos, lo que exige modificar los criterios de acceso y determinar qué puntaje es el más idóneo: MELD o PELD.
En cuanto al financiamiento, hace falta más dinero para realizar trasplantes, pues el costo no baja de los U$ 70.000 al año, considerando los gastos asociados a manejo de complicaciones, inmunosupresión y exámenes, sistema de procuramiento y desarrollo de investigación clínica.
El déficit de donantes se debe enfrentar mejorando la organización del procuramiento, educando a la población y al equipo salud, aumentando los recursos económicos, utilizando más tipos de donantes (marginales, split liver, NHBD, donante vivo pediátrico y adulto) y reduciendo la mortalidad de la lista espera.

