Cursos
← vista completaPublicado el 1 de marzo de 2005 | http://doi.org/10.5867/medwave.2005.02.3365
Diabetes mellitus tipo 1: aspectos genéticos
Diabetes mellitus type 1: genetic aspects
Resumen
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso de Genética, organizado por el Instituto de Ciencias Biomédicas de la Universidad de Chile entre los meses de marzo y julio de 2004.
Edición Científica: Prof. Laura Walker Bozzo, Profesora Encargada de Curso; Prof. Luisa Herrera Cisterna, Coordinadora de Curso.
Introducción
La diabetes mellitus (DM) es una enfermedad crónica, de diferentes etiologías, que se caracteriza por hiperglicemia, la que resulta de un déficit en la secreción y/o acción de la insulina. La hiperglicemia crónica condiciona, a largo plazo, el desarrollo de nefropatía, retinopatía, neuropatía y complicaciones cardiovasculares, lo que determina alta morbilidad y mortalidad de los pacientes diabéticos respecto a la población general.
Las DM se clasifican, principalmente, en DM tipo 1 (antes diabetes mellitus insulino-dependiente o DMID), DM tipo 2 y otras.
Diabetes tipo 1
La DM tipo 1 se caracteriza por destrucción autoinmune de las células beta de los islotes pancreáticos, la que se traduce en un déficit absoluto de insulina y dependencia vital de insulina exógena. El carácter de autoinmunidad de esta enfermedad se determina por la presencia de anticuerpos anti-islotes (ICA), antiGAD y anti-insulina. Un 10% de los casos son idiopáticos.
El inicio de la sintomatología acostumbra a ser brusco, con síntomas cardinales atribuibles a hiperglicemia mantenida por días o semanas de evolución, tales como: poliuria, polidipsia, polifagia e hiperorexia, astenia y pérdida progresiva de peso. En niños, la diabetes puede también manifestarse mediante una enuresis secundaria. Cabe también señalar que frecuentemente la enfermedad debuta como una cetoacidosis diabética. Los pacientes con DM tipo 1 suelen ser delgados o tener un peso normal.
El tratamiento con insulina es necesario desde el diagnóstico mismo de la enfermedad.
La DM tipo 1 se observa principalmente en niños, adolescentes y adultos jóvenes, generalmente menores de 30 años, aunque también puede aparecer en individuos de edades más avanzadas. Las tasas de prevalencia son muy bajas en los primeros años de vida, aumentan progresivamente hasta alcanzar un máximo entre los 11 y 14 años y luego descienden en forma abrupta alrededor de los 18 a 20 años, llegando a valores mínimos después de los 25 años (1).
Bases genéticas
Los factores genéticos por sí solos no son causa suficiente para la aparición de DM tipo1, ya que la tasa de concordancia observada entre gemelos monocigóticos para esta enfermedad es de, aproximadamente, 40%. Sin embargo, existe evidencia fuerte que apoya la participación de factores genéticos en la DM tipo 1: la tasa de concordancia entre gemelos monocigóticos es muy superior a la que presentan los gemelos dicigóticos, y el riesgo para los hermanos de un probando afectado es relativamente alto, aproximadamente de 6%.
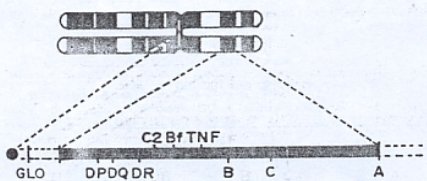
En la determinación genética de la DM tipo 1 participan numerosos genes. El principal grupo de genes que predisponen a esta enfermedad se localiza en el cromosoma 6 humano, específicamente en 6p21. Esta región cromosómica contiene un gran “cluster” o agrupación de genes llamado Complejo Mayor de Histocompatibilidad (MHC) (véase Figura 1).
 Tamaño completo
Tamaño completo Figura 1. Representación esquemática del complejo mayor de histocompatibilidad (MHC) en el cromosoma 6 humano. Los loci están muy cercanos en la misma región del cromosoma. C2 y Bf son sitios relacionados con el complemento y TNF es el gen codificante para el factor de necrosis tumoral (4).
Dos de las tres clases de genes agrupados en MHC, los genes de clase I y de clase II, son genes que codifican para antígenos de leucocitos humanos (genes HLA). Estos antígenos constituyen proteínas de la membrana celular de los leucocitos y juegan un papel crítico en la inmuno- competencia y en el rechazo o aceptación de los transplantes, ya que normalmente tienen un papel importante en el inicio de la respuesta inmune (2).
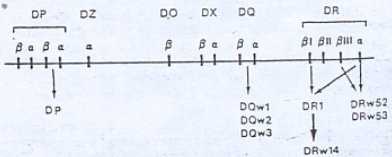
El locus clase II es extraordinariamente polimórfico y está compuesto por varias subregiones formadas por loci específicos que codifican para distintos antígenos de superficie celular, tales como: HLA-A, HLA-B, HLA-C, HLA-DP, HLA-DQ, HLA-DR y otras proteínas que aunque no son antígenos de superficie celular, están involucradas en la respuesta inmune (véase Figura 2).
 Tamaño completo
Tamaño completo Figura 2. Mapa genético del loci clase II de la región HLA-D del brazo corto del cromosoma 6 humano. Estos genes codifican para antígenos de superficie celular de leucocitos humanos (4).
La diabetes mellitus tipo 1 se ha asociado principalmente con variantes alélicas de HLA-DR (HLA-DR3 y HLA-DR4) (5). Que el locus MHC (Complejo Mayor de Histocompatibilidad) es un factor genético de gran importancia en la DM 1 se mostró por primera vez en un estudio de asociación que reveló que alrededor de 95 % de todos los pacientes con DM 1 eran heterocigotos para HLA-DR3 o HLA-DR4 y que los heterocigotos DR3/DR4 eran particularmente susceptibles a este tipo de diabetes. Esta es una de las asociaciones más fuertes conocidas entre MHC y enfermedades. La mayoría de los diabéticos de tipo 1 tienen el haplotipo HLA-DR3, HLA-DR4, o ambos.
La asociación más estrecha con la DM tipo 1 se da con los haplotipos DQA1*0301, DQB1*0302, DQA1*501 y DQB1*0201 (2). La susceptibilidad a la DM tipo 1 está asociada a estos alelos DQ ligados que a menudo se encuentran en desequilibrio de ligamiento con DR. Se ha demostrado que las cadenas DQ beta de los afectados tienen valina, alanina o serina en la posición 57, cerca de la hendidura de unión al péptido, en contraposición al ácido aspártico normalmente presente.
La presencia del Asp57 conferiría resistencia a la enfermedad y su ausencia, susceptibilidad. Sin embargo existen excepciones a esta asociación, lo que indica que los aminoácidos distintos a Asp57 en la posición 57 de la cadena beta cumplen un papel importante, pero no exclusivo en la susceptibilidad a la DM tipo 1 (3).
El modo de herencia de la DM tipo 1 es desconocido. Se han sugerido diversas hipótesis, como la de herencia dominante, pero se descarta por la rareza de la DM tipo 1 en parientes, hijos y descendientes. También se ha planteado la posibilidad de herencia recesiva, pero esta alternativa se invalida, porque en los homocigotos para los alelos DR3 o DR4, la susceptibilidad para la enfermedad no se encuentra aumentada. La observación de que la heterocigosis DR3/DR4 aumenta el riesgo para la diabetes, en comparación con la que presentan los homocigotos de otros alelos de alto riesgo, sugiere un modo de herencia poligénico.
El haplotipo MHC diabetogénico es necesario para la susceptibilidad a la DM tipo 1, pero debe ser influenciado positiva o negativamente por genes no ligados a MHC, como el gen ubicado cercanamente a la secuencia de DNA repetido minisatélite, en la región promotora del gen de la insulina (cromosoma 11p15); un gen en el cromosoma 11q y otro en el cromosoma 6q (4). También existen genes que parecen conferir protección contra el desarrollo de la enfermedad. Por ejemplo, el haplotipo DQA1*0102, DQB1*0602 está presente en el 20% de la población de Estados Unidos, pero es extremadamente raro en individuos con DM tipo 1 (< 1%) (2). Esto nos indica que existen varios genes interactuando para determinar el fenotipo DM tipo 1, por lo que esta enfermedad presenta heterogeneidad genética.
Finalmente, a pesar del elevado riesgo relativo de DM tipo 1 en los sujetos con determinados alelos HLA clase II, ésta no se desarrolla en la mayoría de las personas que heredan estos alelos (3) lo que sugiere que además influyen factores ambientales en el desarrollo de la enfermedad (4). La naturaleza de estos factores ambientales es hasta ahora totalmente desconocida (5).
Patogénesis
La DM tipo 1 se desarrolla como resultado de la sinergia de factores genéticos, ambientales (véase Tabla I) e inmunológicos, cuyo efecto final es la destrucción de las células beta-pancreáticas.
 Tamaño completo
Tamaño completo Tabla I. Posibles estímulos ambientales desencadenantes de DM tipo 1.
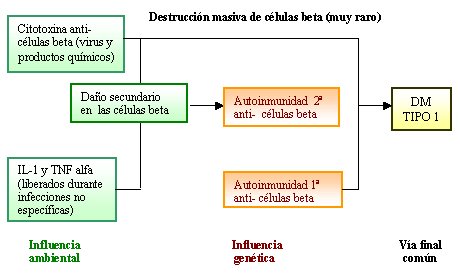
Los individuos con predisposición genética tienen una masa normal de células beta al momento del nacimiento y comienzan a perderlas por una destrucción autoinmune que se produce a lo largo de meses y años. Se cree que este proceso inmunológico se desencadena por un estímulo infeccioso o ambiental y que es mantenido por una molécula específica de las células beta (véase Figura 3).
 Tamaño completo
Tamaño completo Figura 3. Esquema que ilustra las interacciones entre el componente ambiente y el genético en la patogénesis de la DM Tipo 1 (4).
Marcadores inmunológicos aparecen después del desencadenamiento del proceso y antes de la aparición de las manifestaciones clínicas. Luego se produce una declinación de la masa de las células beta y una alteración de la secreción de insulina, aunque se mantiene una tolerancia normal a la glucosa. La velocidad de destrucción de las células beta varía según los individuos.
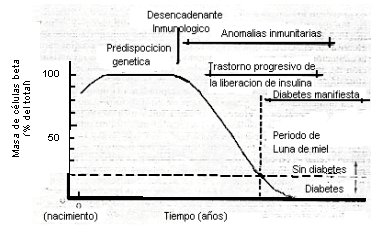
Las características clínicas no se hacen evidentes hasta que se ha destruido aproximadamente el 80% de las células beta. En ese momento, las células residuales no son suficientes para mantener la tolerancia a la glucosa. Después de la aparición inicial de la diabetes, puede haber una fase llamada de “luna de miel”, en la que se controla la glicemia con dosis bajas de insulina que son producidas por las células residuales. Esta fase desaparece cuando se destruyen las células beta restantes y el déficit de insulina es completo (véase Figura 4) (2).
 Tamaño completo
Tamaño completo Figura 4. Modelo temporal del desarrollo de la DM tipo 1 (2).
Incidencia y manejo
Se estima que entre 10 y 15% del total de diabéticos del mundo occidental, presenta DM tipo 1. Las tasas de prevalencia de DM tipo 1 varían entre las distintas poblaciones:
- Finlandia presenta una prevalencia de 275 por cada 100.000 individuos (0,275 %) y una incidencia del 0,384%.
- Este país, junto a Estados Unidos, Suecia y Noruega registran las tasas de prevalencia más altas del mundo.
- Por el contrario, Japón y China presentan las tasas más bajas, 0,007% y 0,009%, respectivamente.
- Chile ocupa un lugar intermedio entre los países anteriormente nombrados, presentando una tasa de 0,024%.
- Esto es semejante a lo registrado en Francia (0,03%) y mayor que la de Cuba (0,014%) (1).
Entre 90% y 95% de los sujetos de raza blanca con DM tipo 1 tienen el haplotipo HLA-DR3, HLA-DR4 o ambos, en cambio, sólo 40% de los sujetos sanos tienen esos haplotipos. Por otra parte, 40% a 50% de los pacientes con DM tipo 1 son heterocigotos DR3/DR4, en cambio sólo 5% de los sujetos sanos son heterocigotos DR3/DR4 (3).
El riesgo de heredar DM tipo 1 es muy inferior al 100%. Así, la agregación familiar de la DM tipo 1 no es común y la tasa de concordancia en gemelos monocigóticos es de un 50% o menos. Estudios familiares han revelado que sólo un 1,3% de los padres presentan un riesgo elevado de transmitir la DM tipo 1 a sus descendientes. Estos estudios también han mostrado que 4,2% de las hermandades tienen mayor riesgo de susceptibilidad, en contraposición al 1,9% observado en los descendientes (4).
En el consejo genético se debe considerar que el riesgo de recurrencia es mucho mayor para parientes de primer grado de miembros afectados de la familia que para familiares más distantes. El riesgo se incrementa por la presencia de más de un familiar afectado, por la aparición de una forma grave del trastorno o de una persona afectada que tenía pocas probabilidades de sufrir el trastorno y también por consaguinidad en la familia.
De la asociación de DR3 y DR4 en la DM tipo 1 derivan los porcentajes de riesgo, señalados en la Tabla II, para familiares de pacientes índice (5).
 Tamaño completo
Tamaño completo Tabla II. Riesgo para familiares de pacientes índice en relación con el hecho de que el enfermo y su hermano compartan dos, uno o ningún haplotipo parental.

