Cursos
← vista completaPublicado el 1 de octubre de 2005 | http://doi.org/10.5867/medwave.2005.09.3392
Farmacología del adulto mayor críticamente enfermo
Pharmacology of the critically ill older adult
Resumen
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Avances en Cuidado Crítico en Geriatría , organizado por la Sección de Geriatría del Hospital Clínico Universidad de Chile durante los días 27 y 28 de marzo de 2005.
Director del Curso: Dr. David Nowogrodski R.
Coordinador del Curso: Dr. Domingo Castillo S.
Prescripción en geriatría
Cuando se indica un tratamiento en un adulto mayor, se debe efectuar previamente una valoración multidimensional y considerar además que la respuesta a los fármacos es diferente en este grupo etario en comparación con la del adulto joven. Algunos factores a considerar se enumeran a continuación:
- función alterada de los distintos órganos: se destaca que todo el cuerpo no envejece al mismo tiempo ni en igual magnitud.
- farmacocinética y farmacodinámica del medicamento;
- composición corporal;
- elementos sociológicos, como la capacidad de adquirir un medicamento y la capacidad de entender la prescripción y la pauta;
- adhesión, relacionada con el factor cognitivo;
- polifarmacia,
- reacción adversa a medicamentos, que es un problema mayor, incluso para las unidades de cuidado intensivo. Se dice que las reacciones adversas a medicamentos son uno de los predictores más importantes de rehospitalización en la unidad de cuidados intensivos;
- manejo poliespecialístico: se ve particularmente en sistemas muy dadivosos; cada especialista ve sólo su campo; se generan interacciones entre medicamentos, desorden y dificultad en el manejo de pacientes que son especialmente frágiles.
El efecto farmacológico es poco predecible; la modificación de las dosis es a menudo necesaria y grandes geriatras han recomendado iniciar con la mitad de las dosis y titular el efecto. Hay mayor susceptibilidad a los efectos tóxicos, especialmente sobre el SNC. Se debe considerar que el cuerpo necesita más dosis de un medicamento en cierto momento y menos dosis en otro. La cronobiología y la cronoterapia son importantes argumentos en la especialidad y deben serlo también en endocrinología y medicina interna. De hecho, se está haciendo asociaciones de medicamentos, lo que igual es polifarmacia, pero lo importante es evaluar su cronoterapia. Por ejemplo, en la noche aumenta el riesgo de accidentes vasculares encefálicos o infartos agudos de miocardio y, en la mañana, las crisis asmáticas y la EPOC.
Los adultos mayores constituyen más de 10% de la población, pero consumen más de 30% de todas las prescripciones; en promedio, el anciano en comunidad consume más de 4 fármacos y el institucionalizado generalmente consume más de 5 medicamentos. En general, es el cuarto el que causa las interacciones farmacológicas. Se debe considerar los medicamentos como potenciales causantes de cualquier síntoma.
Las reacciones adversas a medicamentos (RAM) son uno de los grandes problemas geriátricos y pueden causar confusión y delirio, marcadores ominosos de morbimortalidad y de pérdida de función, tanto en medicina crítica como en cualquier sala de medicina donde haya un paciente anciano. La depresión, las caídas y la incontinencia también son RAM, aunque la más importante es la pérdida de la autonomía; ésta no sólo implica mayor morbimortalidad sino que también tiene relación con los años libres de discapacidad, que es el índice de salud más importante de los países en desarrollo y es el marcador que debemos utilizar.
La interacción entre medicamentos es un problema subestimado por gran parte de los prescriptores. Hoy debemos seguir los modelos de países como Canadá, donde al interior del hospital, los farmacéuticos clínicos envían una nota al médico explicándole cuando corresponde, que esa prescripción podría causar algún problema en el paciente anciano y le solicitan que confirme la indicación. Con esta práctica han disminuido mucho las prescripciones de fármacos que causan reacciones adversas en el adulto mayor hospitalizado.
Características del adulto mayor que se hospitaliza en unidades complejas
La pérdida de la autonomía en las actividades de la vida diaria es una de las características que da el envejecimiento di per se y nuestro objetivo funcional último es recuperar la capacidad para realizarlas. Las principales actividades son la transferencia, caminar, ir al baño, asearse y comer; de ellas la función de transferencia es la que más se pierde en los adultos mayores de más de 85 años y la función de comer es la que menos se pierde.
El envejecimiento del sistema nervioso autónomo, muy importante para los anestesistas, especialmente en relación con el sistema cardiovascular, la presión arterial y la temperatura, es un fenómeno que, al prescribir medicamentos, no se considera como riesgo de reacciones adversas. El estímulo que parte del seno carotídeo, llega al núcleo dorsal del vago y la consiguiente elaboración de la respuesta que irá al corazón para causar bradicardia o taquicardia, según cómo estén las condiciones de volumen. Se trata de un circuito muy complejo y pueden activarlo muchos estímulos, entre ellos no sólo el estiramiento del barorreceptor carotídeo sino también estímulos químicos y volumétricos. Éstos también ocupan las mismas vías y se alteran con el envejecimiento natural.
Todo lo anterior explica que los ancianos sean inestables, desde el punto de vista hemodinámico; puede haber disautonomía del sistema cardiovascular, con predominio del sistema simpático sobre el parasimpático, siendo más frecuente la taquicardia en reposo en el anciano. La variabilidad normal que debe haber entre cada latido, es decir, la variabilidad RR, que depende del tono parasimpático, está alterada. Como la frecuencia cardíaca está relacionada matemáticamente con la presión arterial, la presión arterial es más inestable; en el adulto mayor, este hecho es muy importante desde el punto de vista farmacológico.
El control térmico también está relacionado con las fibras parasimpáticas; hay estímulos mecánicos que causan la respuesta sudomotora; la respuesta axonal, en la que se presenta un eritema después de tocar la piel, reacción bien conocida por los dermatólogos. La respuesta sudomotora es una respuesta local, que revela el estado de las vías de la regulación térmica; de hecho, una forma de estudiar las vías neuroautonómicas consiste en determinar la indemnidad del reflejo sudomotor. En condiciones de frío, el shunt arteriovenoso de la circulación dérmica se cierra y en condiciones de calor se abre, permitiendo que haya convección de calor y pérdida de temperatura. Muchos psicofármacos, quizás 80% de los que se utilizan a diario, alteran este circuito y el shunt arteriovenoso que dice relación con la regulación de la temperatura.
El concepto de reserva funcional también es importante en el anciano En el adulto mayor es fundamental mantener la capacidad funcional y efectuar la rehabilitación funcional necesaria para no caer bajo el umbral de discapacidad. Esa rehabilitación se puede hacer con hospitalización, de ahí el cambio del concepto de la enfermería y kinesiología geriátricas. Cada paciente geriátrico hospitalizado necesita, para su atención, más personal capacitado, lo que no cuesta mucho más, porque en Chile el costo de la mano de obra especializada e intelectual es bajo en los hospitales y, en cambio, el efecto sobre el enfermo es muy potente.
Los médicos matemáticos han construido curvas de descenso de los parámetros siguientes: conducción nerviosa, tasa metabólica basal, filtración glomerular, capacidad vital forzada, flujo plasmático renal, clearance de creatinina, capacidad respiratoria máxima, etc., con las que se demuestra que hay una involución; lo dicho no significa que el anciano esté enfermo sino que tiene menor reserva funcional. Una característica del envejecimiento natural es que los sistemas declinan en cascada; por eso, cuando un órgano deja de funcionar empiezan a declinar otros órganos conectados al primero por medio de estímulos paracrinos, endocrinos y autocrinos que es imposible cortar. Esta declinación en cascada puede llegar a un punto que es imposible recuperar y da origen a la fragilidad, que es un estado de descenso de la reserva fisiológica.
El anciano frágil también tiene derecho a hospitalización y a recibir medicina intensiva, aunque sin caer en el encarnizamiento terapéutico. La fragilidad es el fruto de los procesos agudos y crónicos que afectan al paciente y que se suman al efecto del envejecimiento biológico, a abusos debidos a su estilo de vida y a algunos desusos, como la inactividad o el reposo en cama. La fragilidad también se comprende desde el envejecimiento con los cambios en el eje hipotálamo-hipófisisis-suprarrenal que ocasionan el denominado envejecimiento endocrino, por el compromiso de la inmunidad, etc. Somáticamente se expresa por la sarcopenia y pérdida de fuerza en la prehensión manual o en la uni o bipedestación. Lo anterior se puede evaluar también si se pide al paciente que se levante de la silla, camine seis metros y vuelva: si se demora más de 15 segundos, su vitalidad está disminuida.
La comorbilidad se mide con el índice de Greenfield o el de Charlson. En el primero se asigna un puntaje de 0 a 4, que es el IDS (Index of Disease Severity), a cada patología que tenga impacto funcional o sobre la homeostasis: 0 es sin patología; 1 enfermedad asintomática; 2 enfermedad sintomática controlada por el tratamiento; 3, lo mismo, no controlada; y 4, empeoramiento progresivo de la enfermedad. El grado de comorbilidad es 1 si todos los IDS son menores de 3; grado 2 si sólo hay un IDS entre 3 o más; y grado 3, si hay dos o más IDS entre 3 o más.
El grado de comorbilidad va a afectar las medidas terapéuticas en caso de una enfermedad aguda en el anciano frágil, junto con todos los demás factores (Figura 1) como la sarcopenia, la disfunción del endotelio, la inmunosenescencia, la disfunción neuroendocrina y la inflamación de bajo grado.
Las reacciones adversas a medicamentos, gracias a las alteraciones farmacodinámicas y cinéticas propias de esta edad, pueden aparecer fácilmente en este entorno como invitadas de honor.
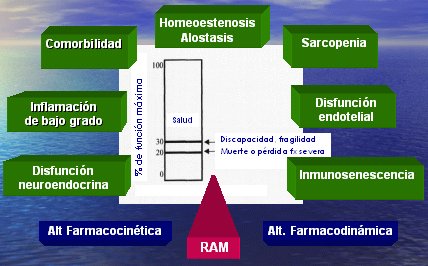 Tamaño completo
Tamaño completo Figura 1. Enfermedad aguda en el anciano frágil. Factores que favorecen la aparición de reacciones adversas a medicamentos.
Factores relacionados con la farmacoterapia
La absorción está comprometida debido a los siguientes cambios:
- el vaciamiento gástrico disminuye con los años, como se ha comprobado con la administración de D-xilosa, hidrato de carbono complejo que se utiliza en estudios pancreáticos;
- aumenta el pH gástrico;
- disminuye el flujo esplácnico;
- disminuye la motilidad intestinal, por lo que el fármaco pasa más tiempo en el tubo digestivo y podría determinar problemas con los fármacos muy erosivos o los que producen daño de la mucosa.
La distribución también se altera y lo más importante es la fracción de fármaco libre, pues algunos fármacos se ligan a albúmina y otros, a alfaglicoproteínas, pero el fármaco libre es el que tiene efecto sobre los receptores y de eso depende que el efecto sea brusco o que dure varios días, o que se prolongue la vida media del medicamento; lo último, en general, no es deseable, porque lo que se quiere lograr es una respuesta farmacológica rápida y precisa. Los cambios en la distribución se deben a los siguientes factores:
- disminución de la masa grasa corporal, tanto en mujeres como en hombres, aunque las mujeres parten con más grasa basal;
- disminución del agua total;
- disminución de la albúmina; y
- aumento de la alfa1 glicoproteína ácida.
El metabolismo sufre cambios bien conocidos:
- la masa del hígado se reduce en 24% y 18% en hombres y mujeres, respectivamente;
- el flujo sanguíneo hepático se reduce en 35% a 40%;
- la formación de sales biliares se reduce en 50%, lo que habla de la función del microtúbulo hepático;
- disminuye el metabolismo fase 1; la fase 2 no cambia.
La depuración hepática de los fármacos de extracción elevada se relaciona con el flujo hepático, que determina la capacidad de extracción del medicamento desde el volumen sanguíneo hacia el hígado, pero el problema mayor no es sólo con los fármacos de extracción rápida, por un problema de flujo, como el nifedipino, el verapamilo, etc., sino también con los de extracción baja, que dependerán de la masa enzimática, en especial del funcionamiento del citocromo p450, el sistema microsomal oxidante que puede ser inducido o alterado por medicamentos, lo que va a afectar la metabolización de otros fármacos. Hoy existen bases de datos inteligentes, donde se puede consultar si un fármaco interactúa con el citocromo.
La fase 1 del metabolismo corresponde a la oxidación en el sistema reticular (en el RER), mediante el sistema microsomal, con reducción, hidrólisis y demetilación. Aquí influyen muchos factores además del envejecimiento, como el tipo de acetilador, el polimorfismo citocrómico, el estado nutritivo, el tabaquismo, etc. Los polimorfismos genéticos de los subsistemas microsomales pueden determinar que alguien se muera por una dosis de un fármaco de uso habitual. La fase 2 del metabolismo o citosólica, que agrega grupos polares a las moléculas, se altera muy poco. Por todo lo anterior, en una revisión se concluyó la relevancia del cuarto fármaco y se recomendó tratar al anciano con alrededor de 40% de la dosis habitual.
En la familia de los citocromos hay varios subtipos, pero se sabe que el CYP3A4 participa en el metabolismo de más de 50% de todos los fármacos disponibles en el comercio y que hay inhibidores e inductores del citocromo (son inhibidores: amiodarona, fluvoxamina, itraconazol, ketoconazol, fluoxetina, omeprazol y ritonavir; son inductores: carbamazepina, dexametasona, fenobarbital, fenitoína, rifampicina y troglitazona).
En una revisión se demostró que 90% de las reacciones adversas a medicamentos son de tipo C, es decir, se modifican mediante la disminución de las dosis del medicamento correspondiente y, por lo tanto, necesitan forzosamente un ajuste de dosis, y se entregó una lista de las diez interacciones más frecuentes en el ambiente geriátrico (Annals of Pharmacotherapy 2002;3:1675–81). Entre ellas están la combinación digoxina-diuréticos, diuréticos-AINE, furosemida-IECA, beta bloqueadores-AINE, IECA-dosis bajas de ASA y digitálicos-verapamilo. En otro estudio se describió las diez intearcciones farmacológicas más frecuentes en centros de larga estancia de adultos mayores y las cinco primeras fueron las de warfarina con AINE, sulfas, macrólidos, quinolonas y fenitoína, seguidas por IECA-suplementos de potasio, IECA-espironolactona, digoxina-amiodarona, digoxina-verapamilo y teofilina-quinolonas.
El sistema de clasificación de las interacciones medicamentosas de acuerdo con su relevancia clínica, desarrollado por el Departamento de Farmacología del Huddinge Hospital, de Estocolmo, las agrupa en A, B, C y D; las dos primeras no tienen relevancia o ésta no ha sido demostrada; la interacción tipo C puede cambiar el efecto terapéutico o favorecer las reacciones adversas, pero dichos efectos son evitables mediante ajuste de dosis individual; la interacción tipo D ocasiona reacciones adversas graves y ausencia de efectos terapéuticos; no es posible ajustar dosis, porque el efecto ya se produjo. Un ejemplo de ésta es la asociación de warfarina con AINE, que es preciso evitar. Por eso, la administración de ciertos fármacos en el ámbito geriátrico está reglada por algunos criterios, publicados en Annals of Internal Medicine; en Canadá, por ejemplo, se está adoptando la práctica de que el farmacéutico exija al médico que justifique la indicación de ciertos medicamentos a pacientes mayores de 65 años, como la warfarina.
Las reacciones adversas a medicamentos son uno de los factores predictivos más importantes de rehospitalización en unidades de cuidados intensivos, con el alto costo que esto significa, después de la falla renal terminal. Por otra parte, las reacciones adversas tienen una prevalencia de 5% a 35% en ancianos ambulatorios. Se han efectuado muchos estudios sobre este tema, como el de Hajjar y colaboradores, cuyo objetivo fue identificar los factores de riesgo asociados, utilizando el Medline y la International Pharmaceutical Abstr Data Base, entre 1966 y 2002. Se encontraron 44 potenciales factores de riesgo de reacciones adversas a medicamentos, que se filtraron en un panel de expertos. Las prevalencias de los factores de riesgo se identificaron en 808 individuos mayores de 65 años, frágiles, recientemente hospitalizados y al alta, y se indicó que el mayor riesgo lo presenta el de uso de analgésicos opioides, antiinflamatorios non-ASA, non-Cox-2 NSAIDs, anticolinérgicos y benzodiazepinas (The American Journal of Geriatric Pharmacotherapy 2003, vol 1, Nº 2).
El clínico y el geriatra no deben confundir las reacciones adversas a medicamentos con nuevas patologías del paciente. No es raro que el primer fármaco produzca una reacción adversa, la que se interpreta como una segunda enfermedad y lleva a la indicación de otro fármaco para tratarla. Por ejemplo (Figura 2), la administración de un AINE se asocia con que el paciente tenga la presión alta, por lo que se agrega un antihipertensivo, como la tiazida; se adiciona otro fármaco porque el paciente desarrolla hiperuricemia, o bien se administra L-dopa porque se está utilizando metoclopramida, domperidona o algún antiemético que actúa sobre los receptores D2. La probabilidad de que esto ocurra aumenta cuando las dosis son más altas.
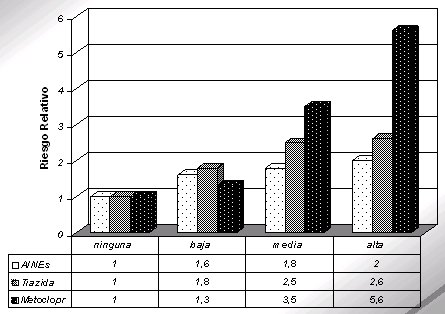 Tamaño completo
Tamaño completo Figura 2. Probabilidad del uso de antihipertensivos, antiuricémicos y L-dopa por dosis de fármacos.
La eliminación es el otro escollo que se debe superar:
- el flujo sanguíneo renal cae con respecto a la masa renal, por tanto disminuye el clearance de creatinina;
- también cae la filtración glomerular, en hombres y mujeres;
- disminuye la secreción tubular;
- disminuye la producción de creatinina.
En una revisión de los cambios renales dependientes de la edad se describe que disminuye el peso renal y hay engrosamiento de la íntima intrarrenal, esclerosis
glomerular, infiltración inflamatoria del estroma y fibrosis, además de alteración de la función tubular, el manejo del agua, sodio y glucosa, la respuesta a ADH y cambios en RAAS, entre otros. Se concluye que la fórmula de Cockroft es adecuada para la corrección de las dosis en el anciano y la reducción de la VFG es de 8 ml por década, de modo que es fundamental considerar el clearance de creatinina antes de indicar los medicamentos (Gerontology 1999;45:243-253).
En esta misma revisión se describe que el punto de corte para predecir que se va a presentar un nivel plasmático potencialmente tóxico, en una serie de fármacos, es de 40 ml/min, calculado por la fórmula de Cockroft. Si el paciente geriátrico tiene menos de 40, se puede predecir una acción tóxica o reacción adversa a medicamento, con 90% de sensibilidad y 83% de especificidad. Los fármacos para los cuales este cálculo es válido son enalapril, cefotaxima, furosemida, espironolactona, hidroclorotiazida, pentoxifilina, piroxicam y lorazepam.
En cuanto a la farmacodinamia, es decir, cómo el fármaco afecta los diferentes receptores:
- en el sistema dopaminérgico: disminuye la afinidad y el número de receptores de dopamina D2 en el cuerpo estriado;
- en el sistema colinérgico: disminuye la colino acetiltransferasa y el número de células colinérgicas;
- en el sistema adrenérgico: disminuye la producción de AMPc en respuesta a los beta agonistas, disminuye el número de receptores beta adrenérgicos con down-regulation de estos receptores;
- en el sistema gabaérgico: disminuye el tono psicomotor en respuesta a las benzodiazepinas y aumentaría la respuesta del receptor postsináptico GABA, lo que explica las reacciones adversas a benzodiazepinas, opioides (sintéticos o no).
Por lo tanto, la magnitud y los efectos de la respuesta clínica estarán dados por la farmacodinamia, multiplicados por la farmacocinética, multiplicados por la variabilidad biológica y el proceso patológico del paciente anciano. En este contexto se puede entender por qué las reacciones adversas a medicamentos son dos a tres veces más frecuentes en el anciano y por qué, tanto en el paciente ambulatorio como en el paciente hospitalizado, más importante que elegir un fármaco y su dosis es determinar claramente la necesidad de ese tratamiento. Un ejemplo es el paciente terminal, al que se le está administrando antibióticos para tratar una infección urinaria.
Otros elementos que es preciso considerar al prescribir
La proporción de pacientes mayores de 75 años participantes en estudios clínicos controlados en terapia de infarto de miocardio (IAM), respecto a la proporción de ancianos con IAM en la población general, es muy baja (Lee PY, JAMA 2001). De la misma manera, la proporción de pacientes mayores de 65 años participantes en estudios de cáncer, respecto a la proporción de ancianos con la misma patología, en la población general y no incluidos en el estudio, era muy baja (Hutchins LF, NEJM 1999). La recomendación de iniciar con medias dosis no sería una frase sin sentido. En un número de Geriatrics de 2000 aparece esta recomendación para reducir al mínimo las reacciones adversas a medicamentos y se menciona que los fármacos que la necesitan son hidroclorotiazida, lovastatina, metoprolol, atorvastatina, captopril, etc. (Geriatrics 2000 55(2):54-64).
Por otra parte, en Cleveland Clinic Journal of Medicine se propone un plan de monitoreo de tres fármacos críticos en terapéutica geriátrica, que son meperidina, difenhidramina y amitriptilina. La meperidina, pese a que ejerce menos efecto sobre el esfínter de Oddi, por lo que es muy utilizada en casos de pancreatitis aguda o colecistitis perforada, tiene una vida media cuatro veces más larga que la morfina, predispone al delirium y es más tóxica que ésta para el SNC. La difenhidramina causa un efecto anticolinérgico excesivo: confusión, sedación, visión borrosa, constipación, etc. La amitriptilina tiene efecto anticolinérgico, antialfa 1, etc. Por último, en el sistema canadiense se formuló una extensa nota en la que el farmacéutico entrega al médico recomendaciones sobre el uso de estos fármacos y le solicita que confirme su indicación en el paciente; gracias a su empleo, entre 2001 y 2002 la prescripción de amitriptilina disminuyó en 50%, la de meperidina en 33% y la de difenhidramina en 52%.
Conclusiones
- Las características de este grupo etario que lo hacen más susceptible a las reacciones adversas a medicamentos son la poli patología, la polifarmacia y los cambios fisiológicos relacionados con el envejecimiento, los que alteran tanto la farmacocinética como la farmacodinámica.
- La decisión terapéutica debe considerar necesariamente algunos factores de la evaluación geriátrica, como la red de apoyo, la indemnidad cognitiva y el grado de autovalencia.
- Hay poca información de estudios de farmacovigilancia de medicamentos nuevos. Más importante aún es el exiguo número de pacientes mayores de 70 años que participan habitualmente en los estudios Fase IV, de modo que no hay información confiable de farmacoterapia en los mayores de 80 años.
- Se debe recordar que la reacción adversa a medicamentos es una de las causas más importantes de rehospitalización, en el análisis regresivo de unidades de las unidades de emergencia.
- La prescripción juiciosa considera empezar de a poco y seguir de a poco (start slow-go slow), utilizar la mitad de la dosis recomendada y titular en ascenso el efecto clínico; además, se debe cuidar el cuarto medicamento y revisar la interacción de todo medicamento, en especial lo relacionado con el CYP450.
- En caso de reacción adversa probable tipo C, habrá que readecuar las dosis.
- Siempre hay que tomar en cuenta la terapia no farmacológica, que es algo que se suele olvidar, por ejemplo, en el manejo del cuadro confusional agudo; aunque estemos en una unidad de cuidados intermedios, bajar la alarma de 50 a 10 decibeles puede bastar para que el paciente logre dormir.
- El problema ambiental exige capacitación y una conducta diferente en todo el personal de salud.
El sitio web recomendado para conocer las reacciones adversas a medicamentos es http://www.fda.gov/medwatch/safety.htm y el mejor artículo sobre interacciones entre medicamentos está en:
http://www.mayoclinicproceedings.com/ArticleToPdf.asp?PID=761&UID=

