Práctica clínica
← vista completaPublicado el 10 de mayo de 2013 | http://doi.org/10.5867/medwave.2013.04.5662
Prescripción de fármacos en el adulto mayor
Drug prescription in the elderly
Resumen
El proceso de envejecimiento altera la forma en que los fármacos actúan en el adulto mayor. Cambios tanto en la farmacocinética como la farmacodinamia convierten la prescripción en geriatría en un proceso muy diferente al del adulto joven. El objetivo de este artículo es revisar los cambios fisiológicos del envejecimiento que deben ser considerados para el uso de fármacos en el adulto mayor. Con este fin hemos realizado una revisión bibliográfica de la literatura para generar recomendaciones para la prescripción adecuada en este grupo etario, encasillándolas en listados de fácil uso y acceso sobre medicamentos potencialmente inapropiados, de acuerdo a la calidad de la evidencia disponible y las razones para su evitación en el adulto mayor.
Introducción
Los distintos cambios del envejecimiento que afectan tanto la farmacocinética como la farmacodinamia convierten la prescripción en geriatría en un proceso complejo, muy diferente a la del adulto joven1. Los problemas asociados a uso de medicamentos en el adulto mayor son frecuentes, costosos, la mayoría de las veces prevenibles y llevan a eventos adversos2.
Los adultos mayores son una población vulnerable para desarrollar problemas relacionados con el uso de medicamentos debido a la polipatología e incremento de consumo de fármacos con la edad. La asociación de estos factores con los cambios fisiológicos del envejecimiento y existencia de fragilidad en algunos casos, predispone al anciano a desarrollar con más frecuencia reacciones adversas e interacciones medicamentosas3. Se estima que desarrollan siete veces más eventos adversos por fármacos que llevan a hospitalización que los jóvenes4.
Alrededor de 40% de los adultos mayores de 65 años reciben entre 5 y 9 medicamentos y 10% recibe más de 104. Al menos 10% de las hospitalizaciones de adultos mayores son por reacciones adversas a medicamentos y la mortalidad es significativamente más alta5.
Cambios fisiológicos del envejecimiento implicados en el uso de fármacos en el adulto mayor
Los cambios asociados al envejecimiento en la función y composición corporal requieren ser considerados para la selección de fármaco y dosis a utilizar en el adulto mayor. Con la edad se producen cambios tanto en la farmacocinética como en la farmacodinamia.
Cambios farmacocinéticos
La farmacocinética se refiere a la disposición de la droga en el organismo y consta de cuatro pasos: absorción, distribución, metabolismo y excreción. Cada uno de ellos se modifica de distinta forma con el proceso de envejecimiento6. Los procesos farmacocinéticos que más se alteran son la distribución y eliminación (metabolismo y excreción)7.
Absorción
A pesar de que la superficie total epitelial intestinal, la función motora del intestino, el flujo esplácnico y la secreción ácida disminuyen con la edad, la absorción de la mayoría de las drogas que pasan por el epitelio gastrointestinal por difusión no disminuye en el adulto mayor, siendo la absorción el parámetro farmacocinético que menos se afecta con el envejecimiento8.
Existe una reducción de la absorción de pocas drogas, como por ejemplo, indomentacina, prazosina y digoxina.
Se debe considerar además la presencia de fármacos concomitantes que podrían interferir con la absorción de otros fármacos.
Existe una reducción en la absorción de drogas transdérmicas por reducción en la perfusión tisular. Esto también pasa con la administración de drogas subcutáneas e intramusculares. En general se recomienda evitar inyecciones intramusculares en este grupo etario por absorción errática8.
Distribución
La distribución de una droga depende del volumen de distribución y del grado de unión a proteínas. Ambos procesos se modifican con el envejecimiento. Con la edad se producen modificaciones en la composición corporal que afectan la distribución. Éstas son:
- Disminución del agua corporal total en un 10-15%: además de esto hay una disminución de sensibilidad de osmorreceptores con menor sensación de sed y favorecimiento de estados hipovolémicos. La disminución del agua corporal hace que los fármacos hidrosolubles tengan menor volumen de distribución y por lo tanto alcancen su máximo de concentración plasmática más rápido y se produzca mayor riesgo de intoxicación. Ejemplos de fármacos hidrosolubles son digoxina, litio, aminoglicósidos, cimetidina.
- Aumento y redistribución de la grasa corporal: se produce aumento de grasa abdominal, con menor grasa subcutánea y en extremidades. Además aumentan los depósitos de grasa intramusculares e intermusculares (mioesteatosis). El aumento de grasa corporal provoca que los fármacos liposolubles tengan un mayor volumen de distribución y por ende mayor vida media. Ejemplos de fármacos liposolubles son diazepam, clordiazepóxido, barbitúricos, morfina, fenitoína, etc.
- Disminución de la masa magra.
- Disminución de la síntesis de albúmina: esto produce el aumento de la fracción libre de fármacos con el consiguiente riesgo de toxicidad, como por ejemplo fenitoína, furosemida, warfarina, digoxina y ácido acetilsalicílico.
Metabolismo
El efecto de la edad en el metabolismo se debe principalmente a los cambios ocurridos a nivel hepático, disminuyendo principalmente las reacciones enzimáticas de fase I. Las reacciones enzimáticas de fase II no se ven afectadas por la edad. Es por esto que aquellos fármacos que requieren de reacciones de fase I verán disminuidas su biotransformación, por lo que podría haber acumulación de fármaco y/o de metabolitos activos. Las benzodiazepinas se metabolizan por reacciones de fase I, excepto el lorazepam, oxacepam y temazepam7.
Excreción
La excreción renal se ve disminuida por disminución del flujo sanguíneo renal, de la filtración glomerular y reabsorción tubular, ya que todos estos procesos se enlentecen con la edad. Esto se vuelve de mayor importancia en aquellos fármacos con índice terapéutico estrecho, como es el caso de la digoxina.
Se debe tener en consideración que la creatinina no es tan fiable para estimar la función renal en el adulto mayor ya que depende de la masa muscular que, como ya se mencionó anteriormente, disminuye con la edad6. Es por ello que se recomienda calcular el aclaramiento de creatinina previo a la administración de un fármaco. Debido a que la recolección de orina de 24 horas para la medición del aclaramiento de creatinina puede ser tedioso y no está exento de errores, se pueden usar fórmulas aprobadas para el cálculo aproximado de la tasa de filtración glomerular como Cockroff-Gault, CK-EPI o MDRD en pacientes con enfermedad renal crónica.
Algunos fármacos que se eliminan por vía renal son aminoglicósidos, atenolol, digoxina, litio, cimetidina, clorpropamida, furosemida, inhibidores de enzima convertidora de angiotensina, metformina y vancomicina.
Es necesario poner espacial atención a la clorpropamida, que por su larga vida media y al ser excretada por vía renal su vida media puede aumentar aún más con el consiguiente alto riesgo de hipoglicemia.
Cambios farmacodinámicos
La farmacodinamia se refiere al efecto de la droga en el organismo. En el adulto mayor existe una sensibilidad incrementada a los fármacos en general y por lo tanto se requieren dosis más bajas en comparación a adultos jóvenes. Esto se debe principalmente a cambios en los receptores de las drogas y la alteración en mecanismos homeostáticos9. Algunos ejemplos de cambios farmacodinámicos son:
- Disminución de respuesta de receptores beta, tanto a agonistas (isoproterenol) como antagonistas (propanolol).
- Mayor riesgo de hipotensión ortostática con el uso de antihipertensivos, neurolépticos y agentes antiparkinsonianos, debido a la disminución de sensibilidad de los barorreceptores.
- La barrera hematoencefálica se vuelve más permeable, permitiendo acceso a medicamentos que en edades más tempranas no la atraviesan. Esto, sumado a la disminución del número de neuronas y receptores colinérgicos, hace que se potencien los efectos anticolinérgicos de las drogas. Un ejemplo es el caso de la clorfenamina que es altamente anticolinérgica, produciendo en los adultos mayores somnolencia, fallas de memoria, delirium y caídas.
- En el sistema nervioso central el número de neuronas dopaminérgicas y receptores dopaminérgicos D2 disminuye, produciéndose mayor sensibilidad a agentes antidopaminérgicos como metoclopramida, con el consiguiente riesgo de parkinsonismo asociado a su uso. También existe mayor sensibilidad a agonistas dopaminérgicos8.
- Mayor sensibilidad a benzodiazepinas con el consiguiente mayor riesgo de efectos adversos como sedación excesiva, caídas y alteraciones cognitivas.
Reacciones adversas por medicamentos en el adulto mayor
Se considera reacción adversa por medicamento a todo aquel efecto no deseado, consecuencia de la utilización de fármacos a dosis terapéuticas10. En el adulto mayor se agrupan varios factores de riesgo que contribuyen a las reacciones adversas por medicamentos: polipatología, polifarmacia, eventual presencia de alteraciones del ánimo y cognitivas, presencia de posible dependencia en actividades de la vida diaria y hospitalizaciones reiteradas. Todo ello conduce a que la frecuencia de presentar reacciones adversas por medicamentos sea dos a siete veces mayor en el anciano que en los menores de 60 años. El 35% de los ancianos de la comunidad desarrolla reacciones adversas por medicamentos, lo que aumenta en los pacientes hospitalizados a 66% aproximadamente. Las reacciones adversas por medicamentos suponen desde 7,2 hasta 14% de los ingresos a servicios de medicina interna en España10.
Existen dos tipos de reacciones adversas por medicamentos: tipo A y tipo B11. Las reacciones adversas por medicamentos tipo A se producen por acentuación de una reacción farmacológica conocida. Es por esto que son predecibles y se relacionan con la dosis administrada. Ejemplo de reacciones adversas por medicamentos tipo A son la intoxicación digitálica y la sedación excesiva producida por hipnóticos. Sobre el 90% de las reacciones adversas por medicamentos en los adultos mayores son tipo A. Ello significa que se modifican mediante la disminución de la dosis del fármaco correspondiente y en consecuencia necesitan forzosamente un ajuste de dosis.
En cambio, las reacciones adversas por medicamentos tipo B son idiosincrásicas, no predecibles, no relacionadas con dosis y con mecanismos desconocidos. Es el caso de alergias, polineuropatías y anemia aplásica inducida por fármacos.
Es importante mencionar que las reacciones adversas por medicamentos en los adultos mayores se presentan de forma diferente, atípica e inespecífica, al igual que la enfermedad en este grupo etario. Aunque se usaba el término atípico para referirse a la forma de manifestación de la enfermedad, hoy en día es ampliamente conocido que son formas de manifestaciones típicas del anciano. Esto constituye principalmente los síndromes geriátricos. Algunas formas de presentación clásicas de reacciones adversas por medicamentos en el adulto mayor son quiebre en la funcionalidad, incontinencia urinaria, constipación, síntomas extrapiramidales, hipotensión ortostática, caídas, fracturas, delirium y fallas de memoria.
Puede ocurrir que un fármaco produzca una reacción adversa por medicamentos que pueda ser interpretada como una segunda enfermedad y el clínico prescriba medicamentos para esta reacción adversa. Esta situación pone en riesgo al paciente de desarrollar reacciones adversas por medicamentos adicionales, relacionadas con este nuevo tratamiento innecesario. Es lo que se denomina “cascada de la prescripción”12. Por ejemplo, si alguien se encuentra usando Diurético tiazídico y se le pesquisa hiperuricemia (reacción adversa por medicamentos descrita de diuréticos tiazídicos), en vez de cambiar por otro fármaco antihipertensivo se indica alopurinol para tratar esta hiperuricemia inducida farmacológicamente. Otro ejemplo es el uso de metoclopramida que puede producir parkinsonismo y que puede confundirse con Enfermedad de Parkinson, indicándose erróneamente levodopa para tratar el parkinsonismo farmacológico. Para prevenir la cascada de la prescripción siempre se debe considerar cualquier signo o síntoma nuevo como posible consecuencia del tratamiento farmacológico actual12.
Un efecto adverso clásico a mencionar es la hipotensión ortostática que se ve facilitada en el adulto mayor por disminución de la respuesta del reflejo barorreceptor y la elasticidad arterial, pudiendo producirse como consecuencia caídas y síncopes vasovagales. Es por esto que se debe tener precaución con algunos fármacos antihipertensivos vasodilatadores como doxazosina y con los diuréticos. Si se utilizan estos medicamentos es importantísimo descartar hipotensión ortostática, lo que se hace midiendo la presión arterial luego de cinco minutos en decúbito y luego de 3 minutos de ponerse de pie. Una caída de la presión arterial sistólica de más de 20 mmHg o de más de 10 mmHg de la diastólica o la presencia de síntomas como mareos, son diagnósticos de hipotensión ortostática.
Otros efectos adversos muy frecuentes en los adultos mayores son aquellos relacionados al uso de fármacos anticolinérgicos. Existen efectos anticolinérgicos periféricos (constipación, sequedad de la boca, hipotensión ortostática, arritmias, retención urinaria, glaucoma de ángulo cerrado) y centrales (delirium, deterioro cognitivo). Los efectos adversos a fármacos anticolinérgicos pueden contribuir a eventos como caídas, delirium y deterioro cognitivo en el adulto mayor. Se ha desarrollado una escala de fármacos con distinta potencia anticolinérgica para prevenir estas reacciones adversas por medicamentos13. En la Tabla I se presentan algunos fármacos altamente anticolinérgicos que deberían ser evitados en el anciano por las reacciones adversas por medicamentos mencionados13,14.
 Tamaño completo
Tamaño completo Concepto de medicamentos potencialmente inapropiados para el adulto mayor
En general, un fármaco se considera adecuado cuando presenta una clara evidencia que apoya su uso en una indicación determinada, son bien tolerados en la mayoría de los pacientes y son costos efectivos. Además, la prescripción adecuada en el adulto mayor debe tener en cuenta la esperanza de vida individual del paciente, evitando terapias preventivas en aquellos pacientes con pronóstico de corta supervivencia y promoviendo fármacos con relación beneficio/riesgo favorable15.
Se considera una prescripción inapropiada1:
- Cuando el riesgo de sufrir efectos adversos es superior al beneficio clínico, especialmente cuando hay evidencia de la existencia de alternativas terapéuticas más seguras y/o eficaces.
- Uso de fármacos con una mayor frecuencia o mayor duración de la indicada.
- Uso de fármacos con un elevado riesgo de interacciones medicamento-medicamento o medicamento-enfermedad.
- Fármacos duplicados o de la misma clase.
- También se considera prescripción inapropiada la no utilización de fármacos beneficiosos que sí están clínicamente indicados.
Es importante señalar que la prescripción inapropiada es fuente importante de morbimortalidad y es prevenible. Para esto se han desarrollado distintas herramientas de prescripción, siendo una de las más conocidas los criterios de Beers14. Fueron creados el año 1991 en Estados Unidos para detectar medicamentos potencialmente inapropiados en residencias. Fueron modificados para personas que viven en la comunidad los años 1997, 2003 y su última actualización corresponde al año 201214. Los criterios de Beers corresponden a un listado de medicamentos a evitar en el adulto mayor, con el objetivo de mejorar su cuidado evitando y reduciendo la exposición a medicamentos potencialmente inapropiados. La modificación del año 2012 tiene la ventaja de agrupar los medicamentos por familias de fármacos y agrega metodología basada en evidencia, entregando recomendación, grado de evidencia y fuerza de la recomendación. Los criterios de Beers mencionan tres tipos de fármacos inapropiados: fármacos que deben ser evitados en el anciano por riesgo innecesariamente altos o ineficacia, medicamentos que no deben ser utilizados en estos pacientes por presentar una patología específica y medicamentos a usar con precaución. Además menciona fármacos con fuerte efecto anticolinérgico. En total presenta 53 medicamentos14.
Los criterios de Beers han sido los más ampliamente utilizados en la literatura geriátrica, sin embargo, tienen la desventaja de sólo mencionar medicamentos a evitar y no incluir otros patrones de prescripción inapropiada como las interacciones entre fármacos, duplicidad terapéutica o la prescripción inapropiada por omisión de fármacos que deberían utilizarse. En la Tabla II se describen algunos medicamentos dentro de los criterios de Beers.
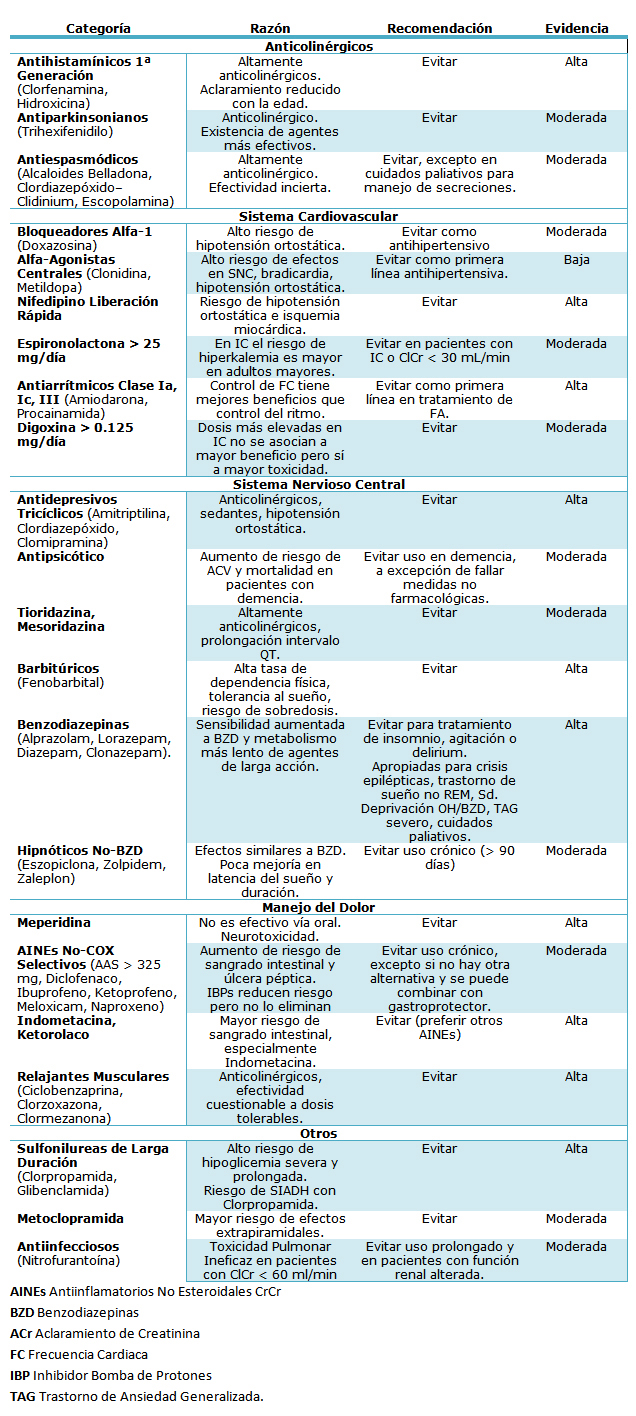 Tamaño completo
Tamaño completo Otra herramienta para detectar prescripción inapropiada son los Criterios STOPP (Screening Tool of Older Person’s Prescriptions) / START (Screening Tool to Alert doctors to Right Treatment)16. Estos criterios nacen en Reino Unido. También utilizan consenso Delphi y metodología basada en evidencia. La ventaja respecto a los criterios de Beers es que no sólo menciona los medicamentos a evitar (con el nombre STOPP, total de 65 fármacos), sino también menciona los medicamentos que deberían ser considerados a utilizar en mayores de 65 años bajo ciertas condiciones no habiendo contraindicaciones (bajo criterios START, total de 22 fármacos)16.
En la Tabla III se describen algunos medicamentos dentro de los criterios START.
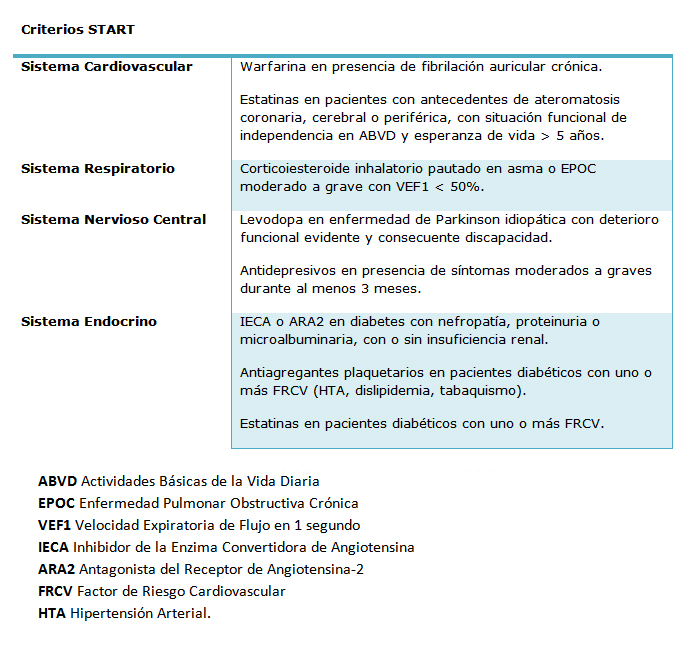 Tamaño completo
Tamaño completo Concepto de polifarmacia
Es importante mencionar que la polifarmacia se considera un síndrome geriátrico. Clásicamente se define polifarmacia como el uso de más de cinco fármacos. Esta definición es buena como pesquisa básica, sin embargo no incluye el concepto de fármacos inapropiados e innecesarios. Por ejemplo, un paciente con diabetes e insuficiencia cardíaca puede estar usando metformina, un inhibidor de angiotensina, un beta bloqueador, un antagonista del calcio y aspirina; por lo que estaría tomando cinco medicamentos. No obstante, todos ellos serían necesarios para el control de sus patologías de base sin haber fármacos inapropiados17.
Otras definiciones de polifarmacia incluyen:
- Uso simultáneo de medicamentos con receta y de prescripción libre.
- Uso de medicamentos para contrarrestar el efecto de otro medicamento (“cascada de la prescripción”).
- Prescripción, administración y uso de más medicamentos de los que están clínicamente indicados.
- Régimen de medicamentos que incluye al menos un medicamento innecesario.
La polifarmacia en general es multifactorial. Uno de los factores que más contribuye es que el paciente sea visto por diversos especialistas y cada uno de ellos indique fármacos por su cuenta sin establecer comunicación entre ellos. Los pacientes que ven a varios médicos son los que están en mayor riesgo de polifarmacia. Muchos pacientes no saben los medicamentos que toman, lo que también contribuye al problema.
La polifarmacia puede tener varias consecuencias negativas: reacciones adversas a medicamentos, interacciones medicamentosas, duplicación de efectos farmacológicos, disminución en la calidad de vida e incremento en costos sanitarios. Un estudio mostró que 73% de las reacciones adversas a medicamentos eran por fármacos que eran innecesarios, por interacciones medicamentosas y por medicamentos que estaban contraindicados18.
Es importante para evitar la polifarmacia preguntar al paciente los medicamentos que toma (prescritos y no prescritos) y llevar un registro de ellos. La comunicación entre los distintos especialistas también es imprescindible. Al hacer receta se deben anotar todos los fármacos que toma el paciente en una lista para no crear confusiones.
Recomendaciones para una prescripción segura en el adulto mayor
Es importante valorar de forma integral al paciente para evitar el uso de medicamentos inapropiados, reacciones adversas a medicamentos y polifarmacia, por lo que la valoración geriátrica integral juega un rol fundamental en este proceso.
Algunas recomendaciones para prescripción segura:
- Basar prescripción de fármacos según los diagnósticos del paciente, basándose en valoración geriátrica integral.
- Preguntar al paciente por medicación actual. Preguntar siempre fármacos prescritos y no prescritos (automedicación, medicamentos naturales y si utiliza fármacos para dormir).
- Antes de prescribir un medicamento, es útil preguntarse lo siguiente17:
- ¿Existe una alternativa no farmacológica más segura?
- ¿Se está utilizando el nuevo medicamento para tratar el efecto adverso de otro medicamento?
- ¿Tiene el nuevo medicamento contraindicaciones para el paciente o asociadas a sus patologías?
- ¿El medicamento duplica el efecto de otro?
- ¿Tiene interacción con algún otro medicamento que el paciente esté tomando?
- ¿Incrementará mucho la complejidad del régimen terapéutico? - Al prescribir un medicamento nuevo, se debe iniciar con dosis bajas y tener en cuenta los cambios fisiológicos del envejecimiento descritos anteriormente. Tener en consideración metabolismo y vía de excreción del fármaco nuevo. Siempre calcular aclaramiento de creatinina y ajustar dosis de ser necesario.
- Escribir instrucciones claramente.
- Prescribir dosificaciones simples.
- Utilizar herramientas para evitar fármacos potencialmente inapropiados, como criterios de Beers o STOPP/START.
- Revisar frecuentemente la medicación actual del paciente y verificar que cada medicamento sea necesario. Los medicamentos innecesarios deben ser identificados y suspendidos. Sin embargo, se debe tener en cuenta que la suspensión brusca de algunos medicamentos (como las benzodiazepinas) puede producir síndrome de deprivación, por lo que se deben suspender en forma progresiva.
- Evitar cascada de la prescripción.
Conclusión
Los problemas relacionados al uso de medicamentos en el adulto mayor son altamente prevalentes. Se debe considerar que el anciano presenta reacciones adversas a medicamentos de forma especial (síndromes geriátricos). Existen herramientas que se deben considerar, fáciles de usar y con listados de medicamentos potencialmente inapropiados. Por último, el tener los diagnósticos claros del paciente, basados en la valoración geriátrica integral, así como la revisión periódica y sistemática de los medicamentos que utiliza, nos puede ayudar a prevenir los problemas relacionados al uso de medicamentos.
Nota
Declaración de conflictos de intereses
Los autores han completado el formulario de declaración de conflictos de intereses del ICMJE traducido al castellano por Medwave, y declaran no haber recibido financiamiento para la realización del artículo/investigación; no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado, en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. El formulario puede ser solicitado contactando a la autora responsable.

