Acta de reunión clínica
← vista completaPublicado el 1 de septiembre de 2002 | http://doi.org/10.5867/medwave.2009.10.4215
Correlación clínico-patológica en apendicitis aguda en el Hospital Padre Hurtado
Clinical and pathological correlation in acute appendicitis in the Hospital Padre Hurtado
Resumen
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el marco de las reuniones clínicas de la Unidad General de Cuidados del Niño del Hospital Padre Hurtado. La publicación de estas actas científicas ha sido posible gracias a una colaboración editorial entre Medwave y la Unidad. El jefe de la UGCN es el Dr. Alejandro Donoso y el Encargado de las Reuniones Clínicas es el Dr. Mario Vildoso.
Introducción
En el intraopertatorio de una apendicectomía es fundamental establecer la clasificación macroscópica de la pieza quirúrgica, ya que esto permite determinar el pronóstico, el tipo de tratamiento a seguir y la necesidad de hospitalización. El hallazgo de un apéndice sano, fenómeno conocido como laparotomía en blanco o negativa para enfermedad, determina que el paciente se realimente a las 24 horas de efectuado el procedimiento y reciba el alta en forma precoz. En los casos de apendicitis sin perforación macroscópica ni gangrena de pared el tratamiento es similar, excepto porque se agrega la administración de una dosis preoperatoria y dos dosis postoperatorias de antibióticos. Si el apéndice se encuentra gangrenado o perforado el tratamiento se prolonga, aunque en el hospital Padre Hurtado (HPH) la norma es dar de alta al paciente en forma precoz, al tercer o cuarto día con indicación de continuar el tratamiento antibiótico por vía oral, ya que este manejo se asocia a mejor evolución natural de la recuperación y menos días de estadía intrahospitalaria. La histología de los apéndices extraídos se hace en forma diferida y el resultado se obtiene alrededor de un mes después de la operación, de modo que no influye en la definición de la conducta inmediata.
Objetivo
Comparar el grado de concordancia entre la clasificación macroscópica de la apendicitis aguda, efectuada por el cirujano durante la intervención, y el diagnóstico histopatológico entregado por el anatomopatólogo.
Material y método
Se realizó una revisión retrospectiva de los diagnósticos intraoperatorios de todos los pacientes operados por apendicitis aguda en el HPH entre el 1 de enero del año 2007 y el 31 de octubre del año 2008 y se obtuvo el informe de la biopsia de los mismos.
Resultados
Se reunió un grupo de 782 pacientes cuya edad promedio fue 9,5 años; 58,6% eran de sexo masculino; en 2,6% de los casos se identificó un fecalito y en 0,9% de los pacientes se encontró oxiurasis.
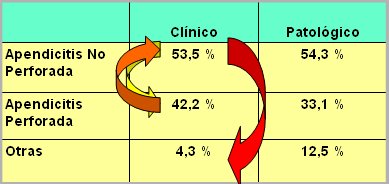
La distribución de los casos según diagnóstico clínico fue la siguiente:
- Apendicitis aguda no perforada: 53,5% de los casos.
- Apendicitis perforada: 42,2%.
- Otros diagnósticos, como adenitis mesentérica y laparotomía en blanco: 4,3%.
La distribución según diagnóstico patológico fue como sigue:
- Apendicitis aguda no perforada: 54,3% de las biopsias
- Apendicitis aguda perforada: 33,1%
- Otros diagnósticos: 12,5%.
El análisis de estos resultados deja en evidencia que varios pacientes fueron mal catalogados como apendicitis en el intraoperatorio, lo que se puede atribuir a una sobrevaloración de la clínica por parte de los cirujanos, aspecto que se debe mejorar puesto que significa someter a cirugía a pacientes que no la necesitan. Por otra parte algunos casos se catalogaron como apendicitis no perforadas, pero eran perforadas y por último, en muchos de los casos en que se hizo el diagnóstico clínico de apéndice perforado la anatomía patológica no demostró tal perforación (Tabla I).
 Tamaño completo
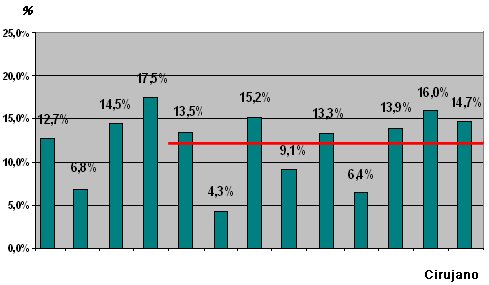
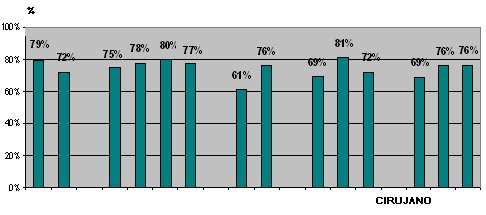
Tamaño completo La Fig. 1 muestra la proporción de laparotomías en blanco de cada cirujano. La cifra varía entre 4,3% y 16% y el valor que se acepta como óptimo es hasta 10%.
 Tamaño completo
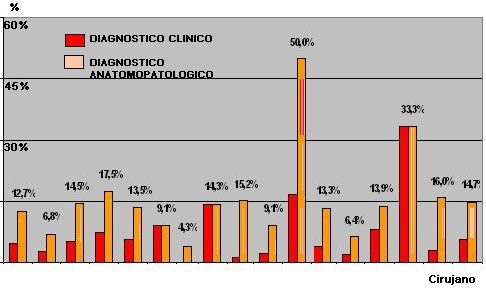
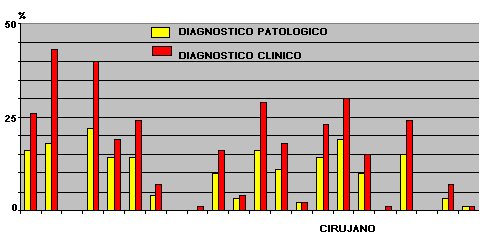
Tamaño completo En la Fig. 2 se resume la correlación entre el diagnóstico clínico y el diagnóstico anatomopatológico de apéndices sanos. Se puede ver que existe una proporción variable, muchas veces significativa de subdiagnóstico por parte de los médicos, lo que probablemente se deba, al menos en parte, a un sentimiento de orgullo que impide al médico reconocer que operó a un paciente con el apéndice sano.
 Tamaño completo
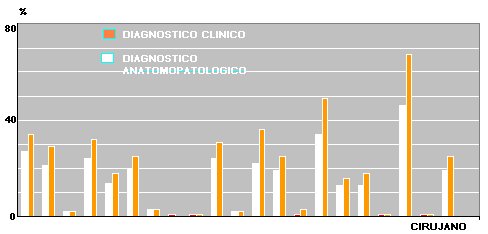
Tamaño completo En el caso de las apendicitis no perforadas ocurre algo similar: los profesionales tienden a sobrediagnosticar la perforación en comparación con la anatomía patológica (Fig. 3).
 Tamaño completo
Tamaño completo El grado de correlación entre ambas es 76%, es decir, de cada 10 pacientes con apendicitis no perforada 7,6 se diagnostican correctamente (Fig. 4).
 Tamaño completo
Tamaño completo En las apendicitis perforadas también existe sobrediagnóstico, lo que probablemente se debe a un exceso de precaución con el objetivo de prevenir complicaciones posteriores (Fig. 5).
 Tamaño completo
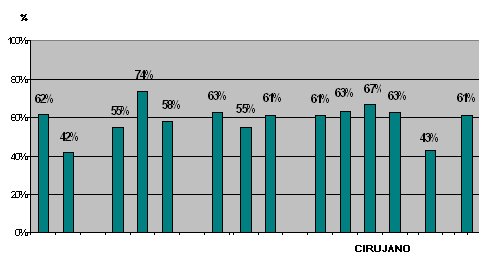
Tamaño completo La correlación en este caso es muy variable y oscila entre 42% y 74% (Fig. 6).
 Tamaño completo
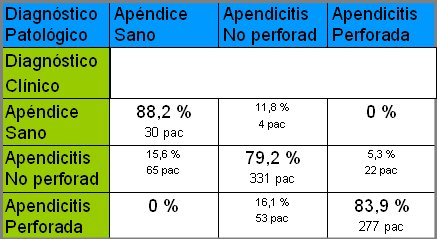
Tamaño completo La Tabla II muestra la correlación obtenida para cada diagnóstico. En los apéndices que se diagnosticaron clínicamente como sanos, 88,2% (30 casos) se confirmaron como tales a través de la biopsia y el 11,8% restante (4 casos) quedó como apendicitis no perforada debido a la existencia de inflamación mínima, según la anatomía patológica. Por otra parte, del total de apendicitis no perforadas según el diagnóstico clínico, en 79,2% de los casos (331 pacientes) se confirmó el diagnóstico mediante la anatomía patológica; en 5,3% de los casos había perforación y en 15,6% de ellos (65 casos) el apéndice estaba sano. Por último, del total de apendicitis perforadas diagnosticadas en forma clínica, 83,9% (277 pacientes) se confirmó con la histopatología y 16% no tenía gangrena ni perforación macroscópica.
 Tamaño completo
Tamaño completo En resumen, de todos los diagnósticos clínicos de apendicitis 683 se confirmaron a través de la anatomía patológica y 65 se descartaron; por el contrario, de aquellos pacientes en que se descartó clínicamente el cuadro de apendicitis, en 30 la anatomía patológica ratificó el diagnóstico y en 4 encontró signos de apendicitis. Por lo tanto, cuando el cirujano diagnostica clínicamente una apendicitis aguda por la observación de la pieza quirúrgica durante la operación, en general está en lo correcto, puesto que tal forma de hacer el diagnóstico tiene una sensibilidad de 99,4%; pero cuando descarta el cuadro de apendicitis el diagnóstico no es tan certero, porque la especificidad alcanza sólo a 31,6%. El valor predictivo positivo para el diagnóstico clínico es 91,3% y el valor predictivo negativo, 88,2%.
Conclusiones
- Existe una alta probabilidad de que el equipo quirúrgico de urgencia identifique en forma correcta los apéndices enfermos.
- Es muy baja la identificación de los apéndices sanos.
- Existe una tendencia marcada a clasificar como enfermas a piezas sin alteraciones patológicas y como perforadas a apendicitis sin complicaciones, lo que prolonga en forma innecesaria la terapia y los días de estadía hospitalaria del paciente.

