Análisis
← vista completaPublicado el 17 de diciembre de 2013 | http://doi.org/10.5867/medwave.2013.11.5866
Los principios de la bioética para resolver el dilema familiar y laboral de una paciente epiléptica: análisis basado en un caso clínico
Bioethics framework in seeking answers to family and work dilemmas of an epileptic patient: case-based analysis
Resumen
Introducción
Los conflictos familiares y laborales en los pacientes epilépticos les dificultan la calidad de vida y son causas de descompensación de las crisis epilépticas. La utilización de los cuatro principios anglosajones de la bioética y los 28 de la Declaración Universal de Bioética y Derechos Humanos son necesarios para mejorar los conflictos y problemas que se generan en el entorno social de quienes padecen de epilepsia.
Caso clínico
Paciente de 34 años de edad, de sexo femenino, licenciada en economía, casada, residente en La Habana, con antecedente de trauma craneoencefálico hace dos años y con diagnóstico de epilepsia tardía sintomática con inicio un año después del trauma craneoencefálico. La paciente desea embarazarse nuevamente y acceder a mejor posición laboral que se le ofrece. Sin embargo, estos dos cambios presentan dificultades y resistencias directamente relacionadas con su condición de salud, por lo que los médicos tratantes deciden llevar el caso a la comisión de ética médica.
Discusión
Los problemas y conflictos que padecen las personas epilépticas dificultan la calidad de vida de estas personas y su familia, comprometiendo la inserción social. Las comisiones o comité de ética médica desempeñan una importante función en el esclarecimiento de conflictos y dilemas que se presentan en la práctica médica. Estas deben integrarse por profesionales prestigiosos, capacitados en temas de ética médica y bioética. Es necesario que los profesionales que integran las comisiones de ética médica o comités y cátedras realicen investigaciones científicas que orienten eficientemente a los profesionales de la salud.
Introducción
El Sistema Nacional de Salud cubano está estructurado en tres niveles de salud. El nivel primario lo componen el médico y la/el enfermera(o) de la familia en consultorios, hogares de ancianos y maternos, centros laborales y de educación, y el policlínico docente. El nivel secundario lo integran hospitales generales y clínicos quirúrgicos. Finalmente, en el nivel terciario se incluyen los institutos y los centros de investigación. La salud cubana es eminentemente social y gratuita para todos los ciudadanos, contemplada en la Constitución de la República de Cuba, en el Capítulo VII: Derechos, Deberes y Garantías Fundamentales[1].
El Hospital Universitario General Calixto García es una unidad de nivel secundario del Sistema Nacional de Salud cubano, de carácter médico-social. Este establecimiento brinda atención integral médica y paramédica especializada, preventivo-curativa y de rehabilitación a pacientes hospitalizados y ambulatorios con elevada eficiencia. Garantiza la formación de los recursos humanos de salud, la investigación científico-técnica y la superación profesional. Desarrolla una infraestructura tecnológica y humana adecuada, que responda a las necesidades de la población y del Estado.
La propuesta de la creación de las comisiones de ética médica en todos los centros de salud, corresponde a una resolución del Ministerio de Salud Pública de Cuba vigente desde 1983. La primera comisión en el hospital fue presidida por el profesor Dr. Francisco Lancís y Sánchez, fundador y miembro vitalicio, desde 1983 hasta 1993. En forma paralela, Lancís y Sánchez fue el primer presidente de la Comisión Nacional de Ética Médica.
La comisión de ética médica es un órgano asesor en la asistencia médica, la docencia y la investigación. También asesora a los directivos del centro hospitalario. Está integrada por prestigiosos profesionales en las ciencias médicas y humanísticas.
En el momento del presente análisis, presidía la comisión de ética médica del hospital el profesor Dr. Miguel de la Cruz Sánchez y como secretaria la profesora Dra. Teresa de las Mercedes Sosa Sánchez, quien hoy es la presidenta.
Las comisiones de ética médica deben incluir en sus análisis los dilemas y conflictos que se generan en la práctica de la medicina, muchos de los cuales surgen por la incomprensión social al padecer una enfermedad crónica. La información deficiente y la poca educación sanitaria en las poblaciones, generan conflictos y problemas que repercuten en el control de estas enfermedades.
Si la bioética se define como ética científica que combina la humildad, la responsabilidad y la competencia, que es interdisciplinaria e intercultural, y que intensifica el sentido de la humanidad[2]; el carácter de transdisciplinaridad que promueve el diálogo bioético, permitirá a las personas enfermas ser escuchadas por los profesionales de la salud y que sus opiniones sean tomadas en cuenta.
Los médicos pueden buscar ayuda y consejos en las comisiones hospitalarias de ética y/o bioética, las que deben auxiliarlos para tomar la mejor decisión en beneficio del paciente. De la misma manera, los propios pacientes o sus familiares pueden tener dudas al aceptar las opciones de tratamiento que se les ofrecen y pueden acudir también a la misma instancia mediante el profesional que los atiende[3].
La presentación de casos clínicos a las comisiones de ética se ha hecho cada vez más frecuentes, cuya consecuencia es la creciente validación de estas comisiones en el interior de cada una de las instituciones. Las presentaciones se relacionan básicamente con algunas situaciones específicas como el aumento sistemático de los problemas éticos surgidos en torno a la introducción de la técnica aplicada a la salud y la búsqueda de un eventual respaldo para los médicos tratantes frente a juicios en la práctica médica[4]. Cualquiera que sea la razón por la que un profesional solicite una reunión de la comisión o comités con el fin de presentar su caso, éste realiza un análisis ético de la situación presentada. En forma paralela efectúa una educación concreta en bioética tanto a la comunidad hospitalaria como a los propios pacientes y sus familias a través de la fundamentación de la sugerencia propuesta.
Presentación del caso
Se realizó un análisis en la comisión de ética médica del Hospital Universitario General Calixto García por violación de los principios de la bioética a una paciente que fue atendida en consulta de neurología. Una vez lograda una buena relación médico-paciente por la especialista, la persona enferma de epilepsia le plantea a su médico los motivos que le dificultan el buen control de las crisis epilépticas y su deseo de ser ayudada. La doctora acude a la comisión de ética médica para ser orientada en busca de una solución razonable y razonada para mejorar la descompensación de las crisis epilépticas de su paciente.
Se trata de una paciente de 34 años de edad, de sexo femenino. Es licenciada en economía, casada, residente en La Habana, con antecedente de trauma craneoencefálico hace dos años. Ha sido diagnosticada como una epilepsia tardía sintomática. Las crisis epilépticas comenzaron un año después del trauma craneoencefálico. Son focales simples que evolucionan a complejas y posteriormente se generalizan. Se mantiene compensada con monoterapia. Se le suministra carbamazepina (200 mg) con 4 tabletas diarias y vitamina B6 con dos tabletas diarias.
La paciente desea embarazarse nuevamente (tiene un hijo de 4 años saludable), luego de que su situación de salud actual sea correctamente evaluada, con la orientación de su médico de familia. Su familia, especialmente su esposo, se oponen a que conciba nuevamente un embarazo, por miedo a que el niño padezca de epilepsia como su mamá. Además argumentan que sería un problema mayor para la familia tener que cuidar a un niño de 4 años, uno recién nacido que heredaría la enfermedad de su mamá- y a su madre epiléptica.
El médico de la familia le informa a la paciente y a su esposo que pueden tener otro hijo sin ningún problema. Le sugiere realizarse los siguientes exámenes complementarios: hemograma, análisis de la química sanguínea. Luego es remitida al especialista en neurología para ser valorada, como se exigen en estos casos.
La especialista en neurología le indica un electroencefalograma, el cual es informado como intercrítico de 19 canales. Ritmo Alfa a 10 HZ, bien modulado, reactivo a la apertura de los ojos, presenta grafoelementos paroxísticos en ambas regiones fronto-centrales durante la maniobra de activación de hiperventilación de intensidad ligera.
Dado que se encuentra libre de crisis epilépticas desde hace un año, se le indica bajar la dosis de carbamazepina a tres tabletas diarias y comenzar tratamiento con ácido fólico de 5 mg al día. Con posterioridad sería evaluada por el especialista en genética para preparar a la familia y garantizar el buen desarrollo del embarazo cuando este ocurra, ya que no hay peligro de que el niño o niña herede la epilepsia, pues ésta es secundaria al trauma de cráneo que la paciente sufrió hace dos años.
Desde hace 6 años la paciente trabaja en el mismo centro. Es una buena profesional, por lo que la dirección de la empresa le asignó un puesto superior el que desempeñaba con aumento del salario. Además, se le asignaría un auto financiado por su centro laboral que le permitirá moverse con libertad dada la responsabilidad de su nuevo puesto de trabajo. Su jefe inmediato piensa que no debe realizar esa labor por ser una paciente epiléptica y pide un resumen de historia clínica, para que sea evaluada por la comisión de peritaje médico correspondiente. En esta ocasión la paciente protesta en su centro laboral y decide ver a la especialista en neurología que la atiende, en conjunto con la genetista y el médico de la familia, para que aclaren su situación de salud a su jefe. En esta ocasión el esposo coincide que se está cometiendo una arbitrariedad con ella.
La doctora especialista en neurología argumenta en el resumen de la historia clínica que la situación de salud en que se encuentra la paciente epiléptica es favorable por estar desde hace un año compensada. Por lo tanto, puede ascender al nuevo puesto de trabajo que se le propone y no es necesario que se le evalúe por la comisión de peritaje.
El jefe de la empresa sigue presionando para que sea evaluada por la comisión de peritaje médico, por lo que la paciente pide la baja laboral y comienza a trabajar en el departamento informático del centro donde trabaja su esposo. Allí gana menos, pero no se siente presionada. En esos momentos se siente frustrada doblemente. No realiza un trabajo acorde a sus estudios, por lo tanto no tiene ni la remuneración económica ni la consideración social que se merece. Por otra parte, no ha podido realizar su sueño de ser madre por segunda vez.
Luego de estos incidentes, la paciente presentó cefaleas del tipo tensional, crisis epilépticas y psicógenas que han requerido reajuste en su esquema terapéutico. Ella, junto a su familia, deciden pedir orientación a su médico de asistencia, el cual presenta el caso a la comisión de ética médica para que se esclarezca los conflictos y dilemas que presentan la paciente y sus familiares.
Análisis en la comisión de ética médica desde los principios bioéticos
Para hacer un análisis adecuado y buscar soluciones, se utilizó el modelo propuesto por Nieves Martín Espíldora[5].
En la consulta se presentan a menudo cuestiones éticas que pueden incluso no ser reconocidas como tales y que se resuelven de forma intuitiva, según la ciencia, conciencia y experiencia del médico. Pero en otras ocasiones se plantean auténticos dilemas éticos, es decir problemas cuya solución se encuentra entre dos proposiciones que parecen oponerse entre sí y ambas constituyen un deber para el médico. Sin embargo, en atención primaria contamos con el factor continuidad. Aunque haya que actuar con agilidad, en general no es preciso tomar decisiones drásticas. Puede adoptarse una postura que sea correcta inicialmente y, si no se resuelve la situación, dar un segundo paso en la misma dirección.
La calidad de vida es un concepto relevante para establecer el pronóstico de un paciente con epilepsia. Corresponde a la percepción subjetiva del impacto de la epilepsia y del origen de la misma, así como de su tratamiento en todos los aspectos de la vida de esa persona.
El conocimiento de la enfermedad representa un aspecto importante en el tratamiento y la calidad de vida del paciente epiléptico. Uno de los pilares básicos en la terapéutica antiepiléptica descansa en los aspectos psicológicos y sociales que tienen que enfrentar estos pacientes.
La inversión en el cuidado de la salud involucra la consideración de los beneficios ganados no sólo desde la perspectiva de los servicios de salud, sino también del apoyo familiar, laboral y social. Las personas con un buen control de la epilepsia y de la prevención de esta enfermedad tienen más probabilidades de poder trabajar, estudiar y contribuir, tanto para sí mismas como para la sociedad.
Método integrado para el análisis de problemas en bioética
Los problemas detectados son discriminación laboral por la enfermedad, sobreprotección familiar, estigmatización por su enfermedad, pobre educación sanitaria de los familiares y del jefe en su centro laboral. Se violan los principios de no maleficencia, beneficencia, autonomía y justicia de la bioética anglosajona.
Respecto de la Declaración Universal de Bioética y Derechos Humanos, en este caso se infringen el artículo 3 referido a la dignidad humana, artículo 5 sobre autonomía y responsabilidad individual, artículo 8 sobre respeto de la vulnerabilidad humana y la integridad personal, y el artículo 11 que alude a la no discriminación y no estigmatización.
Búsqueda de experiencias semejantes
Existe bibliografía en Cuba y en otros países sobre estudios realizados donde se aborda la estigmatización de los pacientes epilépticos. No estamos ante un hecho aislado, existe coincidencia de problemas de índole laboral y de relaciones de pareja.
En las consultas de neurología es frecuente encontrar pacientes epilépticos con fuertes cargas sociales, las que repercuten en el buen control de las crisis y la buena calidad de la vida. Los médicos que atienden estos enfermos en la atención secundaria de salud son especialista en neurología.
La legislación utilizada fue la Constitución de la República de Cuba que protege a todos los ciudadanos cubanos. En ella se plantea que “todos los ciudadanos gozan de iguales derechos y están sujetos a iguales deberes, la discriminación por motivo de raza, color de la piel, sexo, origen nacional, creencias religiosas y cualquier otra lesiva a la dignidad humana está proscrita y sancionada por ley. El trabajo es un derecho, un deber y un motivo de honor para cada ciudadano”1.
La Ley de Salud Pública de la República de Cuba en su sección decimocuarta, artículos 48 y 49, expresan los requisitos y formalidades para dar curso a la metodología y los documentos valederos en conformidad con la legislación vigente en materia de seguridad social, que dispone la Comisión de Peritajes Médicos[6].
Por otra parte, la Declaración Universal de los Derechos Humanos expresa en:
- Artículo 1: todos los seres humanos nacen libres e iguales en dignidad y derechos y, dotados como están de razón y conciencia, deben comportarse fraternalmente los unos con los otros.
- Artículo 3: todo individuo tiene derecho a la vida, a la libertad y a la seguridad de su persona.
- Artículo 22: toda persona, como miembro de la sociedad, tiene derecho a la seguridad social y a obtener, mediante el esfuerzo nacional y la cooperación internacional habida cuenta de la organización y los recursos de cada Estado, la satisfacción de los derechos económicos, sociales y culturales, indispensables a su dignidad y al libre desarrollo de su personalidad[7].
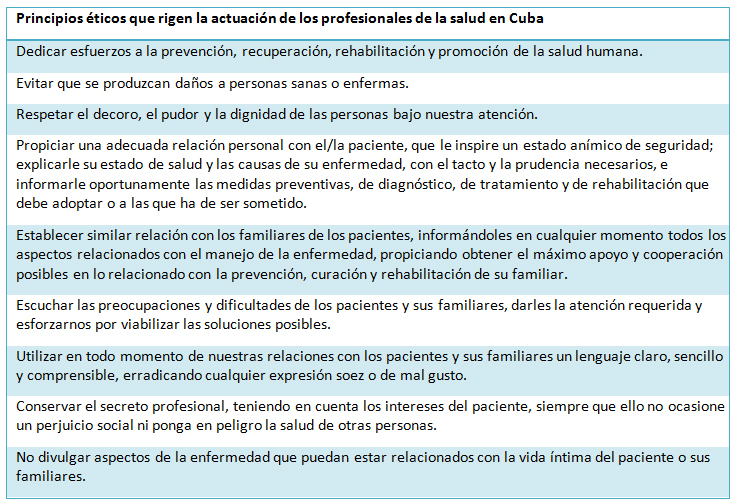
El código deontológico utilizado son los Principios de la Ética Médica de Cuba de 1983 (véase Tabla I), el que expone que es un deber escuchar las preocupaciones y dificultades del paciente y sus familiares, darles la atención requerida y esforzarnos por viabilizar las soluciones posibles. Además, plantean que es necesario poner en conocimiento de las autoridades correspondientes cualquier violación que nos conste, tanto de estos principios éticos como de los reglamentos establecidos en las unidades de salud pública[8].
Por otra parte la Declaración Universal de Bioética y Derechos Humanos promueve el respeto de la dignidad humana y protege los derechos humanos, velando por el respeto de la vida de los seres humanos y las libertades fundamentales en conformidad con el derecho internacional relativo a estos derechos[9].
 Tamaño completo
Tamaño completo Estudio de las circunstancias de la violación de la dignidad de la paciente epiléptica
Los problemas planteados en el caso son conocidos por la propia paciente, sus familiares, el médico de la familia, la genetista y el especialista en neurología.
La asistencia a la consultas es voluntaria y los familiares de la paciente tienen una relación directa con los conflictos y problemas. Además, carecen de educación sanitaria.
En la esfera laboral, el jefe inmediato tiene la responsabilidad de la exclusión del puesto que aspira la paciente porque carece de educación sanitaria.
Examen de las acciones de los profesionales y la paciente
Los profesionales de la salud que atienden a la paciente son competentes, eficientes y sus acciones son correctas, pues quieren que dentro del tratamiento de los pacientes epilépticos se cumpla uno de los pilares básicos: el tratamiento psicológico y social. Por otra parte, desean que la paciente sea tratada igual que otras personas que padecen enfermedades crónicas como hipertensión arterial, asma bronquial u otras. No se observa lo mismo en la familia, especialmente el esposo, ni en la esfera laboral puesto que existe una subvaloración por parte de su jefe.
La paciente posee todas las capacidades como persona en plena sanidad de su nivel cognitivo, aunque por problemas de sobreprotección familiar se comporte pasivamente ante su enfermedad y las acciones que se derivan de ello.
Actuación específica
Se consideran las siguientes posibilidades:
a) Anotar las observaciones en las historias clínicas de la paciente referidas a la sobreprotección familiar, especialmente del esposo, junto a las de discriminación laboral que perjudican su bienestar, la posibilidad de superación y aspiración a una vida más holgada económicamente.
b) La paciente puede decidir en conjunto con su esposo la posibilidad de tener nuevamente un hijo, puesto que en este derecho no tiene ninguna participación directa el resto de los familiares, quienes sólo se constituirán en apoyo de acuerdo al nivel y características de sus relaciones concretas.
c) Discutir de forma interdisciplinaria las situaciones que enfrenta la paciente con la orientación para un futuro embarazo, la posibilidad de poder realizarse como profesional y en todas las esferas de su vida. También se requiere un análisis transdiciplinario donde se incluya además a la familia y al colectivo laboral, especialmente a los líderes y jefes de su trabajo.
d) Orientar a la trabajadora social de su área de salud para que le dé seguimiento a los problemas de la paciente epiléptica.
e) De no encontrarse una solución mediante el diálogo con los representantes del centro laboral, se plantea que la paciente y sus familiares puedan exponer los hechos en manos del órgano de justicia laboral del centro de trabajo.
Del análisis y las acciones seguidas se desprenden dos tipos de consecuencias, las que se detallan en la tabla siguiente (Tabla II).
 Tamaño completo
Tamaño completo Para la toma de decisión por la comisión se consideró que:
- Se protegen los derechos de la paciente con los principios de no maleficencia y justicia. Se respetan estos derechos mientras no se opongan a los anteriores los deseos familiares de autonomía.
- Los profesionales de la salud cumplen con sus deberes y con en el principio de beneficencia.
- Se protegen los derechos de la paciente en su esfera laboral con los principios de no maleficencia, beneficencia y justicia.
- Se protegen los principios de dignidad humana, de autonomía y responsabilidad individual, de respeto a la vulnerabilidad humana y la integridad personal, y la no estigmatización por la Declaración Universal de Bioética y Derechos Humanos.
Con estas actuaciones se protege a la paciente, se respeta la justicia y se guarda un equilibrio entre beneficencia y autonomía.
En su ejecución, surgieron las siguientes dificultades:
- Obstáculos por parte de la familia en el manejo de la enfermedad que padece la paciente.
- Problemas para probar los hechos en el seno familiar.
- En el futuro, en el seno familiar pueden aparecer problemas muy difíciles de resolver si es que la paciente no es tratada con toda la dignidad que merece.
Conclusiones
Los problemas y conflictos que padecen las personas epilépticas dificultan su calidad de vida y la de sus familias, comprometiendo la inserción social. La epilepsia es una enfermedad crónica. Aunque algunos tipos de epilepsia tienen un patrón de herencia definido, la mayoría no lo tiene. En el caso concreto que se presenta se trata de una epilepsia secundaria a un trauma craneoencefálico, por lo tanto no es posible que la descendencia herede la enfermedad. El 90% de las mujeres epilépticas tienen embarazo y parto normal. Esta posibilidad aumenta cuando se cumple con las orientaciones médicas en las consultas especializadas y un buen seguimiento por parte de su médico de familia.
Las comisiones o comité de ética médica desempeñan una importante función en el esclarecimiento de conflictos y dilemas que se presentan en la práctica médica. Estas deben estar integradas por profesionales prestigiosos, pero lo suficientemente capacitados en los temas de ética médica y bioética. La protección de la dignidad de las personas con problemas de salud genera un conjunto de exigencias en los profesionales, familias y sociedad, lo que llevará a tratar a la persona con la máxima consideración y respeto.
Es necesario realizar investigaciones científicas por parte de los médicos que integran las comisiones de ética médica o comités y cátedras que permitan orientar eficientemente a los profesionales de la salud. A pesar de que se ha avanzado en el conocimiento y tratamiento de las enfermedades, y que los seres humanos hemos llegado a modificar muchas conductas discriminatorias, en términos de salud-enfermedad sigue existiendo desconfianza ante personas que padecen epilepsia y se generan conflictos que requieren de una solución digna para lograr su salud plena.
Notas
Agradecimientos
Las autoras reconocen la labor del Dr. C. Miguel de la Cruz Sánchez, quien fuera Presidente de la Comisión de Ética Médica del Hospital hasta su fallecimiento, el 10 de diciembre del 2010. El Dr. de la Cruz participó activamente en la decisión del caso y emitió su valiosa opinión, que está considerada en el manuscrito final.
Se agradece a los profesores Dr. Francisco Ponce Zerquera, especialista en Medicina Legal, secretario actual de la Comisión de Ética Médica, y a Dr. Braulio López Báez, especialista en Medicina Interna, su colaboración como parte de la Comisión de Ética Médica que analizó el caso.
Declaración de Conflictos de intereses
Las autoras han completado el formulario de declaración de conflictos de intereses del ICMJE traducido al castellano por Medwave, y declaran no haber recibido financiamiento para la realización del artículo; no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado, en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. Los formularios pueden ser solicitados contactando a la autora responsable.

