Revisión clínica
← vista completaPublicado el 29 de agosto de 2020 | http://doi.org/10.5867/medwave.2020.07.8008
Implicaciones cardiovasculares de la infección por SARS-CoV-2: revisión de literatura
Cardiovascular implications of SARS-CoV-2 infection: A literature review
Resumen
En diciembre de 2019 se reportó en Wuhan, China, la aparición de una nueva cepa de coronavirus SARS-CoV-2 que producía un compromiso pulmonar severo y progresaba a estrés respiratorio agudo. A la fecha, son más de diecisiete millones los casos confirmados y más de medio millón los fallecidos en todo el mundo a causa de COVID-19. Los estudios reportan que los pacientes con enfermedad cardiovascular son más susceptibles a contraer esta enfermedad y a presentar más complicaciones. El propósito de esta revisión es proporcionar información actualizada para los profesionales de la salud que atienden a pacientes con COVID-19 y que tienen además enfermedad cardiovascular y por ende un riesgo elevado de complicaciones y mortalidad. Realizamos una búsqueda de bibliografía científica acerca de la asociación de enfermedad cardiovascular y COVID-19 en diferentes bases de datos como Scopus, MEDLINE vía PubMed y Cochrane Library. El tratamiento con inhibidores de la enzima convertidora de angiotensina y bloqueadores del receptor de angiotensina ha sido motivo de discusión y no hay evidencia sólida para contraindicarlo en pacientes con COVID-19. Respecto al tratamiento con hidroxicloroquina asociado o no con azitromicina, hay evidencia que demuestra un mayor riesgo con su utilización, que beneficio clínico y/o disminución de mortalidad. En este contexto, los pacientes con insuficiencia cardíaca representan un grupo importante de riesgo por su condición per se y por el dilema diagnóstico generado al evaluar un paciente con COVID-19, en el que los signos de insuficiencia cardíaca aguda podrían enmascararse. Por otro lado, en los pacientes con síndrome coronario agudo, el enfoque terapéutico inicial podría cambiar en el contexto de la pandemia, aunque sólo sobre la base de opiniones de expertos. Quedan, sin embargo, muchos temas en controversia que serán motivo de investigaciones futuras.
Ideas clave
- La rápida propagación de la enfermedad causada por SARS-CoV-2 y la mortalidad asociada, han centrado la atención en los grupos más vulnerables que desarrollan formas severas. Entre ellos, los pacientes con COVID-19 y enfermedad cardiovascular tienen peor pronóstico.
- Dado que COVID-19 es una patología desconocida hasta hace poco, junto con la ausencia de evidencia en diversos aspectos de esta, constituye una limitación que obliga a los tratantes a tomar decisiones médicas sujetas a la escasa evidencia científica actual disponible.
- Este trabajo entrega información actualizada a los profesionales de la salud que atienden a pacientes con COVID-19 con comorbilidades cardiovasculares, quienes presentan un riesgo elevado de complicaciones y mortalidad.
Introducción
Hasta el 2 de agosto de 2020, fecha de término de esta revisión, son más de 17 millones los casos confirmados y más de 600 mil fallecidos por enfermedad por coronavirus 2019 (COVID-19) en el mundo[1], cifras que la posicionan como una de las pandemias más nocivas en la historia de la humanidad, sólo superada en muertes por la viruela, la peste negra y la gripe española H1N1 a inicios del siglo XX[2].
La rápida propagación de la enfermedad y la mortalidad asociada, han centrado la atención en los grupos más vulnerables a desarrollar formas severas de la enfermedad, siendo aquellos de mayor edad y con alguna patología de fondo los más afectados[3],[4], con tasas de mortalidad de hasta 13,2% versus 0,9% en aquellos sin comorbilidades[5],[6]. El objetivo de la presente revisión es proporcionar información actualizada para los profesionales de la salud que atienden a pacientes con COVID-19 y que tienen además enfermedad cardiovascular, y por ende, un riesgo elevado de complicaciones y mortalidad.
Métodos
Se realizó una búsqueda de bibliografía científica para identificar evidencia sobre la asociación de enfermedad cardiovascular y COVID-19 en las diferentes bases de datos, incluyendo Scopus, MEDLINE vía PubMed y Cochrane Library. Se efectuaron búsquedas con las palabras clave (en inglés y español) en título o abstract“COVID-19”, “Coronavirus” o “Cardiovascular disease” como concepto suplementario. Se usaron los términos booleanos “AND” y “OR”. Asimismo, se realizó una búsqueda manual en las páginas web de grupos dedicados a la investigación en salud y entidades rectoras de la salud en el mundo, incluidos la Organización Mundial de la Salud (OMS) y Organización Panamericana de la Salud (OPS). Finalmente, con una estrategia de “bola de nieve“, se extrajo información de listas de referencias de los estudios primarios y revisiones narrativas seleccionadas.
Resultados
1) Infección por SARS-CoV-2 y comorbilidad cardiovascular
Los pacientes con factores de riesgo cardiovascular o enfermedad cardiovascular establecida, parecen tener curso clínico más agresivo al asociarse a una infección por SARS-CoV-2 causante del Síndrome Respiratorio Agudo Severo (SARS), así como a un peor pronóstico. Si bien el compromiso respiratorio es característico; la inflamación sistémica producida puede ocasionar compromiso de otros órganos o sistemas, como el cardiovascular, asociándose a altas tasas de mortalidad[5],[6],[7].
Según los datos de mortalidad publicados por la Comisión de Salud Nacional de China (NHC, del inglés National Health Commission), el 35% de los pacientes con infección por SARS-CoV-2 tenía antecedente de hipertensión arterial y el 17% de enfermedad coronaria. En relación a la edad, los pacientes mayores de 60 años tuvieron más síntomas sistémicos y cuadros respiratorios más graves que los menores de dicha edad[8].
Varios estudios reportan que, dentro de las patologías cardiovasculares, la hipertensión arterial fue la que se presentó con mayor frecuencia en los pacientes hospitalizados con COVID-19, relacionándose con mayores tasas de morbilidad y mortalidad. Wu y colaboradores[9] en Wuhan, encontraron que la hipertensión arterial aumentaba 0,7 veces el riesgo de muerte y 0,8 veces el riesgo de desarrollar síndrome respiratorio agudo severo en una serie de 201 pacientes con COVID-19. Además, Zhou y colaboradores[10], evidenciaron que los pacientes hipertensos tenían dos veces más riesgo de mortalidad durante la hospitalización por COVID-19 que los no hipertensos. Esto ubica a la patología cardiovascular como una comorbilidad frecuente en estos pacientes, asociada a un peor pronóstico.
Existe también una importante relación entre la existencia de comorbilidades cardiovasculares y complicaciones sistémicas, que requerirán el ingreso a una unidad de cuidados intensivos. En un reporte de 138 pacientes hospitalizados por COVID-19, los tributarios de unidad de cuidados intensivos tuvieron mayores comorbilidades incluyendo hipertensión arterial con 21 casos (58,3%) versus 22 (21,6%); diabetes con 8 (22,2%) versus 6 (5,9%); enfermedad cardiovascular con 9 (25,0%) versus 11 (10,8%); y enfermedad cerebrovascular con 6 (16,7%) versus 1 (1,0%) que aquellos que no requirieron ingreso a dicha unidad[11].
Hay evidencia de la posible precipitación de daño miocárdico, por distintos mecanismos, secundario a una infección por SARS-CoV-2. Se observó en los registros de la National Health Commission que, entre los fallecidos por este virus, el 11,8% de pacientes aun sin enfermedad cardiovascular subyacente tenían daño cardíaco importante, con niveles elevados de troponina I o desarrollaron infarto agudo de miocardio durante la hospitalización. Asimismo, el desarrollo de injuria miocárdica se asoció con el requerimiento de ingreso a una unidad de cuidados intensivos[11]. Huang y colaboradores[3], encontraron que cinco de los primeros 41 pacientes diagnosticados con COVID-19 en Wuhan China, presentaron un aumento en los niveles de troponina I cardíaca de alta sensibilidad (superior a 28 pico gramos por mililitro), y cuatro de ellos ingresaron a unidad de cuidados intensivos.
2) ¿Hay evidencia para suspender el tratamiento antihipertensivo?
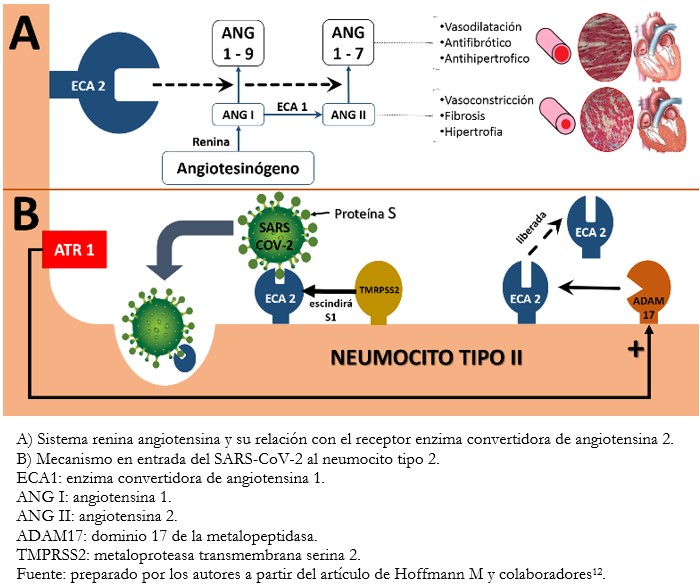
La enzima convertidora de angiotensina 2 es una aminopeptidasa, homóloga de la enzima convertidora de angiotensina 1, pero con actividad opuesta. Se encuentra en mayor porcentaje unida a la membrana del neumocito tipo 2 (forma estructural), con niveles plasmáticos muy bajos (forma soluble) y juega un papel fundamental en el sistema cardiovascular, respiratorio e inmune. La enzima convertidora de angiotensina 2 se encarga de convertir la angiotensina 2 en angiotensina 1-7 y la angiotensina 1 en angiotensina 1-9, ambas con acciones vasodilatadoras[8].
Hoffman y colaboradores[12], demostraron que la enzima convertidora de angiotensina 2 juega un rol como receptor funcional para este tipo de virus, incluidos coronavirus tipo 1 causante del síndrome respiratorio agudo severo (SARS-CoV) y SARS-CoV-2, convirtiéndose en el sitio de entrada y anclaje del virus a las células humanas. Esta interacción se muestra en la Figura 1.
 Tamaño completo
Tamaño completo La proteína S viral posee dos subunidades: S1, que se une al receptor enzima convertidora de angiotensina 2, y S2 que facilita la fusión de la membrana del neumocito con el virus para ser incorporado a la célula mediante una vesícula endosómica. La escisión de la proteína S viral, necesaria para tal fin, es mediante la proteína transmembrana serina 2 (Transmembrane Serine Protease 2, TMPRSS2, por su sigla en inglés) identificada por Hoffman y colaboradores[12]. A su vez, la enzima convertidora de angiotensina 2 puede ejercer sus efectos de dos maneras: en su forma estructural, unida a la membrana celular, como receptor funcional para el anclaje e ingreso de SARS-CoV-2 al neumocito tipo 2; y en su forma soluble, resultado de la liberación de la primera membrana celular por la metaloproteinasa ADAM17, la que a su vez es estimulada por los receptores tipo 1 de angiotensina 2 (AT1). Esta forma es incapaz de mediar el ingreso del virus a la célula al unirse a la subunidad S1, bloqueando al mismo tiempo su punto de anclaje a la forma estructural. Bajo este postulado, altas concentraciones de enzima convertidora de angiotensina 2 solubles, tendrían un efecto protector en la infección por SARS-CoV-2, convirtiendo el mecanismo mencionado en un posible blanco terapéutico[13].
Existe controversia en diversos estudios respecto al uso de fármacos inhibidores de la enzima convertidora de angiotensina, bloqueadores del receptor de angiotensina u otros antagonistas de sistema renina angiotensina aldosterona en pacientes que padecen COVID-19[14]. Esto es debido a que su uso podría causar una sobreexpresión de enzima convertidora de angiotensina 2 en el tejido cardiaco, lo que ha llevado a especular respecto a que dicha regulación positiva de enzima convertidora de angiotensina 2 podría aumentar el riesgo y la susceptibilidad a la infección por COVID-19 en los usuarios de inhibidores de enzima convertidora de angiotensina y bloqueadores del receptor de angiotensina, pero la evidencia es insuficiente a la fecha.
Por otro lado, la expresión tisular de la enzima convertidora de angiotensina 2 varía entre los distintos tipos de tejidos según la integridad de los mismos: será distinta en un pulmón sano, en el pulmón de un paciente con enfermedad cardiovascular o un pulmón afectado por COVID-19[7],[14]. Al respecto, algunos estudios muestran que el uso de inhibidores de enzima convertidora de angiotensina o bloqueadores del receptor de angiotensina puede evitar las formas graves de afección pulmonar, gracias a la regulación positiva en la enzima convertidora de angiotensina 2 y de la angiotensina 1-7, produciendo un efecto vasodilatador y antiinflamatorio. Estos efectos son opuestos a los de la enzima convertidora de angiotensina 1[12],[14].
El conocimiento de la fisiopatología de la infección por SARS-CoV-2 y el sistema renina angiotensina aldosterona ha motivado investigaciones sobre nuevas dianas terapéuticas. Una propuesta es la de Rice y colaboradores[16], quienes plantearon una posible inhibición directa de enzima convertidora de angiotensina 2 mediante el uso de inhibidores de enzima convertidora de angiotensina. Sin embargo, se sabe que la enzima convertidora de angiotensina 2 es una carboxipeptidasa y su homología con la enzima convertidora de angiotensina 1 no concierne al sitio activo, por lo tanto, no puede ser inhibida por el fármaco en cuestión.
Por otro lado, la proteína celular metaloproteasa transmembrana serina 2 y su papel imprescindible para la entrada del SARS-CoV-2 en las células pulmonares, se ha convertido en un objetivo potencial para la intervención terapéutica. Al respecto, el mesilato de camostat ha sido probado en un virus aislado de un paciente infectado, observándose que impedía su ingreso a las células pulmonares[12]. Estos resultados marcan el inicio de futuros ensayos clínicos en el tratamiento de esta enfermedad.
No se cuenta en la actualidad con evidencia sólida para contraindicar estas terapias en pacientes con indicación previa. Al respecto, el American College of Cardiology (ACC, por sus siglas en inglés) y la American Heart Association (AHA), recomiendan la continuación de los mismos para entidades como hipertensión arterial, falla cardíaca o cardiopatía isquémica. La decisión terapéutica debe ser individualizada según el estado hemodinámico y la presentación clínica de la enfermedad[13],[14].
3) ¿Es seguro aún utilizar hidroxicloroquina y/o azitromicina?
No existe, en la actualidad, un tratamiento específico basado en la evidencia para la infección por SARS-CoV-2. La administración de hidroxicloroquina con o sin azitromicina fue uno de los primeros esquemas en plantearse. Sin embargo, a la luz de los hallazgos de los últimos meses, la hidroxicloroquina ha sido retirada de las recomendaciones para el tratamiento de esta patología[17],[18].
La plausibilidad fisiopatológica que se atribuyó a hidroxicloroquina y azitromicina consistía en su capacidad de incrementar del pH endosomial, comprometiendo la ruta endosómica que requieren la mayoría de virus encapsulados para su replicación. Esto implicaría una reducción de la exocitosis en la célula huésped, disminuyendo su diseminación[19]. No obstante, a la fecha no se ha demostrado beneficio en cuanto a mortalidad hospitalaria. Si bien algún reporte demostró reducción del tiempo de recuperación clínica, por la naturaleza de dicho estudio, no se puede afirmar su beneficio basado en la evidencia[20],[21],[22].
Estos fármacos, además de no lograr demostrar beneficios in vivo, tienen la capacidad de producir múltiples efectos adversos. Tanto la hidroxicloroquina como azitromicina generan la prolongación del tiempo de repolarización y, por ende, del intervalo QT mediante el bloqueo del canal de potasio IKr. Por este motivo, se encuentran catalogados como fármacos con riesgo de producir torsade de pointes. Además, su administración conjunta incrementa la frecuencia de presentación de arritmias malignas y muerte súbita[23]. No obstante, existen fármacos que prolongan el intervalo QT y no están asociados necesariamente a incremento de la mortalidad a causa de arritmias[24]. Incluso, otros fármacos usados contra el SARS-CoV-2 como lopinavir/ritonavir son clasificados también como drogas con riesgo de producir torsade de pointes, reportándose casos en los que se observó que provocan alteración en la conducción cardíaca, mediante prolongación del intervalo PR[25].
Aunque estos efectos adversos son infrecuentes, la gran cantidad de infectados que podrían llegar a recibir estos tratamientos, vuelve relevante el conocer su perfil farmacológico y los riesgos inherentes a su uso[26].
Es probable que los pacientes que son hospitalizados por COVID-19 tengan un riesgo arrítmico incrementado, así como el intervalo QT corregido basal prolongado debido a alteraciones metabólicas, fallo orgánico múltiple o presencia de comorbilidades[24]. Por lo tanto, es importante identificar a estos pacientes y prevenir desenlaces no deseados[27],[28]. En 2013 Tisdale y colaboradores[27], desarrollaron y validaron un puntaje con ese propósito, el cual se muestra en la Tabla 1. El mismo permite agrupar a los pacientes en tres categorías según el riesgo: bajo riesgo (menos de 7 puntos), moderado riesgo (entre 7 y 10 puntos) y alto riesgo (11 puntos o más).
 Tamaño completo
Tamaño completo El objetivo de esta estratificación no es contraindicar el uso de estos medicamentos, sino reconocer a los pacientes en riesgo que podrían beneficiarse de un monitoreo estricto y una prescripción farmacológica cuidadosa[26].
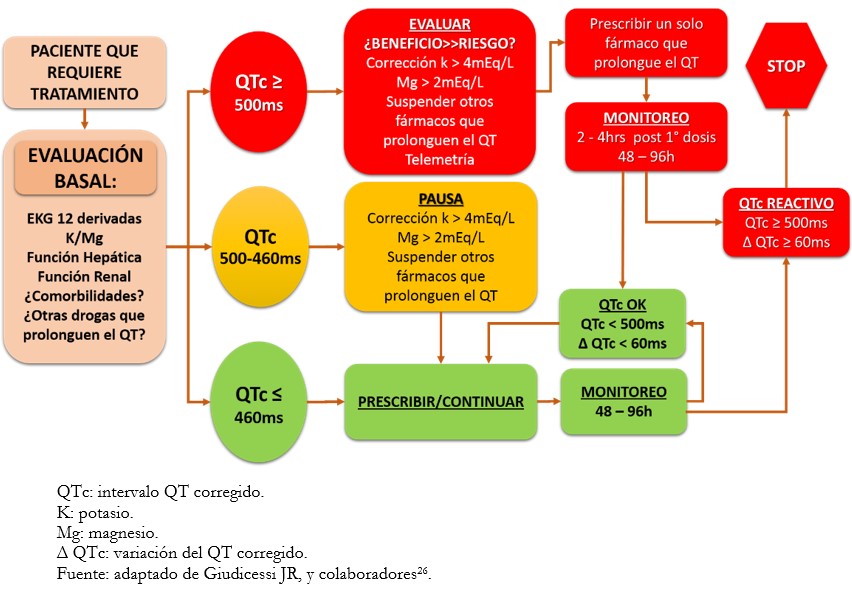
Las recomendaciones propuestas en varias investigaciones para pacientes con COVID-19 a los que se ha administrado estas drogas, sugieren monitoreo cercano y corrección de aquellos factores de riesgo modificables con la finalidad de mitigar el riesgo arrítmico[26],[29],[30] (Figura 2).
 Tamaño completo
Tamaño completo El QT corregido representa actualmente la mejor forma de valorar dicho riesgo (el QT corregido superior a 500 milisegundos representa un riesgo incrementado de torsade de pointes y muerte súbita). Una publicación reciente sugirió que la corrección del intervalo QT según la frecuencia cardíaca se debe realizar mediante las fórmulas de Fridericia o Framingham, por tener mejor estimación de la mortalidad[24], en comparación con la fórmula de Bazzet que podría sobreestimar el valor del QT corregido, conllevando medidas preventivas innecesarias[31].
Finalmente, nueva evidencia muestra carencia de beneficios con el uso de hidroxicloroquina y un aumento de efectos adversos[18],[32],[33]. Una serie de ensayos clínicos, algunos aún en desarrollo, demostraron que este fármaco no reduce la mortalidad por COVID-19 y no es efectivo para el tratamiento o la profilaxis post exposición[34],[35]. Teniendo esto como base, recientemente fue excluido por la OMS mediante el ensayo clínico Solidarity[36]. Por este motivo, la decisión de utilizar estos medicamentos debe estar sujeta a la evidencia científica actual[32],[33],[34],[35],[36].
4) Falla cardíaca y COVID-19 ¿Es posible diferenciarlas?
No se conoce del todo el mecanismo por el cual el SARS-CoV-2 altera el curso de la falla cardíaca en los pacientes que la padecen[37], pero se postula que estaría relacionado con el rol que juegan el sistema renina angiotensina aldosterona y la enzima convertidora de angiotensina 2 en la patogénesis de esta enfermedad y, a su vez, en la primoinfección y la fisiopatología. Por lo tanto, constituye un grupo de alto riesgo[10],[38],[39].
Aunque no existe evidencia sólida sobre cómo abordar estas entidades juntas, las sociedades de cardiología más importantes en el mundo han dado algunos detalles al respecto, lo que ha posibilitado plantear tres escenarios[40]:
- Descompensación de falla cardíaca sin sospecha de COVID-19.
- Descompensación de falla cardíaca y sospecha de COVID-19.
- Pacientes trasplantados en tiempos de COVID-19.
Escenario 1: descompensación de falla cardíaca sin sospecha de COVID-19
Los pacientes con falla cardíaca se pueden descompensar por diversas causas, que van desde la falta del tratamiento hasta infecciones oportunistas que empeoran su pronóstico. Por ello, es importante que tengan el mínimo contacto con los establecimientos de salud, para evitar exposiciones innecesarias y posibles contagios[10].
Para el tratamiento de estos pacientes es importante identificar el perfil hemodinámico e instaurar el manejo más adecuado, cuyas recomendaciones se basan en las guías de práctica clínica vigentes (Tabla 2)[41],[42]. Deben priorizarse el seguimiento no presencial por telemedicina y la visita domiciliaria, en segunda instancia, para la regulación de la medicación.
 Tamaño completo
Tamaño completo Escenario 2: descompensación de falla cardíaca y sospecha de COVID-19
Lograr diferenciarlas resulta un gran reto para el clínico, debido a que síntomas como disnea y tos suelen ser comunes a ambas entidades. Una historia clínica y examen físico exhaustivos, junto a herramientas auxiliares (Tabla 3) pueden orientarnos a un diagnóstico más exacto y un tratamiento oportuno[10],[15],[43],[44]. Sin embargo, si la sospecha de COVID-19 es alta se sugiere seguir los algoritmos de manejo y aislamiento según los protocolos de cada región[10]. Con respecto al manejo se recomienda el tratamiento concomitante de insuficiencia cardíaca según los perfiles hemodinámicos[40]. El uso de la ventilación no invasiva no debe ser de elección en estos pacientes, y sólo en ausencia de mejoría se debe optar un manejo con ventilación mecánica[40],[41].
 Tamaño completo
Tamaño completo Escenario 3: pacientes trasplantados en tiempos de COVID-19
Los pacientes trasplantados son el grupo de mayor riesgo, ya que por su condición son tratados con inmunosupresores, lo cual los predispone a contraer infecciones más severas. No se cuenta con evidencia sobre la forma de presentación y comportamiento de la infección por COVID-19 en estos pacientes, aunque algunas sociedades de cardiología han recomendado en los casos leves y/o moderados continuar la terapia inmunosupresora habitual, y en los casos severos disminuir la dosis o suspenderla[40].
Los pacientes con insuficiencia cardíaca son un grupo de riesgo para contraer la infección por COVID-19, con un pronóstico más sombrío, por lo cual debe evitarse por el mayor tiempo posible, el contacto con el sistema sanitario, priorizando el seguimiento no presencial.
5) Síndrome coronario agudo en pacientes con COVID-19 ¿Estrategia farmacológica o invasiva?
El espectro clínico de los pacientes con infección por SARS-CoV-2 es muy variable, desde formas asintomáticas hasta severas, donde se documenta mayor afectación cardiovascular. La evidencia de injuria miocárdica aguda en este grupo de pacientes denota diferentes mecanismos fisiopatológicos como la cardiotoxicidad directa por el virus, cardiomiopatía de estrés, síndrome de respuesta inflamatoria sistémica, entre otros[29],[45],[46].
En algunos reportes de pacientes con COVID-19, la enfermedad coronaria estuvo presente hasta en 11,1% de los casos[4], siendo más frecuente en aquellos que requirieron atención en una unidad de cuidados intensivos[3]. El compromiso cardíaco en pacientes con enfermedad por coronavirus puede determinarse a través de biomarcadores de injuria miocárdica, resultado obtenido a su vez por Zhou y colaboradores[10], en 59% de pacientes fallecidos por COVID-19 en Wuhan, China.
Dado el importante componente inflamatorio en la fisiopatología de la infección por SARS-CoV-2, la isquemia miocárdica puede producirse principalmente por desequilibrio entre el aporte y requerimiento de oxígeno, constituyendo así un infarto agudo de miocardio tipo 2, con tasas de mortalidad de 2,5% según un reporte italiano[46],[47].
La presentación clínica de los pacientes con COVID-19 puede enmascarar la de un síndrome coronario agudo como la disnea y el dolor torácico[11]. Por este motivo, el diagnóstico clínico puede resultar todo un reto en los servicios de urgencias, donde las pruebas de laboratorio e imágenes resultarán de mucha ayuda para el diagnóstico diferencial. Las alteraciones en el electrocardiograma de un paciente con COVID-19 no suelen ser diferentes de los pacientes sin esta enfermedad. Sin embargo, esta población presenta algunas particularidades como una mayor frecuencia de supradesnivel persistente del segmento ST, probablemente relacionado con casos de miocarditis aguda y no necesariamente a enfermedad coronaria ateroesclerótica. Wang y colaboradores[11], documentaron arritmias en 23 (16,7%) de 138 pacientes hospitalizados con diagnóstico de COVID-19, de los cuales la mayoría fueron los admitidos en unidad de cuidados intensivos.
Los biomarcadores cardíacos son determinantes para el diagnóstico de injuria miocárdica y pueden elevarse más allá del percentil 99 entre el día 14 y 21 del inicio de síntomas[10]. Sin embargo, esto depende de la etiopatogenia del cuadro y de la coexistencia o no de patología cardiovascular. En los casos leves de pacientes con COVID-19 y antecedente de enfermedad cardiovascular, los biomarcadores pueden elevarse sin llegar a superar el límite de normalidad. En cambio en los casos severos, la elevación puede ser mayor a cinco veces el valor normal. Por otro lado, en patologías como síndrome coronario agudo, miocarditis o síndrome de Takotsubo, la elevación de biomarcadores suele ser de hasta 10 veces el límite superior de normalidad[37], de lo que se puede inferir que la elevación de biomarcadores es mayor si el compromiso miocárdico es directo o de causa primaria. Si persiste la duda diagnóstica, es posible optar por métodos no invasivos como la ecocardiografía rápida y la angiotomografía de coronarias. Ambas son de buen rendimiento diagnóstico, evitando así la exposición innecesaria del personal de salud[45]. Por su parte, el síndrome coronario agudo sin elevación persistente del ST en pacientes con COVID-19, debe ser manejado en función de la estratificación de riesgo tal como suele realizarse en pacientes sin esta enfermedad[29].
En el caso de síndrome coronario agudo con elevación persistente del segmento ST, las medidas farmacológicas, e idealmente los tiempos de reperfusión, deberían cumplirse de la misma manera como en aquellos pacientes sin diagnóstico de COVID-19, teniendo en cuenta todas las medidas de bioseguridad. Es importante recalcar que el tratamiento no debería ser retrasado bajo ningún contexto, en la espera de una prueba confirmatoria de infección por SARS-CoV-2. Hay consensos importantes como el europeo y el americano, que han sugerido priorizar el uso de una reperfusión farmacológica mediante fibrinólisis sobre una estrategia invasiva, solo si el tiempo de evolución es menor de tres horas, incluso en centros que cuentan con laboratorio de cateterismo cardíaco[29].
Preferir la estrategia no invasiva se justifica para algunos casos, debido a los retrasos advertidos desde el inicio de los síntomas hasta el primer contacto médico paciente[48], el tiempo que toma realizar pruebas para detección de infección por SARS-CoV-2 en el servicio de urgencias, así como la demora en cumplir con todas las medidas bioseguridad para un procedimiento invasivo, seguro y con el menor tiempo de exposición por el personal del laboratorio de cateterismo cardíaco[49]. Sin embargo, algunos consideran esta visión como contradictoria, debido a que, al realizar una fibrinólisis y luego la intervención coronaria percutánea, en un significativo porcentaje de casos, se expone al personal de salud a un mayor tiempo de contacto total con el paciente. Por otro lado, la eficacia de la primera es significativamente menor con mayores tasas de mortalidad, reinfarto y sangrado[50]. Estas últimas objeciones pueden ser válidas si se tiene un sistema de salud que soporte la factibilidad de la intervención coronaria percutánea como primera opción terapéutica, cuyos estándares en tiempos y disponibilidad de recursos se asemejen a aquellos encontrados en los estudios. En ellos se demostraron sus bondades y ventajas sobre la estrategia no invasiva, además de garantizar una bioseguridad adecuada. Lamentablemente en nuestro medio, la intervención coronaria percutánea es una alternativa que no está a disposición en los tiempos que marcan las guías. Por esta razón, la fibrinólisis, si no está contraindicada, suele ser la primera opción.
Se sabe, además, con respecto a la reperfusión, que el tratamiento de la arteria culpable del evento coronario agudo, tiene mayor impacto durante la intervención coronaria percutánea primaria, y según el estado clínico del paciente se podría intervenir las arterias no culpables, para evitar una exposición posterior en un tratamiento por fases[29].
En conclusión, los pacientes con o sin COVID-19 que desarrollan un síndrome coronario agudo deben ser sometidos a los mismos protocolos, tomando en cuenta todas las medidas de bioseguridad[46],[50].
Conclusiones
COVID-19 es una pandemia que constituye una amenaza para aquellos pacientes con enfermedades cardiovasculares, con altas tasas de morbilidad y mortalidad. Los mecanismos no se conocen del todo, pero el curso catastrófico de la enfermedad se atribuye a la alta carga inflamatoria subyacente. Los biomarcadores cardíacos se muestran como un gran aliado en la identificación temprana de los pacientes con alto riesgo de complicaciones.
Queda aún mucho por investigar respecto a infección por SARS-CoV-2 y sus implicancias a nivel cardiovascular, así como los aspectos relacionados con la terapéutica.

